В соответствии с широко известными правилами имплантологии касающихся реставрации зубов, гребневые имплантаты (то есть, имплантаты, которые вводятся с верхушки альвеолярного гребня в кость челюсти: цилиндрические, винтовые имплантаты) показаны в том случае, когда имеется адекватная вертикальная высота костной структуры. Гребневые имплантаты эффективны у пациентов с достаточным объемом кости челюсти в начале лечения, однако в случае необходимости применения костной аугментации (синус-лифтинга) результаты такого лечения непредсказуемы. Сегодня стали возможны процедуры аугментации, однако они повышают риск и стоимость лечения зубными имплантатами, а также увеличивают число необходимых вмешательств. Пациенты с выраженной атрофией кости челюсти (то есть, те, кто в большей степени нуждается в зубной имплантации) практически не получают необходимой помощи до тех пор, пока гребневые имплантаты считаются методом выбора. Базальные имплантаты, то есть BOI®, Diskos®, в отличие от гребневых, были разработаны изначально для немедленной установки, а также для применения в случае атрофии костной ткани челюсти. Они также применяются в случае недостаточности вертикальной высоты альвеолярного отростка челюсти, когда при этом сохранен горизонтальный объем кости (даже при значительной разнице между этими двумя параметрами, например, в области синусов): для имплантолога, знакомого с базальными имплантатами нет «трудных» или «невозможных» случаев, а лечение во всех случаях приводит к желаемому результату. Типичной задачей реставрации зубов с помощью базальных имплантатов является полное восстановление по 12 зубов на каждой челюсти. Кроме того, они позволяют установить также и съемные протезы, для этого базальные имплантаты должны быть разделены ригидными блоками (планками). На внутренних имплантатах BOI применяются в основном одиночные коронки. Немедленная установка их возможна только при благоприятных условиях. Так как применение BOI-имплантатов позволяет избежать рискованной и дорогой процедуры аугментации, эти имплантаты являются методом выбора в случае выраженной и умеренной атрофии костной ткани челюсти, а также в случае, когда сам пациент желает немедленной установки имплантата или более дешевый метод реставрации зубов.
В то время, как гребневые (осевые) имплантаты вводятся вертикально в области гребня альвеолярного отростка, базальные имплантаты устанавливаются латерально. Базальные имплантаты называются также латеральными или дисковыми. Для базальных имплантатов характерно то, что область прилагаемой нагрузки и бактериальных ворот находятся в разных местах. При этом нет необходимости в создании жевательной нагрузки на кость челюсти через вертикальную часть имплантата. Фиксация в кости происходит в ее кортикальном слое.
- Различия в периоперативном статутсе
Для гребневого (осевого) имплантата подготавливается ложе в соответствии с его формой, с помощью буров. Большинство гребневых имплантатов на сегодня обладают самонарезающейся резьбой, многие типы таких имплантатов также оказывают компрессию на кость. Как только гребневый имплантат установлен, место введения закрывается самим имплантатом. Любая инфекция, попавшая в кость вместе с имплантатом во время его установки или существовавшая в ней до операции (например, резидуальный остит) может значительно подвергать опасности результат лечения, приводя к раннему выпадению (идиопатическому) имплантата. Механизм ранней потери имплантата может быть описан так: для борьбы с такой инфекцией в костной ткани увеличивается кровоток. Однако, по своей сути, это не совместимо с наличием костной ткани. Местное повышение концентрации кислорода приводит к локальной потере костной ткани, при этом не обязательно наличие бактерий или гноя. Имплантат теряет свою стабильность и постепенно расслабляется. В этом случае потеря костной ткани небольшая, так как поражение ткани за ложем имплантата незначительное, если имплантат быстро отслоился. Однако, если отслойки не происходит, например, если имплантат держится на месте с костью с помощью протезной суперструктуры, в губчатом слое кости может возникнуть инфекция, которая при дальнейшем распространении вызывает значительное разложение губчатого и кортикального слоя кости. В этом случае кортикальный слой кости быстро замещается костью с плексиформной структурой, в то время как пространство костного мозга остается заполненным грануляционной тканью. Данные гистологического исследования характерны для остеомиелита (рисунок 1).
Ситуация с базальными имплантатами совершенно другая. Для базального имплантата в костной ткани вырезается Т-образная щель, причем после установки имплантата она остается незакрытой им. При этом инфекция, которая может попасть туда как до операции, так и во время нее, не угрожает результатам лечения, так как при нагноении отделяемое из ложа имплантата может легко выходить наружу. В исследованиях на животных с BOI-имплантатами исследователям не удалось спровоцировать неудачный результат лечения (инфекция в месте имплантата, первичная потеря костной ткани, отсутствие остеоинтеграции) с помощью микробной контаминации до или во время операции установки имплантата. Продукты деградации резорбируются через периостальную ткань или выводятся в полость рта через доступ в слизистой оболочке. Необходимое давление достигается изнутри кости. Это давление никогда нельзя блокировать, а путь оттока нельзя изменять. Таким образом, ранняя идиопатическая потеря костной ткани редко встречается при применении базальных имплантатов.
3. Инфекция вокруг приросшего имплантата
3.1 Гребневые (осевые) имплантаты
Считается, что процесс остеоинтеграции при использовании гребневых имплантатов проходит вдоль их вертикальной оси. Термин «остеоинтеграция» описывает состояние, при котором между поверхностью имплантата и минерализованной матрицей кости остается только ультратонкий слой соединительной ткани, причем этот слой не содержит ни кровеносных сосудов, ни волокон или компонентов, характерных для периодонта. Вот почему остеоинтегрированный гребневый имплантат не обладает такими дренирующими свойствами, как настоящий зуб или только установленный базальный имплантат.
При развитии воспаления вокруг гребневого имплантата (периимплантит), кровеносные сосуды в слизистой оболочке, окружающей имплантат, патологически расширяются. Кроме того, кровь удаляется тем же путем, каким она поступает, для чего требуется пространство. Повышающаяся концентрация кислорода приводит сама по себе к потере костной ткани. Противодействие задержке минерализации или сохранение реминерализации зависит от функциональных раздражителей. Вот почему гребневые имплантаты (при первоначальной остеоинтеграции) зачастую обладают длительным и стабильным врастанием в области верхушки, и даже несмотря на то, что их верхняя эноссальная часть может быть в форме воронки или кратера (Рисунок 2 a). При потере гребня альвеолярного отростка макротраекторная нагрузка сдвигается к основанию кости челюсти, или, по меньшей мере, средней области имплантата, почти во всех участках челюсти. Так как вся костная ткань в результате рассасывания сокращается, хотя передача нагрузки не становится легче, ввиду сохранения жевательной функции, оставшаяся базальная часть кости должна быть более минерализована. Это предоставляет более лучшую защиту от дальнейшей резорбции. Поверхность гребневых имплантатов сегодня обычно бывает расширена в своей эноссальной части, так как они не обладают основанием, таким как у базальных имплантатов. На сегодняшний день типичная поверхность расширенной части имплантата часто дополняется производителем TPS слоем, с помощью пескоструйной технологии, травления или комбинацией этих процедур. Поверхность расширений служит для улучшения адгезивных свойств крови и клеток костной ткани, создавая, по всей видимости, подходящую среду для клеток. К сожалению, бактерии также являются клетками, причем такого же размера, как и обычные клетки, поэтому среда, подходящая для клеток костной ткани, подходит и для бактерий. Вот почему периимплантит вокруг гребневых имплантатов так трудно поддается терапии: когда поверхность расширенной части имплантата оказывается подвержена воздействию со стороны полости рта, бактерии могут проникать глубже и ниже уровня кости благодаря эффекту «фитиля свечи», а также усиления местного кровообращения и потери костной ткани. Как мы видели, только костная ткань, в большей степени минерализованная, ограждена от резорбции в результате преобладающей траекторной нагрузки. Вот почему некоторые гребневые имплантаты имеют гибридный дизайн, когда эноссальная часть имплантата в 1-2 мм, расположенная очень близко к слизистой, не относится к расширенной поверхности имплантата. Однако в настоящее время для имплантатов требуется все больше вертикального объема костной ткани для достижения достаточного приращения к кости. Совсем недавно в зубной имплантологии была предложена микросферическая поверхность, которые были схожи с концепцией эндопротезов: металлокерамические титановые микросферы диаметром 100–150 µм совершенно гладкие, не вызывают прилипания к ним бактерий, хотя поверхность таких имплантатов внешне весьма шероховатая. Fillies и др. (12) показали, что тип и характер поверхности имплантата определяют свойства остеобластов. Остеогенные клетки врастают на гладкой, микрострукрурированной поверхности быстрее, чем на SLA-поверхности. Последняя больше подходит для фибробластов и остеобластов, что, в конечном счете, значительно влияет на интеграцию имплантата.
3.2 Базальные имплантаты
При использовании базальных имплантатов сила нагрузки передается главным образом на основание имплантата, то есть вдали от места возможной бактериальной инвазии. Все части имплантата гладко отполированы. На сегодняшний день имеется несколько систем базальных имплантатов с различными платформами – внутренние системы, которые гарантированы от ротации и имеют внутреннее винтовое соединение (рисунок 3) и наружные системы, которые не имеют наружной резьбы, предупреждающей ротацию (рисунок 4).1 Форма отверстия в слизистой оболочке значительно меньше при использовании наружной системы имплантата, чем внутренней. Приводит ли это к разной степени резистентности к инфекции неизвестно. Попытка оценки состояния костной ткани вокруг имплантата зондом считается недопустимым при использовании базальных имплантатов, так как для функционирования имплантата не требуется остеоинтеграции вертикальной его части.
1 При использовании базальных имплантатов термин «внутренний» и «наружный» относится к резьбе, а не как при использовании гребневидных имплантатов, к типу и расположению поверхностей, предупреждающих ротацию.
Путь введения вертикальной части имплантата после операции уже невозможно определить и положение подвесной системы горизонтального диска неизвестно. По этим двум причинам зондирование может дать ложные «результаты». С другой стороны, зондирование может повлечь за собой внесение патогенной инфекции в глубину промежуточных пространств, которые заполнены соединительной тканью, свойством которой является отсутствие раздражимости при отсутствии нагноения. Образование мозоли и ее созревание в щелях может сопровождаться микробной контаминацией микрофлорой полости рта при проведении зондирования. При этом факультативная флора попадает в недосягаемую для нее среду и вызывает значительное разрушение. В особенности при зондировании повышен риск инфицирования верхнечелюстных пазух при уменьшении высоты альвеолярного отростка или при использовании транс-синусного введения имплантата. Поэтому зондирование ткани вокруг базального имплантата противопоказано и потенциально опасно. По тем же соображениям противопоказано полоскание рта и применение препаратов в области имплантата, так как перед тем, как в эту область попадает препарат, там оказывается занесенная под давлением инфекция. При этом, направление оттока становится другим, что приводит к остеолизу (или реже к рецидиву). Давление, которое оказывает врач своим шприцом, выше, чем давление внутри кости и мягких тканях, поэтому эта процедура неизменно приводит к массивному инфицированию и распространению бактерий, которое может стать хроническим. Подобный эффект наблюдается при нестабильной фиксации зубного протеза в течение длительного времени (несколько месяцев/лет), так как шатание абатмента и коронки создает хроническое подслизистое обсеменение зубным налетом и патогенной микрофлорой. В итоге, давление обсеменения также выше, чем внутренне давление, что приводит к повторному обратному оттоку и способствует остеолизу ввиду иммунной реакции организма.
При использовании базальных имплантатов обычно в костной ткани не отмечается образования воронкообразной или кратерообразной полости, так как кортикальный слой закрывается в процессе заживления и инфекция не может попасть вглубь костной ткани по гладкому стержню имплантата. Исключения встречаются в случае функционального массивного роста вертикальной части альвеолярного отростка вдоль резьбы стержня. В некоторых случаях рост кости бывает неудовлетворительным. Однако причина этого кроется в том, что рост кости приводит к наросту на имплантат смещенной слизистой оболочки. Терапия в этом случае заключается в создании адекватного дренажа вокруг вертикальной части имплантата.
Биокортикальные винты (BCS®) также относятся к «базальным имплантатам», так как они передают жевательную нагрузку вглубь кости, обычно в сторону противоположной кортикальной ткани, так как остеоинтеграция вдоль оси имплантата не является предпосылкой. BCS обеспечивают, по меньшей мере, некоторую эластичность, для них не свойственен периимплантит (благодаря полированной поверхности и малому диаметру отверстия в слизистой оболочке).
4.1 Перегрузочный остеолиз и базальные имплантаты
Обычно, если гребневидный имплантат шатается, то восстановить его практически невозможно. Это связано с тем, что отверстие в слизистой оболочке десны слишком большое, и инфекция будет рецидивировать и снова проникать вглубь ложа по поверхности имплантата.
В случае с базальными имплантатами ситуация совершенно иная. Одно из возможных осложнений применения базальных имплантатов – хотя оно и обратимо – это перегрузочный (функциональный) остеолиз. И возможно эффективное лечение. Если говорить коротко о причине этого явления, то можно сказать следующее: с одной стороны, поверхности имплантата, которые принимают нагрузку при жевании, находятся в кортикальном слое кости, которая выполняет структурную работу и поэтому имеет более выраженную тенденцию к самосохранению, и более благоприятный прогноз, чем губчатая кость, которая имеет меньшее структурное значение. Следует заметить, однако, что гребневые имплантаты (как и зубы) находятся под макротраекторной нагрузкой, поэтому эти костные линии должны встречаться под разными углами.
С другой стороны, жевательная нагрузка, передаваемая через базальные имплантаты на костную ткань, создает локальные микротрещины, в кортикальной кости. Эти микротрещины зарастают путем формирования вторичной костной ткани. Этот процесс называется «ремоделирование». Однако это приводит к временному повышению пористости пораженной области кости, а также приводит к снижению минерализации. Если число микротрещин в кости растет, то при рентгенографии можно также увидеть снижение минерализации костной ткани (рисунок 5а: остеолитическая область на рентгенограмме видна как диффузное изменение). Пока костная ткань не отделилась от имплантата (рисунок 5b: на рентгенограмме это обычно проявляется как просветление) и нет суперинфицирования, снижение минерализации костной ткани обычно обратимое. Однако, следует помнить, что термин «остеоинтеграция» означает тесную взаимосвязь между костью и имплантатом, но не высокую степень минерализации.
Процесс остеоинтеграции при низкой степени минерализации не равнозначен термину «фиброинтеграции». Хирурги-ортопеды описывают такое состояние имплантата как «стерильное отторжение», однако лечению оно не поддается. В случае с базальными имплантатами такое состояние имеет хорошие шансы на реинтеграцию при высокой степени минерализации, если снизить нагрузку до адекватной. Необходимые меры обсуждаются ниже и они являются частью обучения применения базальных имплантатов.
Рентгенологические данные должны быть подтверждены как томографией, так и малоформатной рентгенографией. Имплантат теперь немного подвижен, что сразу заметно клинически. При инфицировании областей с низкой минерализацией, в промежутках образуется грануляционная ткань. Такая ткань чрезвычайно трудно замещается новой костью без дополнительной остеотомии, особенно ввиду того, что грануляционной ткани требуется или она сама приводит к повышенной циркуляции крови в периостальной области, то само по себе замедляет образование новой костной ткани. Тем не менее, даже в этом случае имплантат может быть реинтегрирован в отдельных случаях, при условии, что ложе имплантата характеризуется выраженной тенденцией к реминерализации. Типичными примерами таких областей являются второй моляр нижней челюсти, а также резцы нижней и верхней челюстей (так называемые стратегические позиции) и, конечно, основание нижней челюсти как таковое. Поэтому эти области следует использовать как ложе имплантата, при этом можно даже обойтись без стратегических областей, в случае полного восстановления всей челюсти в случае проведения концепции стратегических имплантатов.
В случае недостаточности фиксации могут применяться дополнительные имплантаты.
Для поддержки минерализации в промежутках очень важна равномерная жевательная нагрузка, особенно в первые месяцы после установки имплантата. Односторонняя или передняя жевательная нагрузка (как при нарушении прикуса класса II/2) приводит к односторонней или передней перегрузке (которая сразу заметна) а также повышенной пористости гребневой или дистальной части челюсти и, таким образом, к нарушению минерализации. Эта пористость является следствием повышенного уровня активности BMU (костной морфологической единицы) в этой области благодаря преобладанию сил натяжения. По этой причине подвижность базального имплантата может отмечаться и на неработающей сторон, где имплантат подвергается силе выталкивания из-за несимметричного жевания. Поэтому, в случае подвижности необходимо провести коррекцию на противоположной стороне, что обычно не получается у врачей, применяющих гребневые имплантаты. Как альтернатива, области окклюзии на стороне недостаточной нагрузки следует подогнать, что ведет к адекватной нагрузки на обеих сторонах челюсти.
4.2. Обсуждениеперегрузочногоостеолиза
Прежде всего, прогноз установки имплантата должен быть определен в соответствии с Консенсусом по базальным имплантатам. Пока удаление имплантата не показано, существует несколько терапевтических стратегий, которым нужно следовать:
- Прежде всего, следует определить сбалансированность и симметричность жевательной нагрузки. В случае отсутствия этого первым шагом должно быть достижение двустороннего баланса касательно костной минерализации.
- В некоторых случаях может потребоваться расширенная регулировка прикуса. Недостаточность вертикального объема следует лечить с помощью протеза (например, установкой суперструктуры с композитом или созданием новой суперструктуры с изменением вертикального объема). Сразу нужно предупредить развитие переднего жевания любыми способами. Существующее переднее движение можно обычно корректировать увеличением вертикального объема. Однако, следует поддерживать или создать оптимальную плоскость укуса и определить, в какой челюсти следует сделать приращение.
- Далее, следует определить, возможна ли самостоятельная реминерализация или требуется поддерживающая терапия в данном случае подвижного имплантата. Среди методов лечения можно отметить временную изоляцию имплантата от суперструктуры, которая способствует реминерализации костной ткани, окружающей эти имплантаты. Следует заметить, что не все имплантаты можно отделить в то же самое время. Низкая плотность кости, вызванная функцией, не ведет к реинтеграции – наоборот, результатом будет подвижность имплантата.
- При привычке чрезмерного жевания или ночного отклонения прикуса фиксированный протез можно заменить, надолго, временно или профилактически, с помощью подпорок протезов. Этот тип зубных протезов пациенты снимают на ночь. Это помогает избежать пиковое ночное давление на кость/имплантат, в результате чего достигается стабильная фиксация имплантатов относительно друг друга. Жевательная сдвигающая сила также более благоприятно распространяется между штифтом и протезом.
- Также возможно добавить базальные имплантаты без удаления шатающихся имплантатов (рисунок 6a, 6b). Оба имплантата могут постепенно интегрироваться с высокой степенью минерализации. Основная причина этой процедуры заключается в распространении областей 0 и 1 в пределах самой кости. Шатающийся имплантат создает область 0 в месте соприкосновения кости и имплантата, то ест, область, которая не может выполнять передачу макротраекторной нагрузки. Поэтому, эти нагрузки должны осуществляться большей частью костной областью, созревание которой происходит благодаря области 1. Однако установка имплантата в область 1 нарушает макротраекторную нагрузку в ложе нового имплантата и способствует тенденции повышения минерализации костной ткани вокруг шатающегося имплантата. Так как жевательная нагрузка постепенно распространяется на два имплантата, оба они могут зафиксироваться. Если вмешательство стоматолога происходит вовремя, можно избежать удаления имплантата. Могут потребоваться дополнительные имплантаты, так как жевательная нагрузка может значительно возрасти как только съемные протезы заменены на постоянные мосты. Это приводит к повышению жевательной нагрузки, однако, сопровождается абсолютным увеличением костной массы и к улучшению свойств костной ткани (касательно степени минерализации), что делает возможным установку дополнительного базального имплантата в изначальном месте. Часто установка дополнительного BCS происходит легче, чем установка BOI, так как BCS-имплантаты можно устанавливать без лоскутных процедур.
- Если есть необходимость оставить фиксированный протез на месте, жевательную нагрузку можно временно уменьшить, с помощью инъекции ботулинического токсина (например, Dysport®) в жевательные мышцы. Эта мера также предупреждает излишние нагрузки, ее эффективность клинически доказана. Ботулинический токсин может назначаться профилактически, в случае недостаточных запасов костной ткани, особенно в верхней челюсти и при условии, когда нужно предупредить нагрузку на съемные суперструктуры. Терапевтически назначение ботулинического токсина показано когда суперструктуры BOI-имплантатов (системы кость/имплантат/протез) становятся шаткими, ввиду нарушения функции или изменений в плоскости прикуса или жевания, которые существуют слишком долго. Заметим, что причина перегрузки или нарушения нагрузки устраняется во время действия препарата. Кроме того, после того, как эффект ботулинического токсина истекает, подвижность имплантата, конечно, возвращается.
- Часто бывает необходимо провести несколько мер. В любом случае, правильное решение о лечении должно быть принято вовремя и проведено безусловно.
- Ответ на вопрос когда и как долго меры, описанные выше, дадут результат в виде «заживления» или восстановления стабильности имплантата, нельзя дать сразу. Требуется большой клинический опыт применения базальных имплантатов, чтобы можно было давать надежные рекомендации в пограничных случаях. В особенности, следует с большой осторожностью проводить повторное исследование первичного процесса заживления после введения имплантата и проверять какой был установлен тип базального имплантата. В особо толстых дисках имплантатов поверхность структуры эноссальных частей и свойства материала (титан) имплантата являются важными факторами, проведения лечения. Обычно, неподготовленный стоматолог не имеет представления о жевательной функции и ее отношении к физиологии костной ткани.
- Одно это является достаточной причиной для того, чтобы осложнения всегда лечились врачом, который первым занимался установкой базального имплантата. Если это невозможно при возникновении осложнения, требуется подробная консультация лечащего врача с врачом, установившим имплантат.
BOI-имплантаты, которые были установлены через синус без предварительной аугментации или лифтинга мембраны Шнейдериана, может способствовать возникновению синусита, в случае вертикальной подвижности имплантата (причиной которой обычно является перегрузка). Транс-синусная установка имплантата с аугментаций (например, с Nanos®), наоборот, характеризуется благоприятной стабилизацией. Первичная стабилизация должна всегда достигаться в нативной костной ткани. Установка бугристо-крыловидного винта дистальнее базального имплантата в области 6 верхней челюсти значительно снижает риск перегрузки имплантатов в области синуса. По этой причине этот тип базального имплантата всегда следует устанавливать в сочетании с BOI-имплантатами.
4.3 Замена базальных и гребневых имплантатов
В случае реальной необходимости замены базального имплантата, это нужно сделать сразу же, так как подвижный имплантат непременно ведет к повреждению костной ткани. В отличие от винтовых имплантатов, BOI-имплантаты некогда не отторгаются сами по себе. По этой причине и ввиду того, что перегрузочная травма может перейти с одного места челюсти на другое через зубной протез или ввиду изменения рабочей жевательной стороны, нет смысла затягивать лечение. Цель любой замены – восстановление функции фиксированного протеза, а следовательно, и полной жевательной функции. Вот почему установка нового имплантата должна проводиться одновременно с удалением старого. В большинстве случаев возможна немедленная установка имплантата.
Во время замены дефективного имплантата вначале всегда проводится остеотомия для нового имплантата (пока новый имплантат не установлен на месте старого), то есть до того, как удален старый имплантат. Отмечено, что данная процедура гораздо легче проводится на кости, чем обратная процедура. Зачастую для удаления старого имплантата требуется удалить довольно небольшой фрагмент костной ткани. Оставление изолированной интегрированной с костью части имплантата (которая не имеет контакта с полостью рта) на месте вместо удаления значительного объема костной ткани для его удаления обычно не вызывает каких-либо проблем и может считаться legeartis. На сегодняшний день известно четыре процедуры удаления и немедленной замены базальных имплантатов. В то время, как после удаления старого гребневого имплантата новый имплантат поставить вместо него возможно в редких случаях (немедленно или вообще) немедленная замена старого имплантата (гребневого или базального) на базальный с последующей нагрузкой на него – весьма успешная и простая процедура, которая фактически, выполнима всегда:
4.4. Лечение после установки BOI-имплантатов с точки зрения специалистов в гребневых имплантатах
При возникновении осложнений, имплантологии, которые знакомы только с гребневыми имплантатами, могут приводить такой аргумент, как недостаток костной ткани для последующей установки имплантата, если он поврежден. Это неверно, так как всегда имеется достаточно костной ткани в краниальной области лицевого черепа и в основании нижней челюсти (смотрите отчет очень искусного применения базальных имплантатов на www.donsimoni.com). Эти аргументы также отрицают тот факт, что для установки гребневого имплантата недостаточно костной ткани, даже до начала лечения, поэтому такой пациент обращается именно к специалисту по BOI-имплантатам.
В практике имплантологов, занимающихся гребневыми имплантатами, Iважным аспектом является сохранение такого положения в течение длительного времени (и после гарантийного периода…). Неисправные гребневые имплантаты, которые хорошо укрепились в основании ложа, но приводят к неизбежной потере костной ткани в области альвеолярного гребня (смотрите рисунок 2 b), поэтому можно «продать» пациенту многие годы откладывания лечения периимплантита до тех пор, пока ситуация не ухудшиться до такой степени, что оставление имплантата на месте становится несовместимым с нормальной деятельностью. Такой метод несомненно неправильный в случае базальных имплантатов: проблема должна решаться немедленно и профессионально, чтобы минимизировать распространение повреждения от перегрузки на другие имплантаты (что несет в себе риск последующего перелома или перегрузочного остеолиза) и таким образом предупредить потерю костной ткани. Кроме того, нет необходимости отсрочивать коррективные вмешательства, так как у каждого пациента имеется достаточно костной ткани для лечения базальными имплантатами. «Выжидательная» тактика специалистов по гребневым имплантатам вызвана обычно страхом, что после удаления неисправного имплантата дальнейшее лечение гребневыми имплантатами больше не будет возможным. Это, конечно, недальновидно.
В области применения гребневых имплантатов особые аспекты жевательной функции играют небольшую роль касательно предупреждения потери костной ткани и сохранения самой жевательной функции. Некоторые школы стоматологической имплантологии традиционно являются сторонниками узкой поверхности прикуса, ограничивая жевательную функцию пациентов примитивными «рубящими» движениями. как они утверждают, это делается для того, чтобы избежать режущую нагрузку и разлом керамики и частей имплантата (тело имплантата, винты, абатмент). В реальности же, однако, желаемой стимуляции кости челюсти не происходит. Жевательная функция, которая может положительно влиять и на взаимодействие кости и имплантата и модулировать его, не применяется в практике специалистов по гребневым имплантатам.
Можно видеть серьезные разрушения когда специалист по гребневым имплантатам – или стоматолог, не специализирующийся в имплантологии – не имеет возможности (в материальном плане или в плане недостатка опыта и знаний) установить дополнительно базальный имплантат, потому что установить гребневый имплантат невозможно из-за недостатка костной ткани в вертикальной части альвеолярного отростка. Хорошим примером является удаление зуба на противоположной челюсти или на противоположной стороне, что, конечно, требует реставрации зубов на фиксированных имплантатах с целью обеспечения симметричной жевательной функции. Если пациент не информирован об этом или если лечение не проводится, последствием этого станет перегрузка и повреждение костной ткани на рабочей стороне, как в отношение настоящего зуба, так и имплантата.
Ортопедическая деформация кости челюсти и поддерживающего связочного аппарата и локомоторной системы черепа приводит к изменению в нагрузках и функции, что в свою очередь проявляется изменением соотношения протезов зубов на нижней и верхней челюсти. Со временем это всегда приводит к необходимости коррекции прикуса. Такая коррекция обычно должна быть более значимой.
При работе с базальными имплантатами всегда следует уделять особое внимание для сохранения латеральной жевательной функции: следует провести коррекцию жевательной функции в передней части зубной дуги, что зачастую требует подъема зубных протезов в задней части зубной дуги.
5. Резюме
Терапевтические возможности при периимплантите в области гребневого имплантата ограничены: обычно патологический процесс останавливается как только он достигает основания (т.е., резистентные к резорбции) области костной ткани. При использовании базальных имплантатов периимплантит не встречается.
При стерильном ослаблении базальных имплантатов существует целый ряд терапевтических мер: требуется функциональная коррекция или сочетанное хирургическое/терапевтическое лечение системы костная ткань/имплантат/протез, а в некоторых случаях снижение мышечной силы. При применении гребневых имплантатов такие методы лечения не предусмотрены.
Даже замены или дополнение базальных имплантатов проводится довольно легко, так как имеется достаточно кортикальной костной ткани для дополнительных вмешательств. Своевременно можно провести коррективную терапию. Правильная диагностика и лечение проблем, связанных с базальными имплантатами, требуют особого клинического опыта, специфических инструментов и, конечно, базальных имплантатов. Вот почему работа с базальными имплантатами ограничена производителем только кругом авторизованных практикующих врачей.
Что же касается общепринятого принципа «прежде всего не навреди», базальные имплантаты в этом плане могут считаться по праву методом выбора.
Техника базальной имплантологии может решать все проблемы, связанные с традиционными – гребневыми – имплантатами. Это метод лечения, ориентированный на пациента, что идеально его соответствует его запросам.
Рисунки

Гистологический срез нижней челюсти собаки, четыре месяца после операции. Имплантат был установлен в неаспетических условиях и защищен от отторжения суперструктурой. Histological section from a dog’s mandible, four months postoperatively. Кортикальная кость целиком была сформирована как плексиформная кость. Имплантат нигде не укрепился.
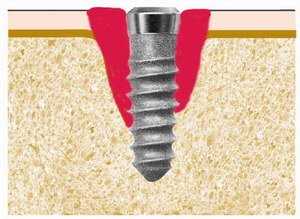
Рисунок 2 a. Воронко- или кратерообразное углубление может образоваться вокруг гребневого имплантата. Протяженность вертикальной части кости может быть определена с помощью зонда.
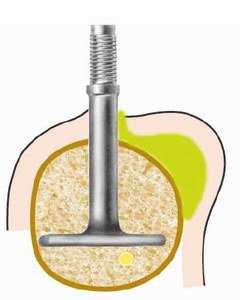
Рисунок 2 b: При использовании базального имплантата микрофлора полости рта обычно не переходит в костную ткань до тех пор, пока имплантат сохраняется в фиксированном состоянии. Инфекция может возникнуть вследствие задержки частичек пищи или вследствие вертикального роста кости. Однако, в отличие от гребневых имплантатов, она не распространяется интраоссально, а только под слизистой оболочкой. Это может привести к инфицированию вертикальной части имплантата, если со временем он погружается ниже уровня слизистой оболочки, в результате чего «входные ворота» инфекции закрываются рубцовой тканью. Любое воспаление такого рода может привести только к подслизистому абсцессу (рисунок 3) и лечится точно так же. Для вскрытия абсцесса рекомендуется сделать широкий разрез. Слизистую, которая тесно прилегает к стержню имплантата, можно удалить с помощью электрокоагуляции. В редких случаях чрезмерного вертикального роста кости требуется редукционная остеотомия или замена имплантата.

Рисунок 3. Внутренние BOI-имплантаты могут иметь разную платформу. Слева: ITI-совместимый имплантат Diskos® с восьмиугольником. Справа: французский имплантат «Diskimplant» с наружным шестиугольником. Эти имплантаты показывают все преимущества и недостатки винтовых имплантатов с внутренним соединением.

Рисунок 4a, b. Цельные базальные имплантаты для установки в кортикальном слое кости в вертикальной или горизонтальной части.

Рисунок 5 a. Диаграмма, показывающая диффузную зону низкой минерализации вокруг основания базального имплантата при функциональной перегрузке.

Рисунок 5 b.Четко разграниченная область на рентгенограмме указывает на необратимые изменения в костной ткани в пограничной зоне. Кроме того, эти области могут быть суперинфицированы дополнительной стимуляцией кровотока. Повышенная микроциркуляция в ответ на инфекцию подвергает опасности костную ткань. В том месте, где клинически нет подвижности и определяется только разграничение областей с низкой плотностью, что видно на рентгенограмме, хотя бы на одной стороне соответствующей челюсти может быть выраженная беспорядочная подвижность стержня имплантата, что сопровождается недостаточным его укреплением в кортикальной кости.
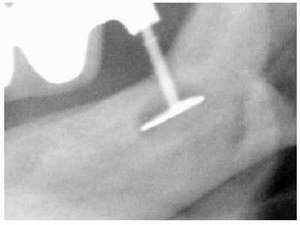
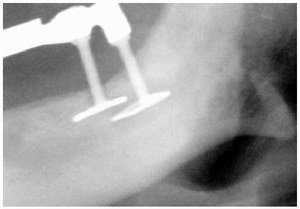
Рисунок 6 a-b: Лечение перегрузочного остеолиза путем установки второго латерального имплантата. Благодаря эластичным свойствам этих имплантатов, не следует включать винтовые имплантаты в мосты. Единичные винтовые имплантаты показаны, главным образом, для малых участков или временно в качестве добавочных имплантатов. Следует проверить, совместимость эластичности дополнительного эноссального абатмента с имеющейся системой кость/имплантат/протез.