Rosenquist" выделил четыре основных фактора, влияющих на функциональное и эстетическое состояние мягких тканей:.
1) ширина и положение кератинизированной прикрепленной десны (КПД), .
2) вестибулярный объем и контур альвеолярного гребня,.
3) высота и расположение десневого края,.
4) размер и вид десневых сосочков.
В литературе продолжается дискуссия по поводу минимально допустимой ширины зоны КПД в области зубов и имплантатов. Еще в 1972 г. Lang и Loe установили, что в области зубов с зоной КПД меньше 2 мм отмечается более выраженное воспаление, поэтому указанное значение считалось минимальным для сохранения здорового состояния пародонта. Многие хирургические вмешательства в последующем проводились с единственной целью - увеличить зону КПД. Однако Wennstrom и Lindhe в экспериментах на животных установили, что при более выраженном воспалении апикальное распространение воспалительного инфильтрата и степень потери пародонтального прикрепления на участках без КПД не отличались от зон с достаточным ее объемом. В пятилетием клиническом исследовании Dorfman и Kennedy также не отметили более интенсивной потери прикрепления при дефиците КПД. Вопрос о достаточной ширине КПД в области имплантатов в настоящее время остается открытым. Раньше считалось, что для сохранения здорового состояния костной и мягких тканей необходимо окружить имплантат манжетой из прикрепленной десны, однако стабильность мягких тканей зависит скорее от надежности эпителиального прикрепления, чем от наличия КПД. Несмотря на то что в эксперименте на животных было установлено, что недостаточная ширина КПД повышает риск периимплантита, вызванного зубным налетом, эта гипотеза не нашла подтверждения в ходе клинических исследований.’ При удовлетворительной гигиене полости рта отмечается лучшая долгосрочная выживаемость имплантатов. В связи со структурными различиями между зубами и имплантатами, в частности отсутствием перпендикулярных соединительнотканных волокон, характерных для опорного аппарата зуба, отсутствие КПД затрудняет самостоятельную гигиену полости рта и таким образом повышает риск развития воспаления в области имплантата. Отсутствие фиксированной, прежде всего кератинизированной, десны или слизистой в переднем отделе верхней челюсти ухудшает внешний вид протезов с опорой на имплантаты. С учетом необходимости выполнения при имплантации нескольких хирургических вмешательств целесообразно создавать достаточную зону КПД при установке или на этапе раскрытия имплантата.
Размер и форма прилегающих к имплантатам сосочков в большей степени определяются анатомическими и ортопедическими условиями, чем хирургическими факторами. Аналогично межзубным сосочкам, которые сохраняются почти в 100 % случаев, если расстояние между костным альвеолярным краем и интерпроксимальным контактом не превышает 6 мм, высота сосочка между зубом и имплантатом сохраняется, если указанное расстояние не превышает 5 мм. Значительно сложнее сохранить или восстановить десневые сосочки между имплантатами. В таких случаях при расстоянии между альвеолярной костью и интерпроксимальным контактом больше 3 мм высота сосочка непредсказуема.
Чтобы уменьшить потерю костной ткани между имплантатами после фиксации протезов, расстояние между двумя имплантатами должно быть не меньше 3 мм и между имплантатом и зубом не меньше 2 мм. Следует отметить, что даже обеспечение указанных анатомических условий не гарантирует сохранение сосочка, но щадящая работа с мягкими тканями позволяет использовать перечисленные параметры для прогнозирования эстетического результата.
При регенеративных вмешательствах (трансплантация костного блока или направленная костная регенерация) ушивание лоскута без натяжения является обязательным условием достижения оптимального результата и снижения риска развития осложнений в послеоперационном периоде.
Послабляющие разрезы надкостницы, например при пластике по Рерманну (Rehrmann), увеличивают мобилизацию лоскута для сопоставления краев раны без натяжения. Недостаток данного метода заключается в корональном смещении слизисто-десневой границы, что может требовать хирургической коррекции по эстетическим и функциональным причинам.
Установка имплантатов после предшествующего регенеративного вмешательства, как правило, означает проведение не менее трех хирургических вмешательств. Соответственно, чем больше операций, тем важнее правильная работа с мягкими тканями. Все манипуляции с ними можно разделить на четыре основные группы: пересадка свободных десневых трансплантатов, пересадка соединительнотканных трансплантатов, смещение лоскутов, подворачивание лоскутов.В данной главе представлены практические аспекты и пластические операции на мягких тканях до и во время регенеративного вмешательства и имплантации, а также при раскрытии имплантата для обеспечения долгосрочной стабильности эстетического и функционального результата имплантологического лечения.
Для проведения пластических операций на мягких тканях полости рта используют тэадиционные для хирургической стоматологии и пародонтологии инструменты, например распатор Партча (Partsch).
В ряде случаев во избежание повреждения легко травмируемых тканей целесообразно применять микрохирургические инструменты (рис. 4-1 а—4-1 d).
Форма и длина рукоятки инструментов должны способствовать эргономичной работе. Длина рукоятки должна быть не меньше 16 см - это обеспечит доступ к области жевательных зубов. Кроме того, рукоятка должна иметь круглое сечение, что облегчает манипулирование инструментом, особенно скальпелем. При наличии такой рукоятки инструмента его поворот осуществляется с помощью точного движения пальцев, а не вращения кисти в лучезапястном суставе.
Рабочий край таких инструментов должен быть достаточно тонким для осторожного отслаивания и отведения лоскутов. Микрохирургические скальпели, пинцеты, распаторы и иглодержатели характеризуются очень маленькими рабочими частями.
Внутрибороздковые разрезы, как правило, выполняют лезвием № 15С, которое заметно тоньше лезвия № 15. Последнее предпочтительнее при получении нёбных соединительнотканных трансплантатов благодаря большей поверхности контакта. Для формирования маленьких лоскутов рекомендуется микрохирургическое лезвие № SM67.
Одностороннее лезвие скальпеля, в отличие от двухстороннего лезвия № SM69, минимизирует риск повреждения лоскута при проведении внутри-бороздкового разреза.
Целесообразно использовать эаспатор также с наиболее тонкой рабочей частью. Некоторые авторы рекомендуют отслаивать слизисто-надкостничный лоскут большими распаторами, но такой метод кажется неоправданным из-за вьсокого риска повреждения тканей. При проведении пластических операций на пародонте удобен распатор Партча или пародонтологический распатор 24G. Относительно крупные распаторы, например Причарда (Prichard), лучше использовать только для отведения и защиты лоскутов, прежде всего при применении боров и фрез. К сожалению, такой защитой часто пренебрегают, хотя профилактика повреждения лоскута снижает выраженность отека и риск других осложнений, в частности некроз лоскута.
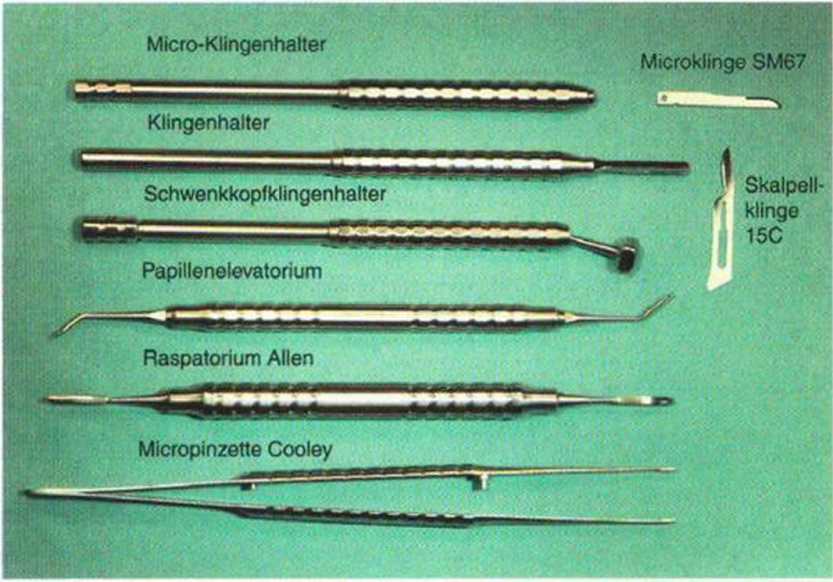
Рис. 4-1 а. Стандартные инструменты для пластики мягких тканей: рукоятка для микрохирургических лезвий, рукоятка для скальпеля с поворотной головкой, распатор для отслаивания десневых сосочков, распатор Аллена (Allen), микрохирургический пинцет Кули, микрохирургическое лезвие SM67 и лезвие 15С (Stoma)
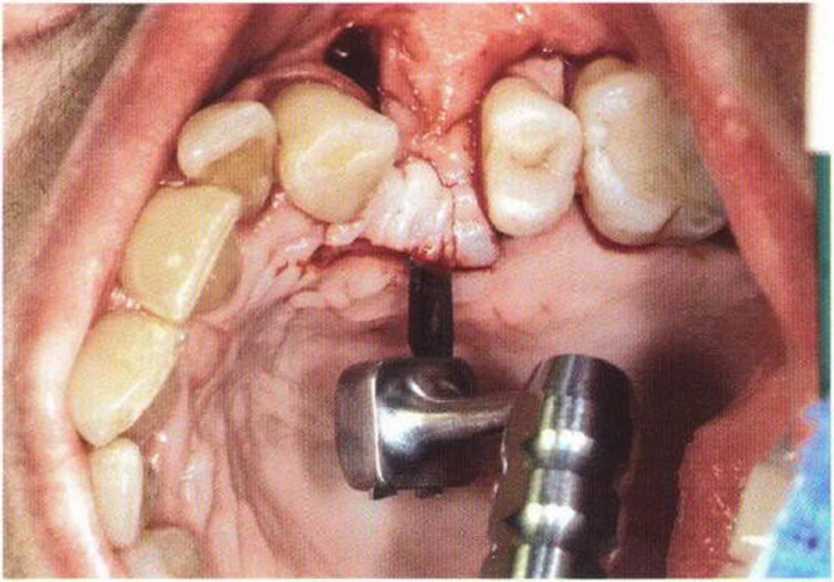
Рис 4-1Ь. Рукоятка скальпеля с поворотной головкой облегчает доступ при создании лоскута на труднодоступных участках
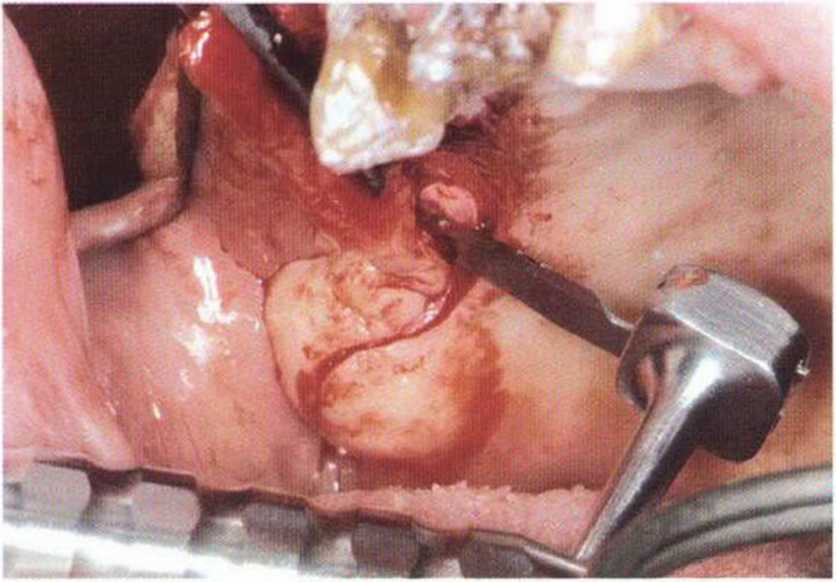
Рис. 4-1 с. Угол наклона поворотной головки можно регулировать
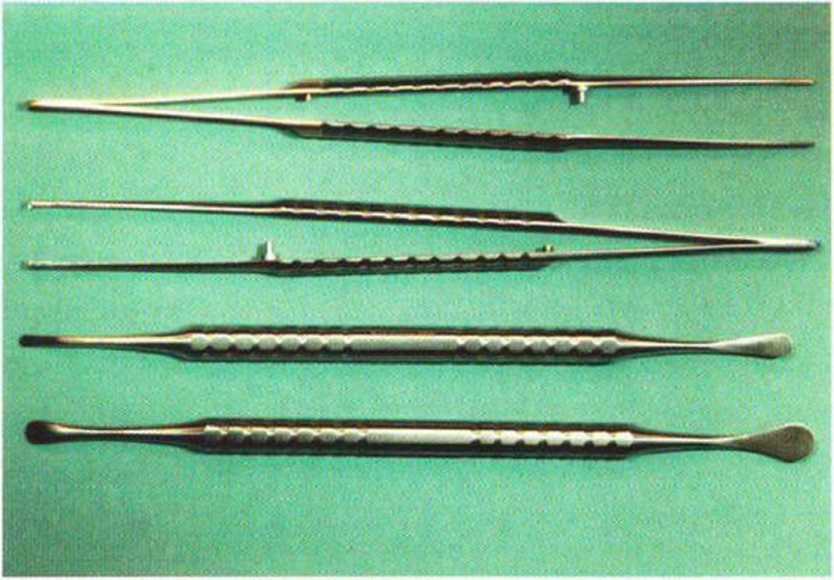
Рис. 4-1d. Инструменты для тоннельного препарирования при проведении регенеративных вмешательств.
.
Пинцеты следует выбирать с тонкими щечками. Также необходимо подчеркнуть, что для хирургического препарирования анатомические пинцеты пригодны только в редких случаях. При отсутствии зубцов лоскут удерживается за счет сильного сдавления тканей, что ведет к их большему повреждению, поэтому при формировании тонких лоскутов и трансплантатов лучше применять микрохирургические пинцеты. Особенно удобны инструменты с захватывающей площадкой, которые можно использовать при наложении швов с помощью иглодержателя и пинцета. При необходимости особенно аккуратной работы с мягкими тканями предпочтительнее микрохирургический пинцет.
Кули (Cooley), который имеет несколько маленьких зубцов вместо одного большого.
При выборе иглодержателя важен не только размер иглы, но и опыт хирурга. Чаще всего специалист привыкает к одной определенной форме рукоятки, поэтому удобно иметь выбор из нескольких иглодержателей с одной рукояткой, но разными браншами (губками) для работы с разными нитями и иглами. Для фиксации полнослойных лоскутов чаще всего применяется шовный материал размером 5-0 с иглодержателями Криля-Вуда (Crile-Wood) или Гегара (Hagar), но кончики браншей этих инструментов также должны быть достаточно тонкими. Недостаток указанных иглодержателей заключается в ножницеобразной форме кольцевых ручек, для раскрытия которых требуется пальцевой захват за кольца. При захвате иногда возникают непроизвольные движения инструмента, которые могут привести к травме тонкого лоскута.
В таких случаях предпочтительнее иглодержатели Кастровиехо (Castroviejo), открывающиеся и закрывающиеся при простом сжатии. При использовании шовного материала толщиной 6-0 рекомендуются иглодержатели с браншами шириной 1,2 мм.
Существует много видов шовных материалов, каждому из которых свойственны определенные преимущества и недостатки. Неатравматичный шовный материал в имплантологии считается совершенно устаревшим, поскольку размер иглы значительно превосходит толщину нити, что ведет к избыточной травме тканей.
При выборе шовного материала нужно учитывать следующие факторы: резорбируемость, раз-волокнение, размер, стабильность узлов, удобство применения, контаминацию и стоимость. Во многих случаях удобно применение резорбируемых шовных материалов, которые не требуют снятия, особенно погружных швов. Плетеные нити стали популярны благодаря легкому использованию и надежности узлов, однако они относительно легко контаминируются и могут разволокняться. По этой причине при установке мембран в рамках направленной костной регенерации нужно применять только монофильные нити. Безусловно, при этом требуется очень точное позиционирование швов,.
чтобы не утратить их визуализацию в процессе заживления. Для адаптации двухслойных лоскутов рекомендуется монофильный резэрбируемый шовный материал, поскольку он легче проходит через лоскут и часто захватывает надкостницу. При этом удалять швы необязательно, но следует помнить, что данный материал в послеоперационном перио- де обычно создает больше дискомфорта для пациента, чем плетеные нити.

Рис. 4-2а. Тонкий биотип десны и выраженная атрофия кости в дистальном отделе нижней челюсти
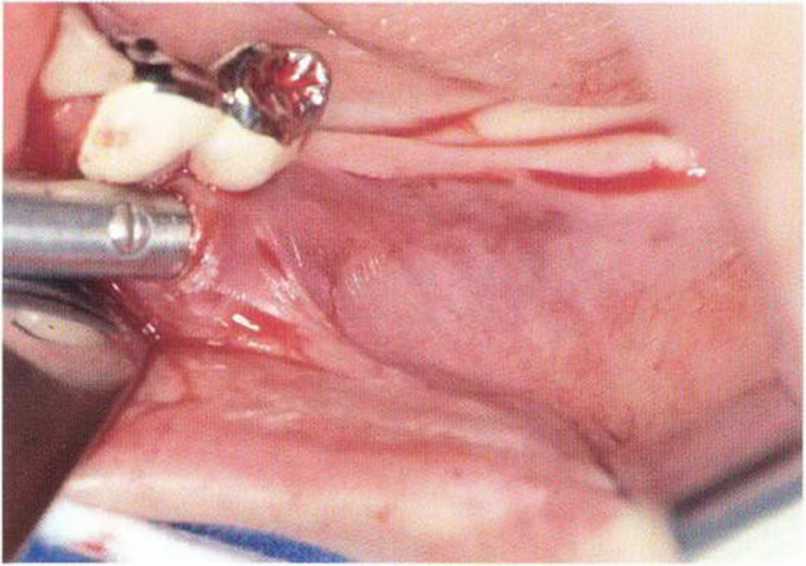
Рис. 4-2Ь. Тоннельное ложе для соединительнотканного трансплантата
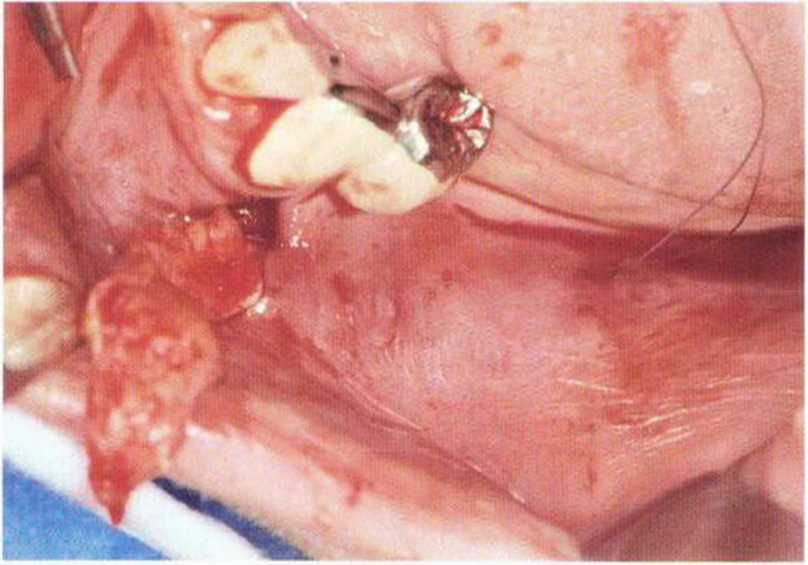
Рис. 4-2с. Соединительнотканный трансплантат, полученный в области нёба, смещается в подготовленный тоннель
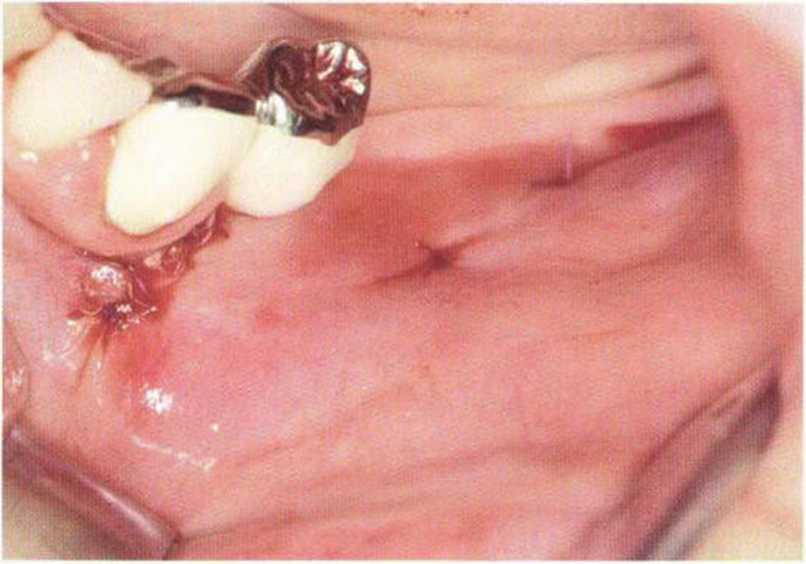
Рис. 4-2d. Клиническая ситуация после стабилизации трансплантата и ушивания раны
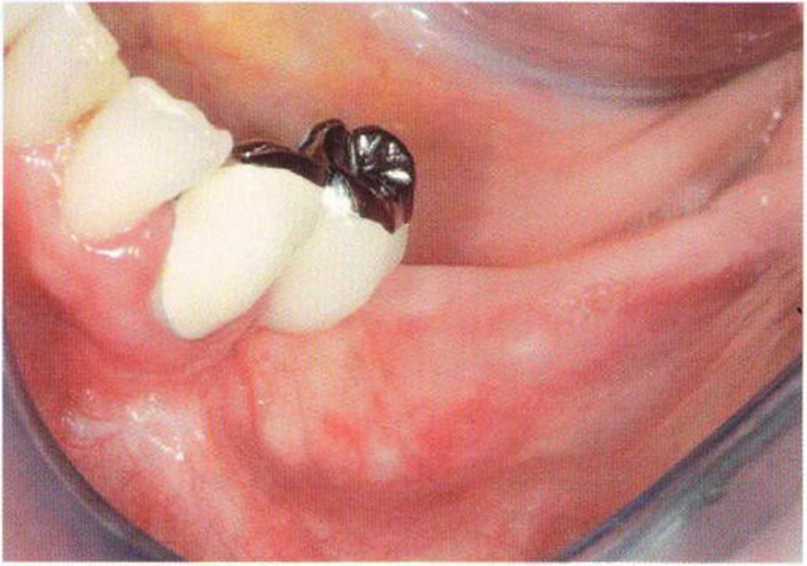
Рис. 4-2е. Клиническая ситуация через 3 мес после операции. Отмечается значительное улучшение биотипа мягких тканей.
.
4.3 Реконструкция мягких тканей перед регенеративными вмешательствами.
В результате воспалительных процессов и утраты зубов нередко образуются выраженные дефекты костного ложа и покровных мягких тканей. В этих случаях перед регенеративным вмешательством целесообразно провести манипуляции, направленные на улучшение качества и увеличение объема мягких тканей. Это необходимо, чтобы создать условия для перекрывания лоскутом области вмешательства после увеличения объема костной ткани или имплантации и улучшения внешнего вида десны. С этой целью обычно проводят пересадку десневых и соединительнотканных трансплантатов (рис. 4-2a-4-2d), а также нёбного соединительнотканного лоскута на ножке.
Эпителизированные или деэпителизированные ротированные лоскуты формируют на вестибулярной или нёбной поверхности (рис. 4-3a-4-3i).
Использование свободных десневых или соединительнотканных трансплантатов позволяет избежать коронального смещения слизисто-десневои границы.
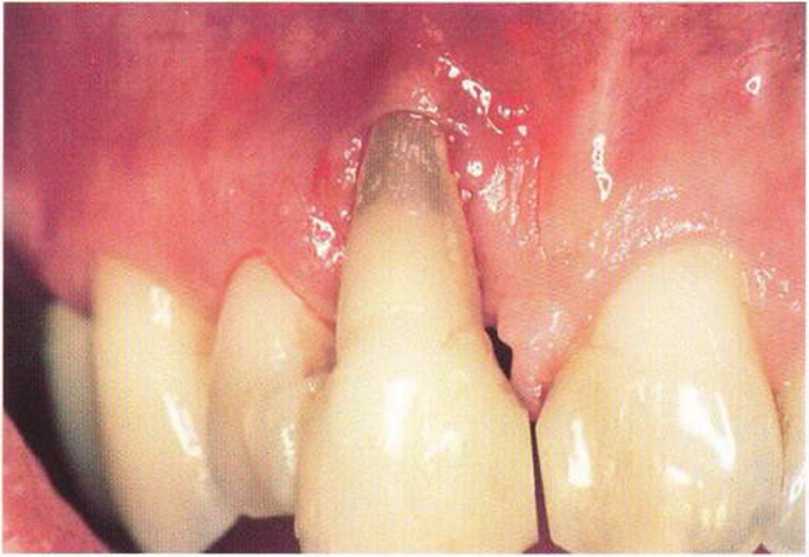
Рис. 4-За. Дефект костной и мягких тканей у центрального резца
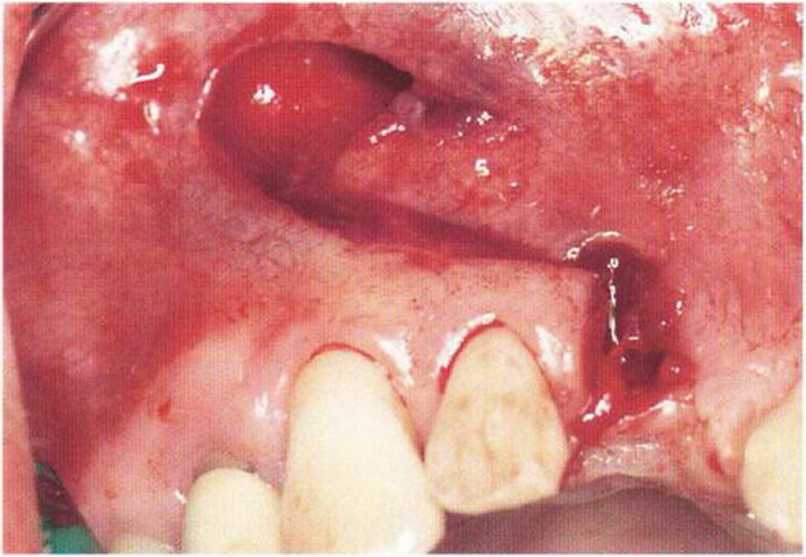
Рис. 4-ЗЬ. Рукоятка с поворотной головкой облегчает работу на труднодоступных участках
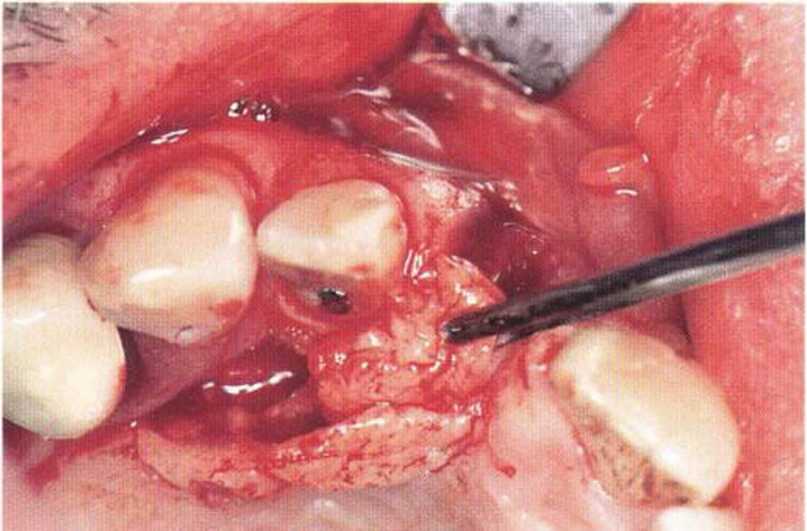
Рис. 4-3d. Трансплантат на ножке смещается в сторону дефекта
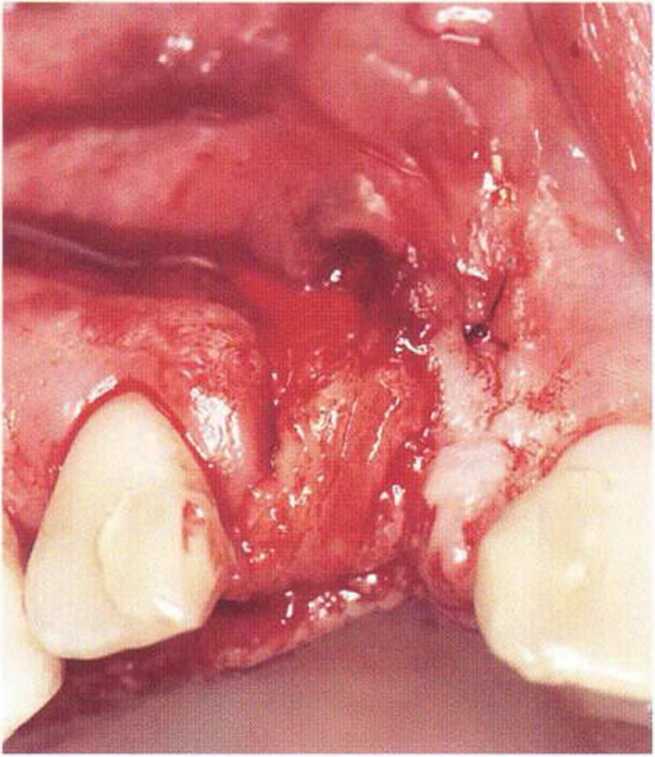
Рис. 4-Зс. Формирование нёбного соединительнотканного трансплантата на питающей ножке для увеличения объема мягких тканей
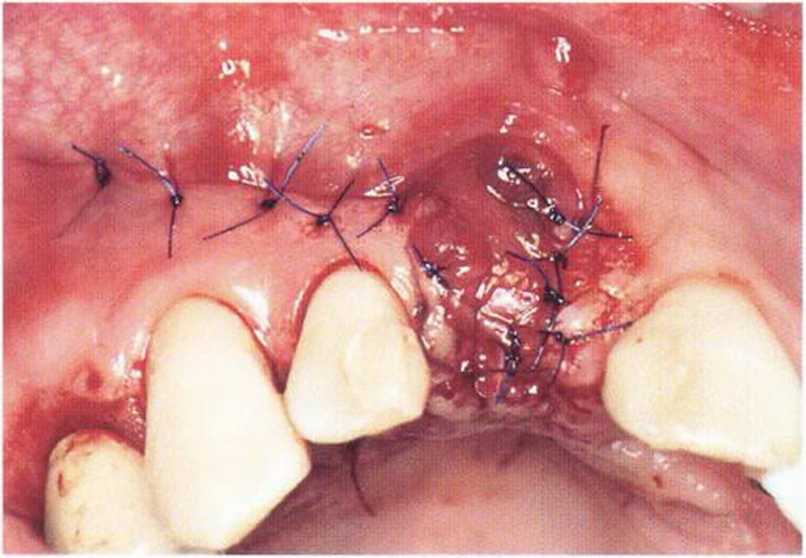
Рис. 4-Зе. Соединительнотканный трансплантат перекрывается вестибулярным ротированным лоскутом
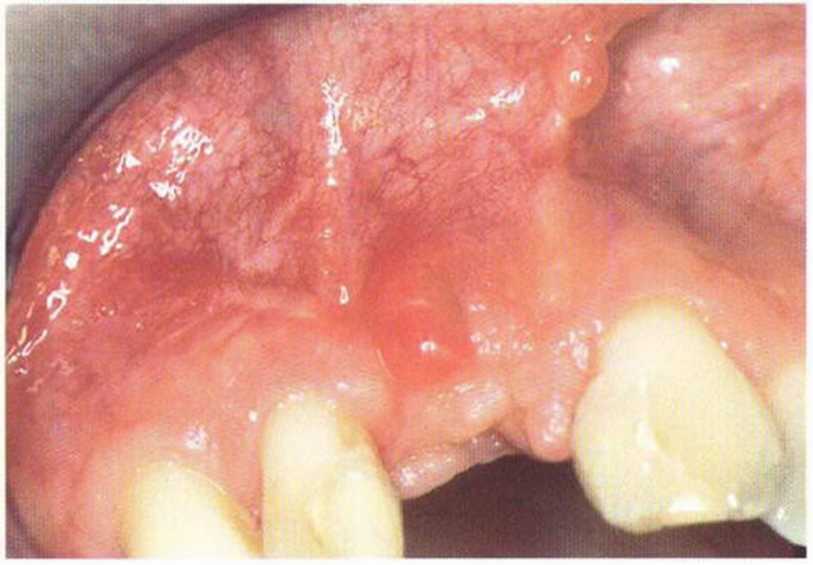
Рис. 4-3f. Клиническая ситуация через 8 мес после операции
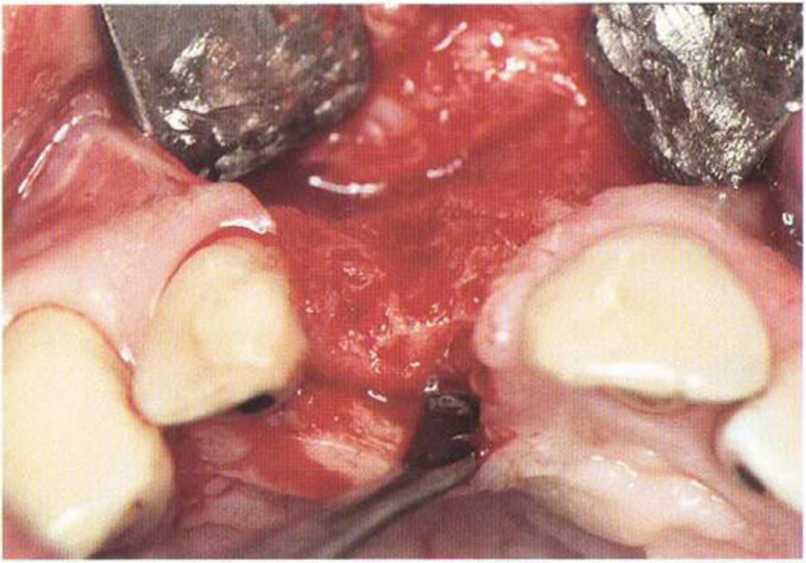
Рис. 4-Зд. Выраженная атрофия кости. Планируется установка имплантатов
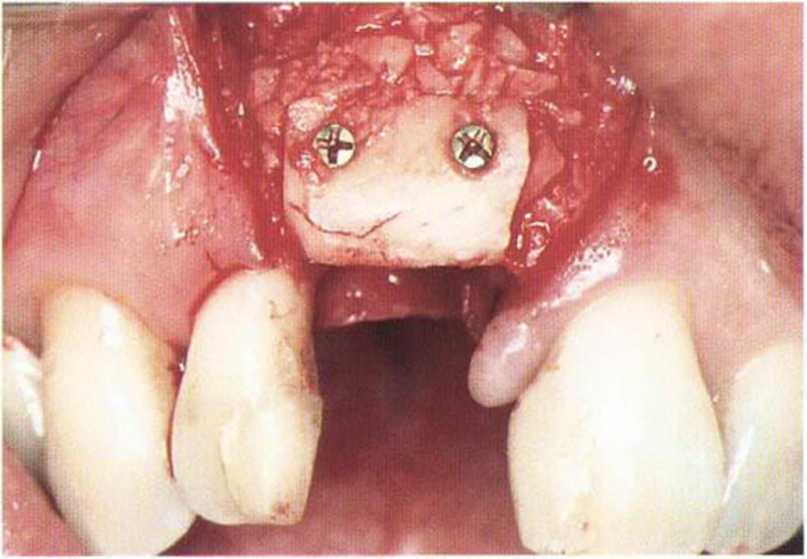
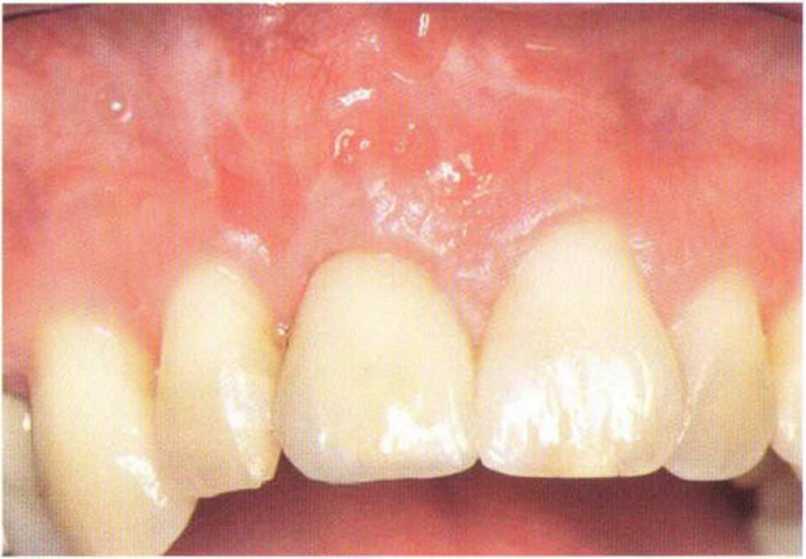
Рис. 4-3h. Устранение дефекта с помощью костного блока из ретромолярной области. Имплантация выполнена через 4 мес после трансплантации костного блока.
Рис. 4-3i. Клиническая ситуация через 8 лет после операции.
.
.
4.4 Реконструкция мягких тканей в ходе регенеративных вмешательств и имплантации.
Заживление раны первичным натяжением является непременным условием успешной регенерации костной ткани. Несмотря на схожие показатели остеоинтеграции и выживаемости имплантатов одноэтапных и двухэтапных систем, полное перекрывание имплантатов мягкими тканями обычно необходимо при сохранении открытой резьбы у альвеолярного гребня для последующего отложения костной ткани. Оптимальный хирургический протокол предполагает произведение четких разрезов, осторожное, но уверенное отслаивание лоскутов, предупреждение их пересушивания и ушивание раны без натяжения. В случае дефицита мягких тканей, например при немедленной имплантации, показана пересадка свободного трансплантата или трансплантата на питающей ножке.
Лангер (Langer) описал методику локальной регенерации десны с помощью сошлифовывания коронки зуба, подлежащего удалению, до альвеолярного края. После этого поверхность спила зуба довольно быстро эпителизировалась. Полученный таким образом дополнительный объем мягких тканей через 2-8 недель при проведении последующего регенеративного вмешательства или установки имплантатов облегчал плотное сопоставление краев лоскута без натяжения, однако заживление десны протекает быстрее при экстракции зуба и последующем заживлении лунки в течение 6-8 недель. В этот период не происходит интенсивной убыли костной ткани. Иными словами, в указанные сроки отмечаются максимальное увеличение объема мягких тканей и минимальная убыль костной ткани в области лунки. Несколько худшие результаты наблюдаются при установке имплантатов сразу после экстракции зуба одновременно с регенеративным вмешательством. В подобных случаях перекрывание области операции мягкими тканями обеспечивается за счет смещения слизисто-десневого соединения, что ведет к уменьшению глубины преддверия и неблагоприятному функциональному и эстетическому результату.
Регенеративное хирургическое вмешательство предполагает отслаивание полнослойного (слизисто-надкостничного) или расщепленного (слизистого) лоскута. По возможности следует избегать проведения дополнительных горизонтальных и вертикальных разрезов. Для установки имплантатов нужно обеспечить непосредственный доступ к костному гребню в требуемой области. Обычно для формирования доступа проводят горизонтальный разрез по альвеолярному гребню или с вестибулярной стороны. Для двух указанных типов разрезов не установлены различия с точки зрения заживления тканей, а также выживаемости и остеоинтеграции установленных имплантатов, однако во многих.
случаях дополнительные вестибулярные разрезы ведут к образованию заметных рубцов, в то время как рубцовые изменения по краю альвеолярного гребня скрыты протезом. Клинические исследования показали, что граница между вестибулярной и язычной сосудистыми сетями слизистой проходит строго посередине альвеолярного гребня, а число ‘ анастомозов между ними очень невелико. Таким образом, разрез посередине альвеолярного гребня ассоциируется с меньшим кровотечением, что является предпочтительным. Нередко при установке имплантатов, особенно на верхней челюсти, с вестибулярной стороны отмечаются щелевидные дефекты. В таких случаях на верхней челюсти рекомендуется проводить разрез несколько нёбно для удаления швов от области регенерации. На нижней челюсти нужно учитывать необходимость сохранения на язычной поверхности КПД. Последняя обеспечивает надежность прикрепления мягких тканей с язычной стороны, поэтому язычно смещать линию разреза не рекомендуется.
Послабляющие разрезы, как правило, расходятся к основанию лоскута, придавая ему трапециевидную форму. Вертикальные разрезы нельзя проводить через середину сосочков - это не только повышает риск их некроза, но и сильно затрудняет ушивание раны. Кроме того, такие разрезы не следует выполнять посередине зуба, поскольку при наличии подлежащего щелевидного дефекта вестибулярной костной стенки возможна рецессия десны. Протяженность вертикальных разрезов определяется доступом к области операции и степенью натяжения лоскута. Заживление лоскутов при проведении длинных или коротких разрезов протекает практически одинаково, но во избежание нарушения васкуляризации подлежащих тканей целесообразно минимизировать число и протяженность послабляющих разрезов или отказаться от них. Для обеспечения достаточной визуализации и доступа к операционной области в большинстве случаев можно ограничиться одним вертикальным разрезом, даже если после регенеративного вмешательства для полного перекрывания трансплантата требуется рассечение надкостницы (рис. 4-4a-4-4i). В переднем отделе верхней челюсти во избежание образования рубцов послабляющий разрез нужно проводить дистально или непосредственно по уздечке. В области жевательных зубов для визуализации области операции достаточно мезиального вертикального послабляющего разреза; при этом кровоснабжение не нарушается. Вблизи зубов, прилегающих к области регенеративного вмешательства, можно проводить внутрибороздковый или парамаргиналь-ный послабляющий разрез. Последний не приводит к обнажению интерпроксимальной альвеолярной кости и убыли костной ткани, которая почти неизбежна после отслаивания любого лоскута. С этой точки зрения парамаргинальный разрез значительно предпочтительнее внутрибороздкового,однако последний облегчает визуализацию прилегающих структур, что необходимо при установке имплантатов в сложных анатомических условиях.
Во избежание избыточного рубцевания разрезы при регенеративном вмешательстве и отсроченной имплантации нужно проводить примерно одинаково (рис. 4-5а-4-5с).
Отслаивание надкостницы практически всегда приводит к резорбции подлежащей кости, поэтому площадь отслаивания надо ограничивать необходимым минимумом. С этой целью можно модифицировать форму лоскута. В частности, бывают ситуации, когда на одном участке требуется регенеративное вмешательство, а на прилегающем отмечается достаточный объем кости для имплантации (с расщеплением гребня или без него). В таком случае в области регенеративного вмешательства отслаивают полнослойный лоскут, а в зоне имплантации - в основном слизистый (рис. 4-6а и 4-6Ь), что обеспечивает лучшее кровоснабжение костных фрагментов (рис. 4-7а-4-7с).
В ходе операции (особенно длительной) во избежание сокращения объема лоскутов их нужно постоянно увлажнять.
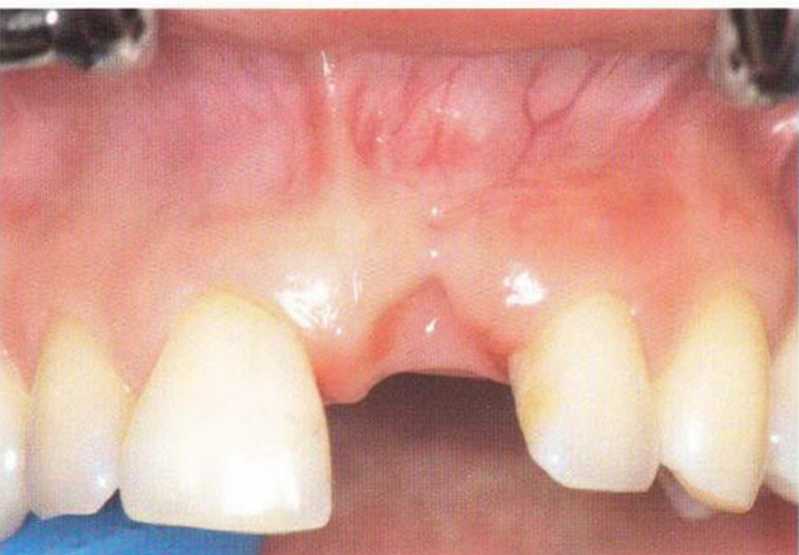
Рис. 4-4а. Дефект твердых и мягких тканей в области отсутствующего зуба 21
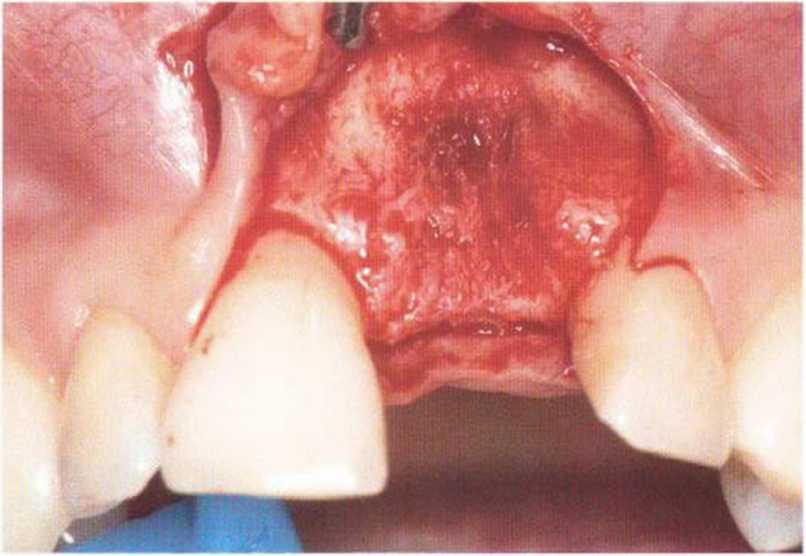
Рис. 4-4Ь. Внутрибороздковый разрез и разрез по альвеолярному гребню проведены для визуализации дефекта и альвеолярных возвышений в проекции соседних зубов
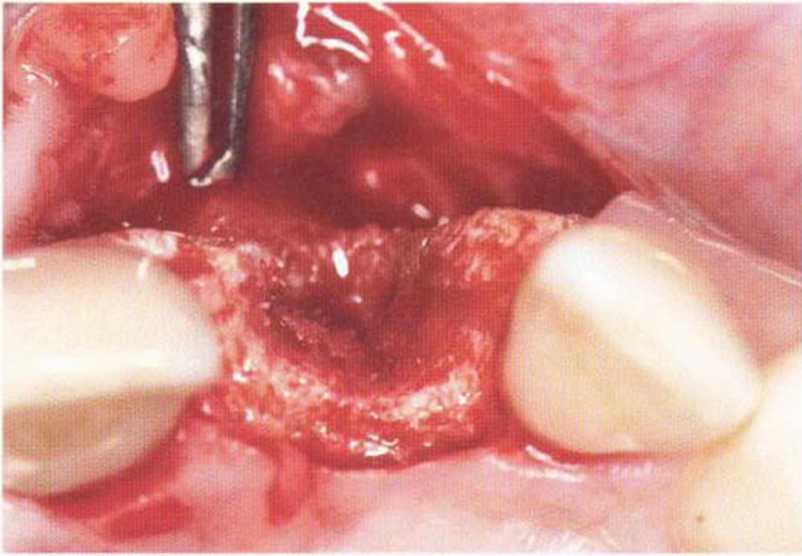
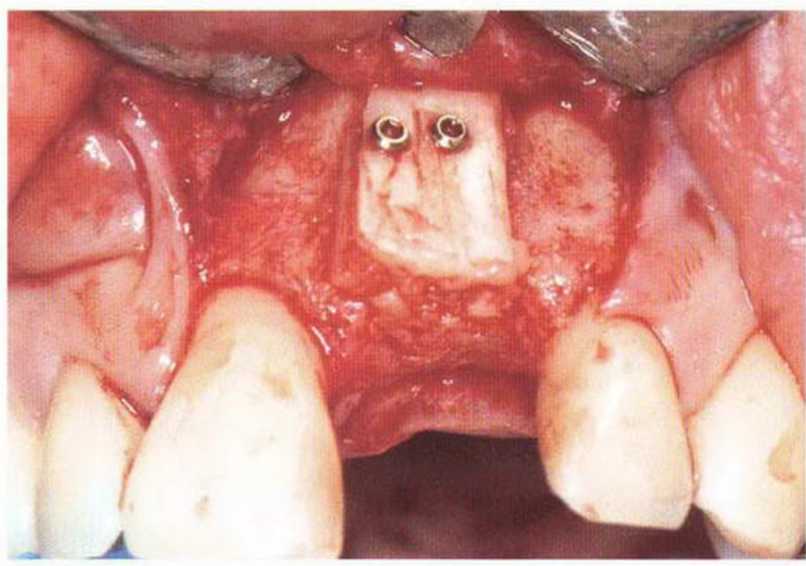
Рис. 4-4d. Пересадка костного блока из ретромолярной области
Рис. 4-4с. Окклюзионный вид дефекта
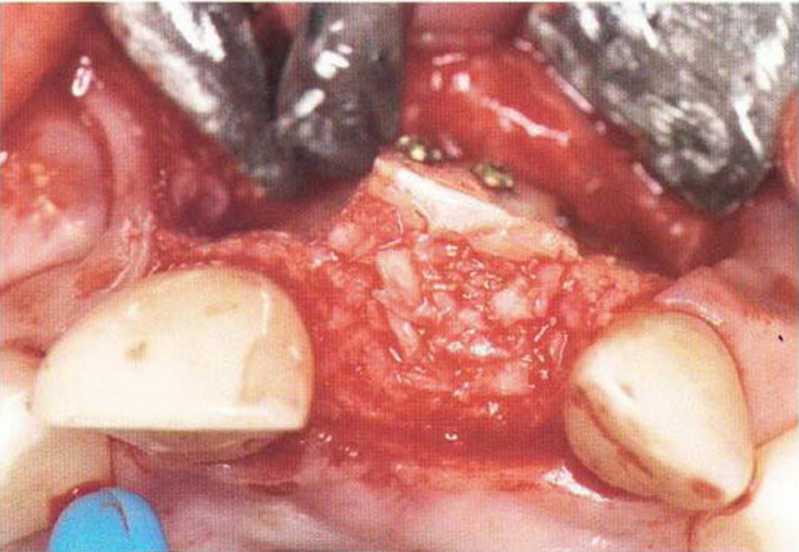
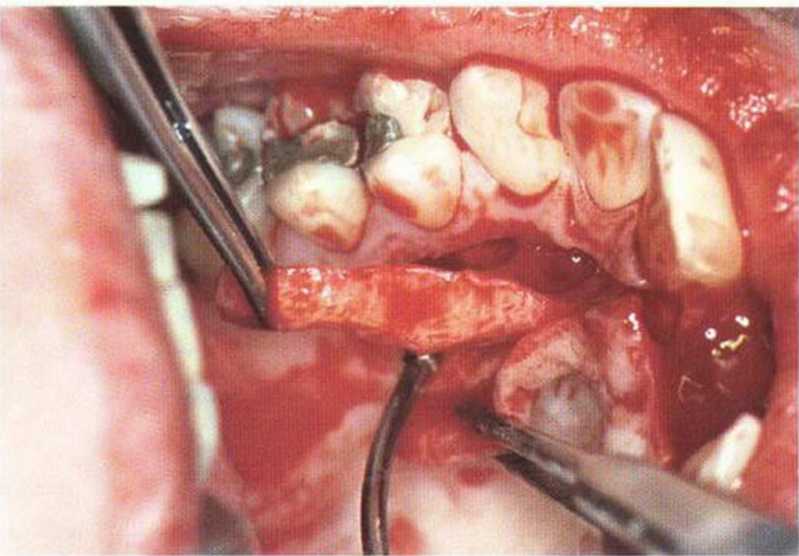
Рис. 4-4е. Окклюзионный вид участка после фиксации блока и нанесения костной стружки.
Рис. 4-4f. Формирование нёбного лоскута для перекрывания трансплантата
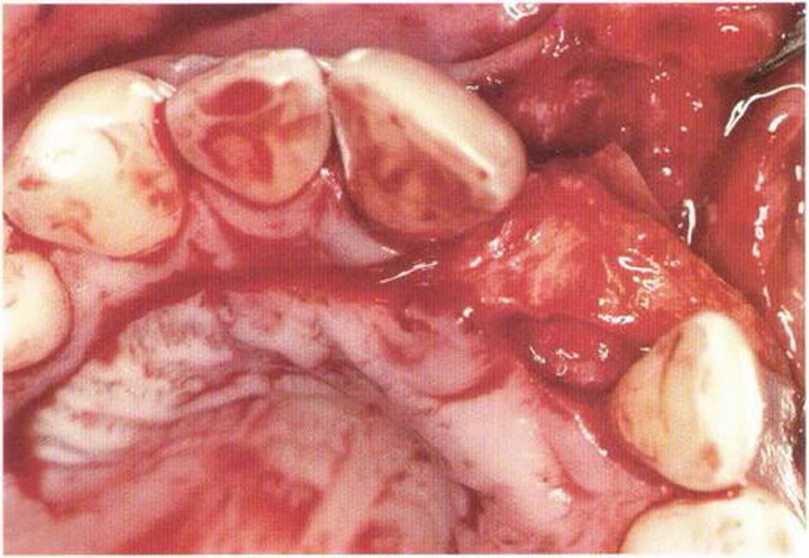
Рис. 4-4д. Лоскут на питающей ножке перекрывает трансплантат и способствует увеличению объема мягких тканей
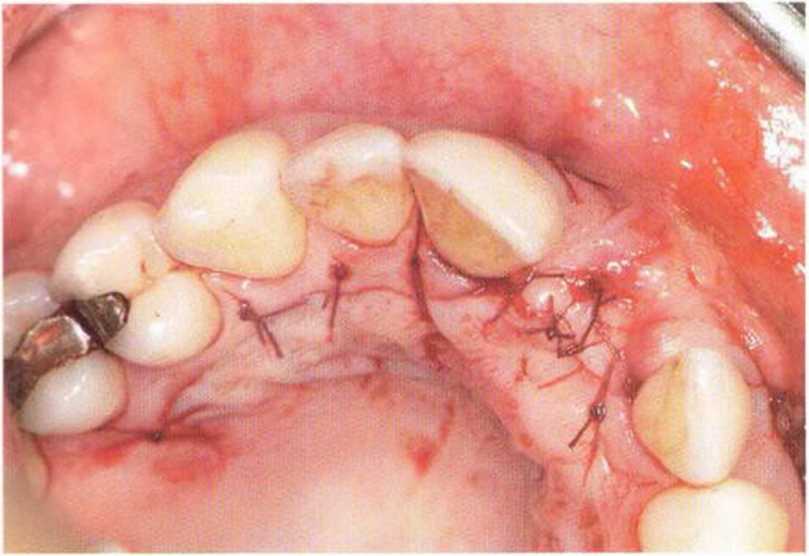
Рис. 4-4h. Клиническая картина после ушивания раны
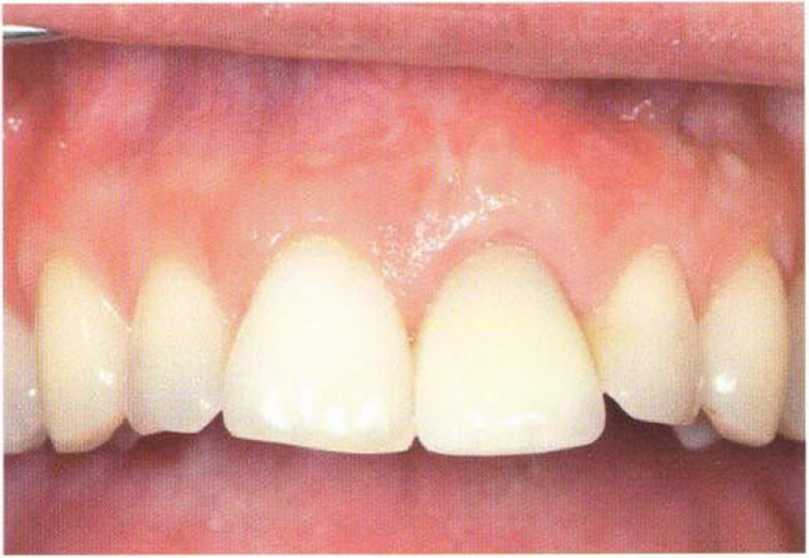
Рис. 4-4i. Клиническая ситуация через 4 года после протезирования. Отмечается полное отсутствие рубцовых изменений мягких тканей
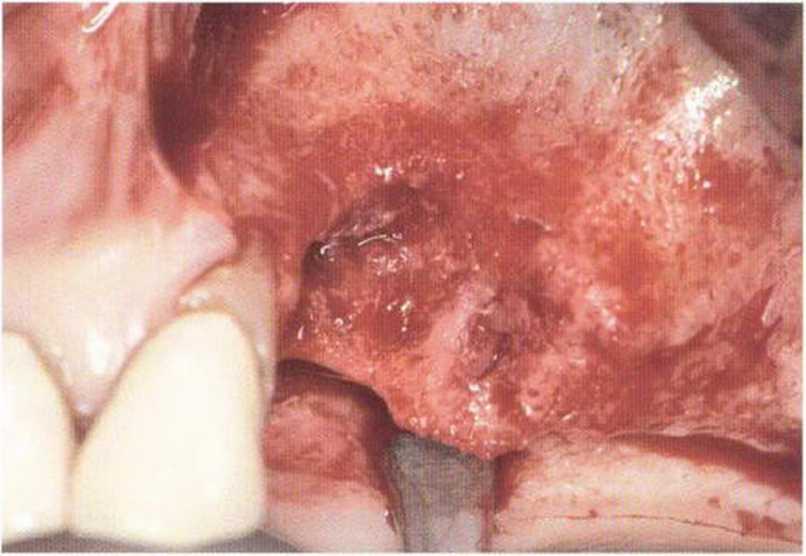
Рис. 4-5а. Доступ к костному дефекту осуществлен с помощью отслаивания слизисто-надкостничного лоскута с применением мезиального послабляющего разреза
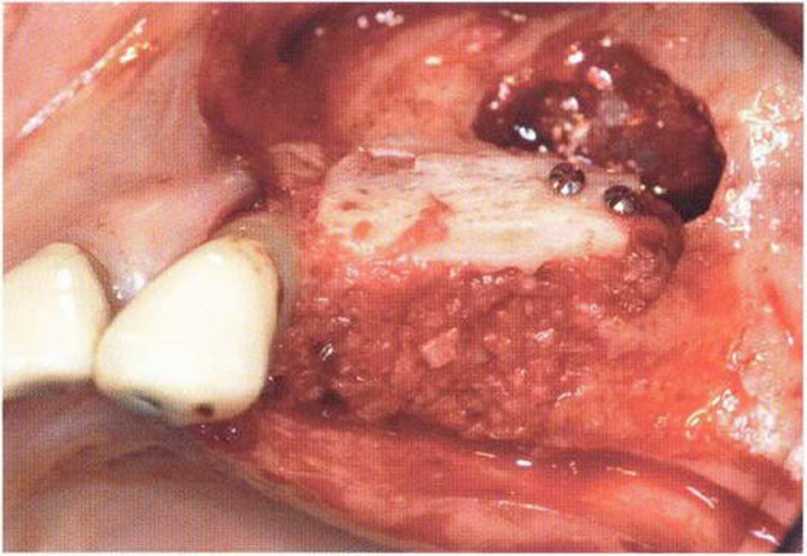
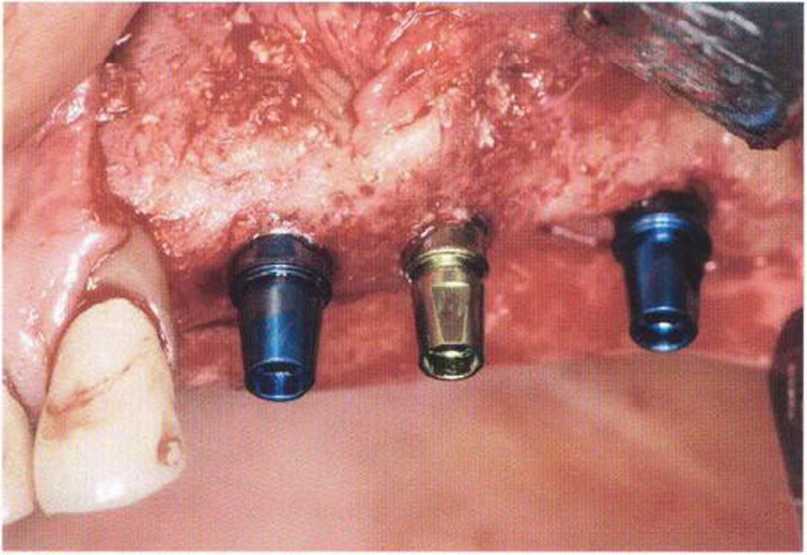
Рис. 4-5Ь. Клиническая картина после пересадки костного блока из ретромолярной области нижней челюсти и синус-лифтинга.
Рис. 4-5с. Установка имплантатов через 4 мес после регенеративного вмешательства
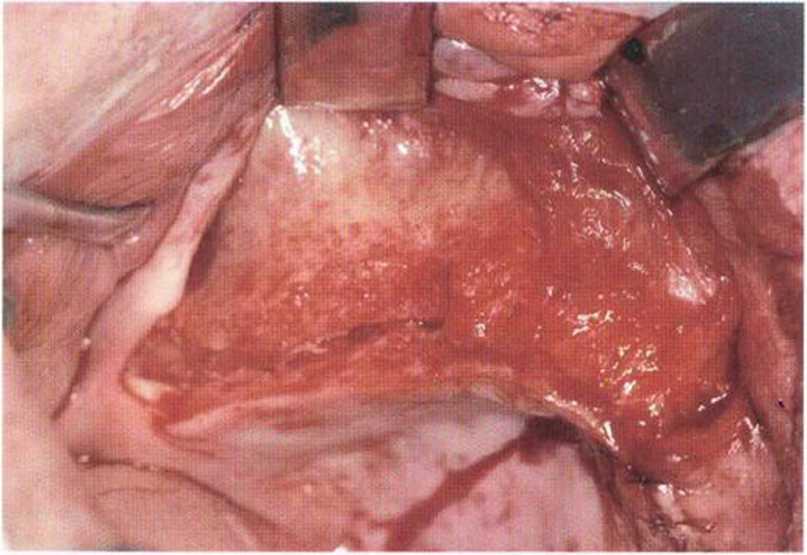
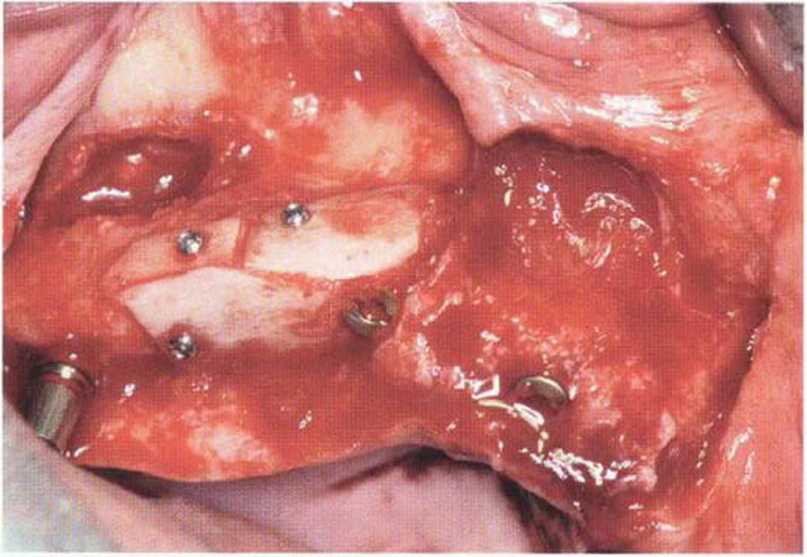
Рис. 4-6Ь. Синус-лифтинг и трехмерная пластика в дистальном отделе, установка имплантатов с расщеплением переднего отдела костного гребня
Рис. 4-6а. Препарирование лоскутов двух типов с правой стороны верхней челюсти: 1) слизисто-надкостничный лоскут в дистальной области для проведения синус-лифтинга и трехмерной пластики; 2) слизистый лоскут в переднем отделе для установки имплантатов с расщеплением кости

Рис. 4-7а. Отслаивание слизистого лоскута перед установкой имплантатов с расширением костного гребня
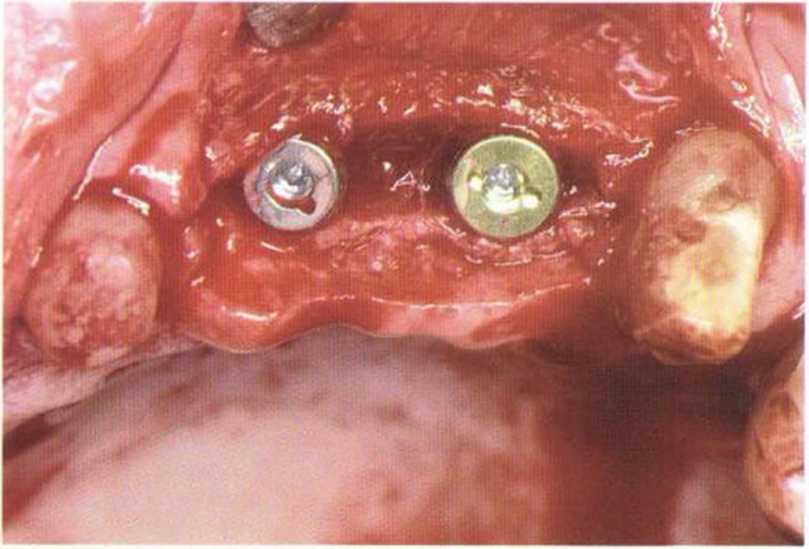
Рис. 4-7Ь. Расширение костного гребня с одновременной установкой имплантатов. Смещенная вестибулярная костная стенка на надкостничной ножке
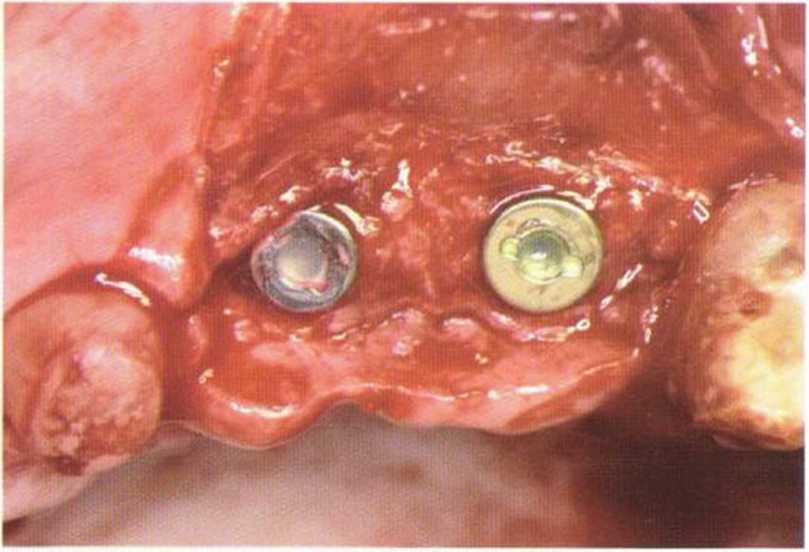
Рис. 4-7с. Заполнение полостей местными костными трансплан татами
Утрата зубов нижней челюсти сопровождается не только атрофией альвеолярной кости, но и уменьшением зоны КПД. Возможности увеличения ширины КПД после имплантации ограниченны, поэтому уже на этапе установки имплантатов показано проведение соответствующих вмешательств.
Вестибулопластика по Казанджяну позволяет увеличить глубину преддверия полости рта благодаря формированию прикрепленной, но не кератинизи-рованной десны.- Большое преимущество этого метода заключается в возможности его одновременного проведения с регенеративными вмешательствами или установкой имплантатов. Таким образом, в отсроченном периоде устраняется необходимость выполнения относительно сложных операций, сопряженных с дополнительным дискомфортом и финансовыми затратами (рис. 4-8a-4-8f).
Во время регенеративного вмешательства или установки имплантатов первый горизонтальный разрез проводят достаточно апикально в области преддверия, но без рассечения надкостницы. Для формирования расщепленного лоскута отслаивают только слизистую с подслизистым слоем. Отслаивание выполняют, не затрагивая мышечные прикрепления в направлении слизисто-десневого соединения, в проекции которого рассекают надкостницу и отслаивают полнослойный лоскут в язычном направлении. Затем от надкостницы отсекают мышечное прикрепление в направлении преддверия полости рта. При этом нужно соблюдать осторожность и не повредить сосудисто-нервный пучок в области подбородочного отверстия.
При необходимости визуализации кости можно отслоить надкостничный лоскут. После регенеративного вмешательства или установки имплантатов надкостничный лоскут фиксирую швами к точке своего прикрепления на язычном слизистом-сли-зисто-надкостничном лоскуте. В заключение в преддверии фиксируют слизистьй лоскут к надкостнице, причем мышечное прикрепление смещается апикально и заживает вторичным натяжением. Слизисто-надкостничный лоскут выполняет барьерную функцию, препятствуя восстановлению прикрепления мышц (рис. 4-9а-4-9к).
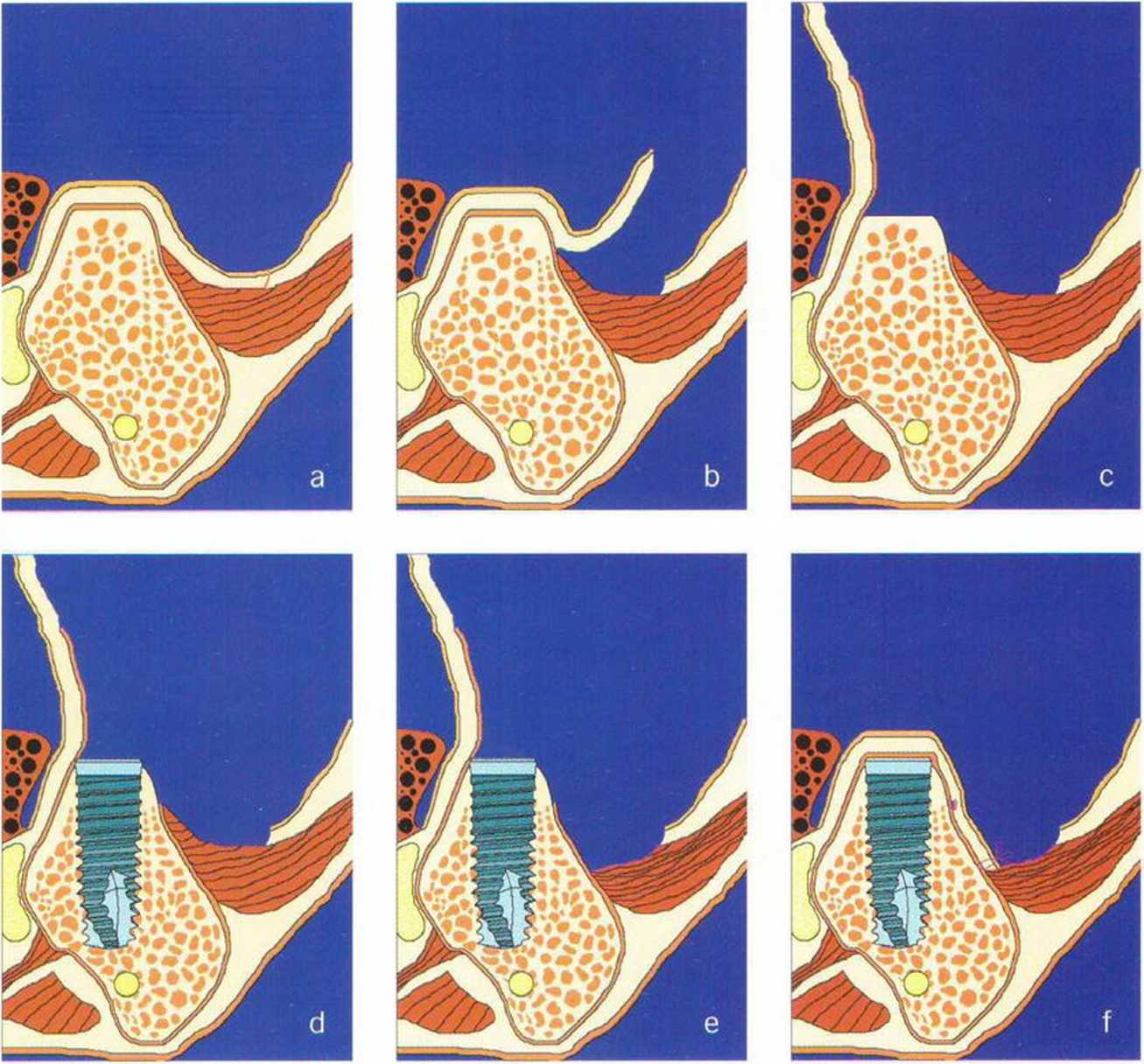
Рис. 4-8. Вестибулопластика по Казэнджяну: (а) Проведение разреза в области слизистой щеки или губы. (Ы Отслаивание тонкого слизистого лоскута над мышцами, (с) Рассечение надкостницы в области СДС, отслаивание лоскута в язычную сторону, (d) Установка имплантата, (е) Отслаивание мышц от надкостницы в апикальном направлении, (f) Фиксация слизистого лоскута к надкостнице (рисунки д-ра Carsten Becker; Падерборн, Германия)
При вестибулопластике по Казанджяну форму лоскута можно модифицировать в соответствии с планируемыми регенеративными вмешательствами. Первый разрез проводят глубоко в преддверии с учетом последующего увеличения объема альвеолярного гребня. Дальнейшие этапы не отличаются от описанных выше, при этом сохраняется достаточная толщина слизисто-надкостничного лоскута. В связи с увеличением объема альвеолярного гребня его полное перекрывание затруднено и осуществляется только благодаря рассечению надкостницы апикальнее места рассечения мышц.
При близком расположении подбородочного нерва такое глубокое рассечение надкостницы невозможно, а сохраняющаяся между ее фрагментами щель перекрывается двухслойным лоскутом при ушивании раны (рис. 4-10a-4-10f).
По сравнению с вестибулопластикой по Эд-лану-Мейхару (Edlan—Mejchar) пластика по Казанджяну сопровождается менее выраженной послеоперационной резорбцией костной ткани, поскольку не происходит полного обнажения кости, а на этапе заживления над ней с вестибулярной стороны сохраняется покрывающий слой надкостницы.- Однако в период 24-36 мес после пластики по Казанджяну отмечается большая тенденция к рецидиву, чем после пластики по Эд-лану-Мейхару. Преимущество обеих методик вестибулопластики заключается в смещении слишком коронально расположенного мышечного прикрепления (рис. 4-11а и 4-11Ь). Через 6 мес после хирургической коррекции в 80 % случаев сохраняется стабильная глубина преддверия.
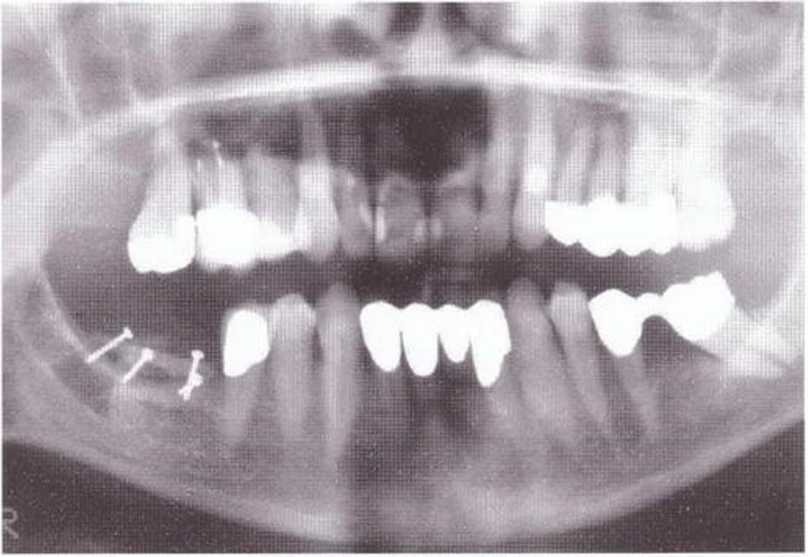
Рис. 4-9а. Ортопантомограмма после регенеративного вмешательства в четвертом квадранте с применением тоннельного доступа
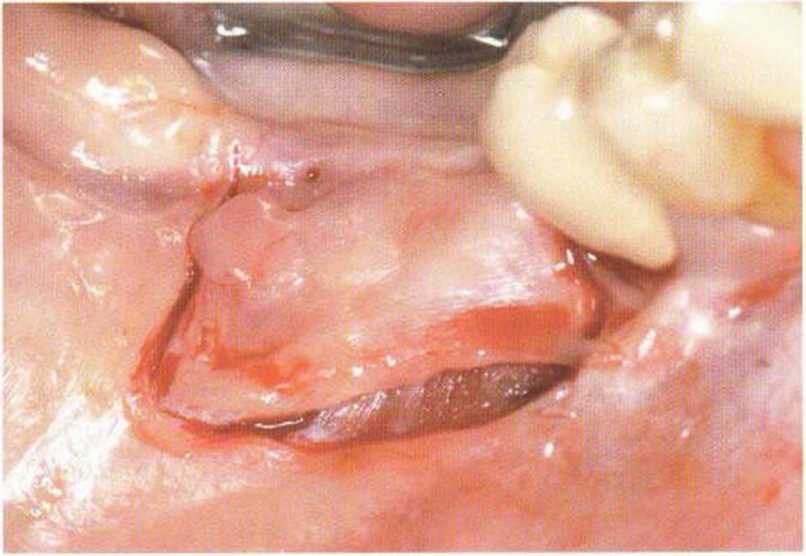
Рис. 4-9Ь. Выраженное уменьшение глубины преддверия после регенеративного вмешательства. На этапе установки имплантатов показана вестибулопластика по Казанджяну. Формирование тонкого слизистого лоскута над мышцами
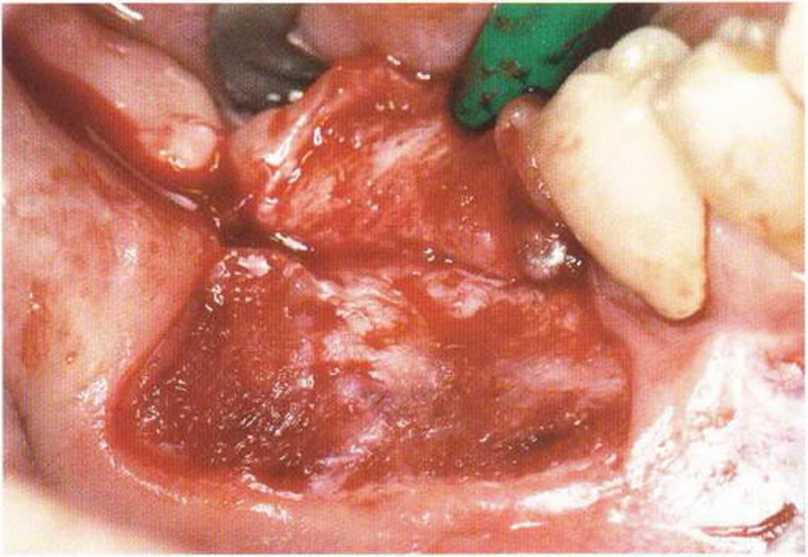
Рис. 4-9с. Формирование слизистого лоскута заканчивается СДС
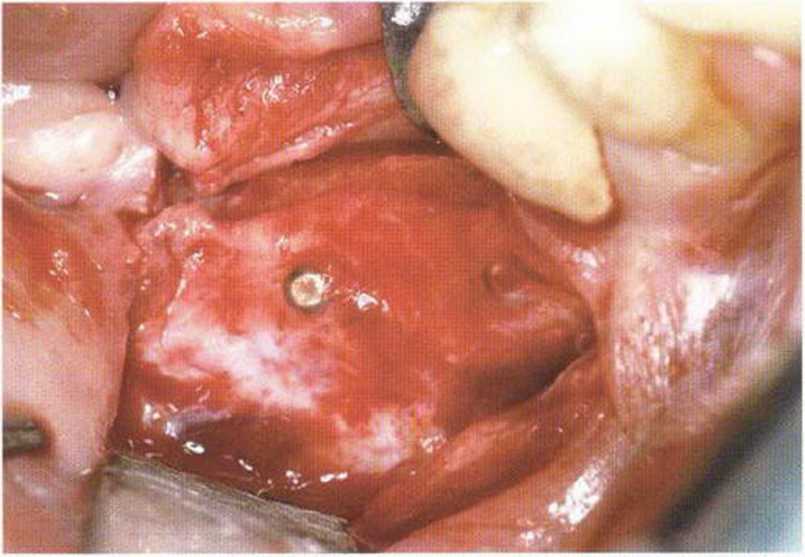
Рис. 4-9d. Рассечение надкостницы в области СДС, в язычном направлении отслаивают полнослойный лоскут. С вестибулярной стороны мышцы отделяют от надкостницы острым способом
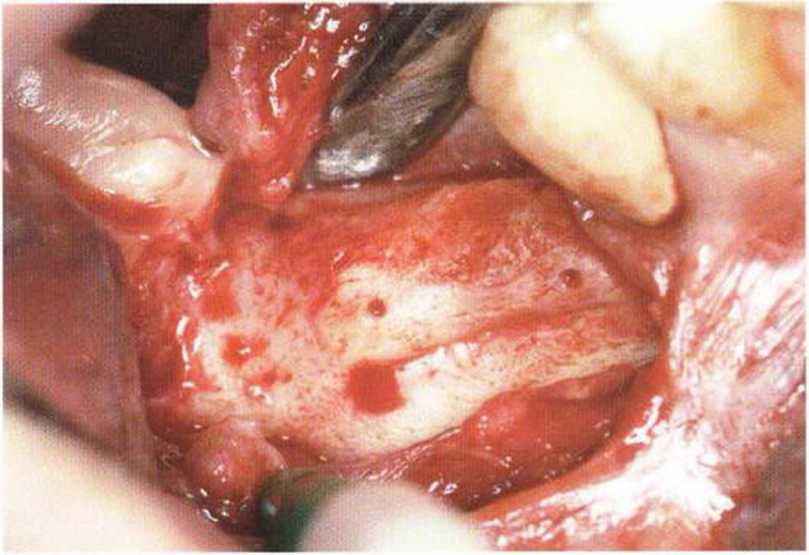
Рис. 4-9е. Затем надкостничный лоскут отслаивают от кости для визуализации области регенерации
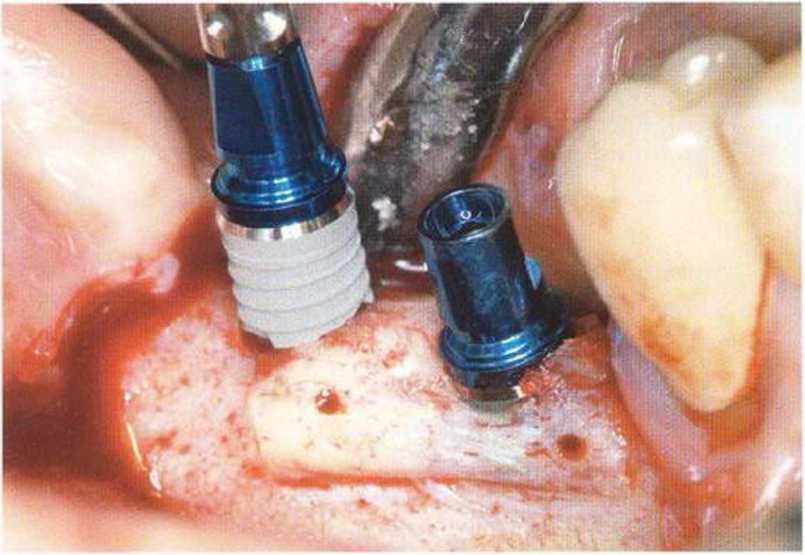
Рис. 4-9f. Установка двух имплантатов (XiVE plus, Dentsply Friadent) диаметром 4,5 мм
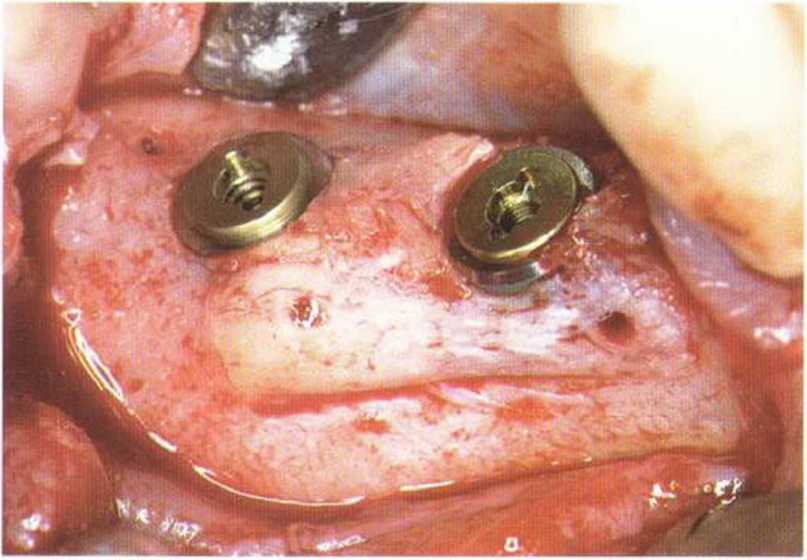
Рис. 4-9д. Состояние после установки имплантатов
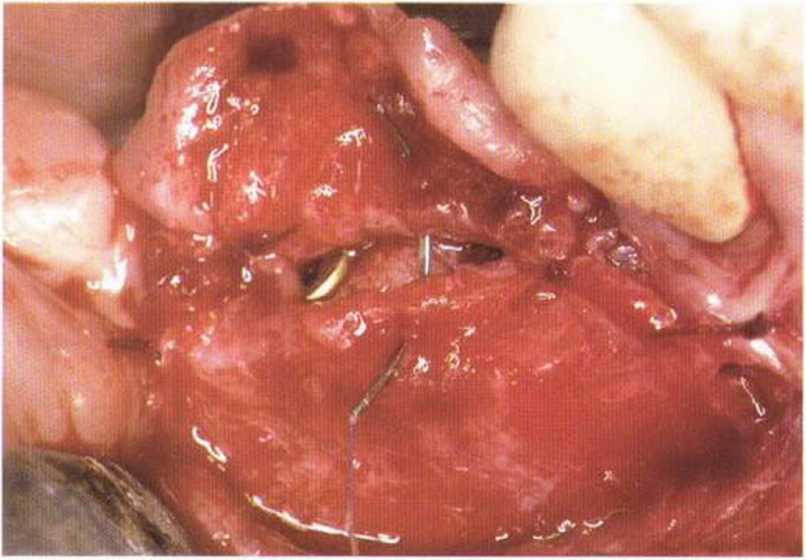
Рис. 4-9h. Отслаивание вестибулярного надкостничного лоскута и фиксация резорбируемым швом 5-0
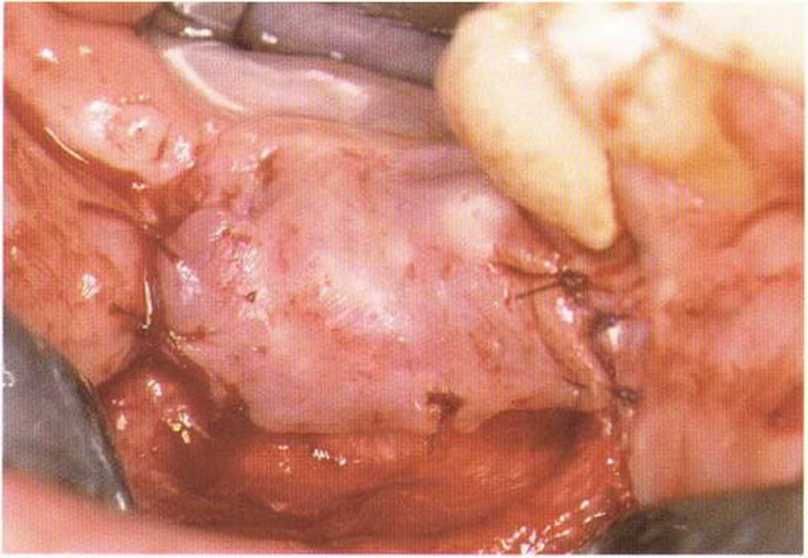
Рис. 4-9i. Слизистый лоскут в глубине пришивают к надкостнице. Часть мышцы остается непокрытой для последующего заживления вторичным натяжением
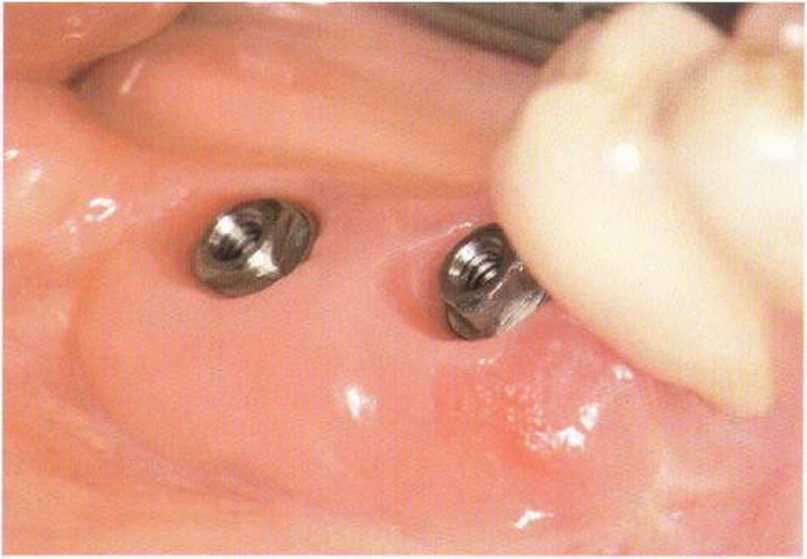
Рис. 4-9j. Клиническое состояние
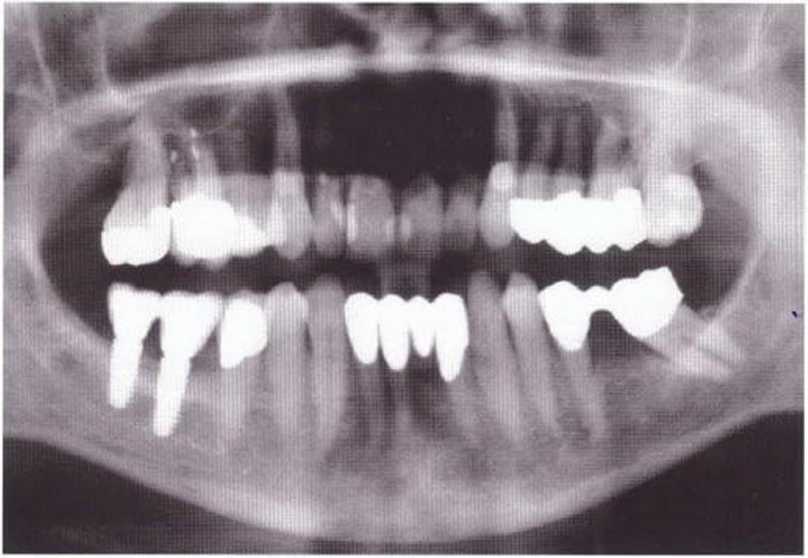
Рис. 4-1 Оа. Визуализация узкого костного гребня с вестибулопластикой по Казанджяну
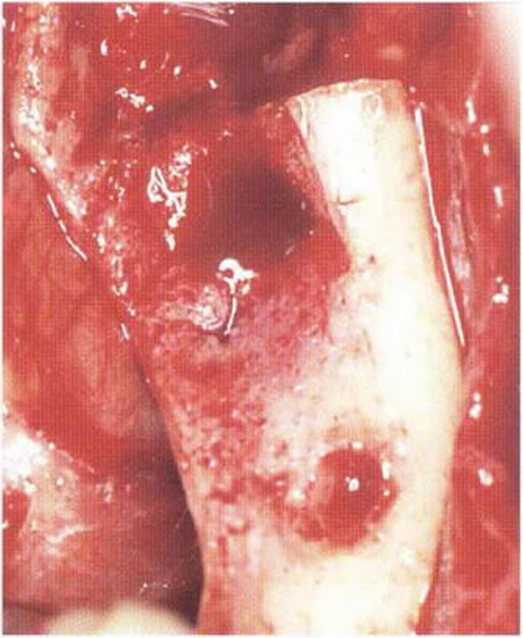
Рис. 4-1ОЬ. Трехмерная пластика альвеолярного дефекта с помощью костных блоков из ретромолярной области
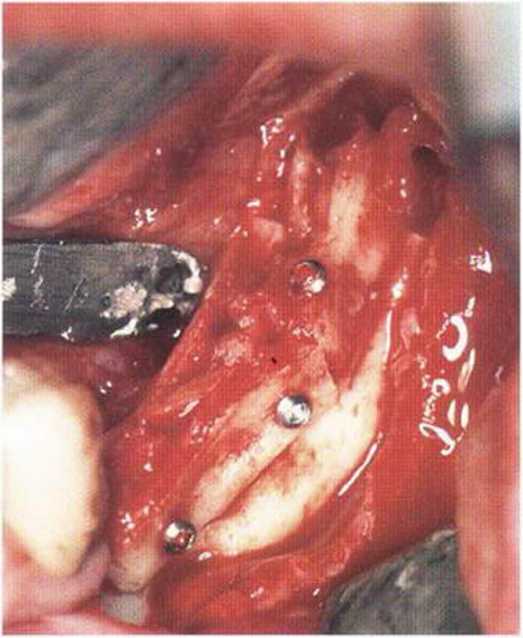
Рис. 4-1ОЬ. Трехмерная пластика альвеолярного дефекта с помощью костных блоков из ретромолярной области
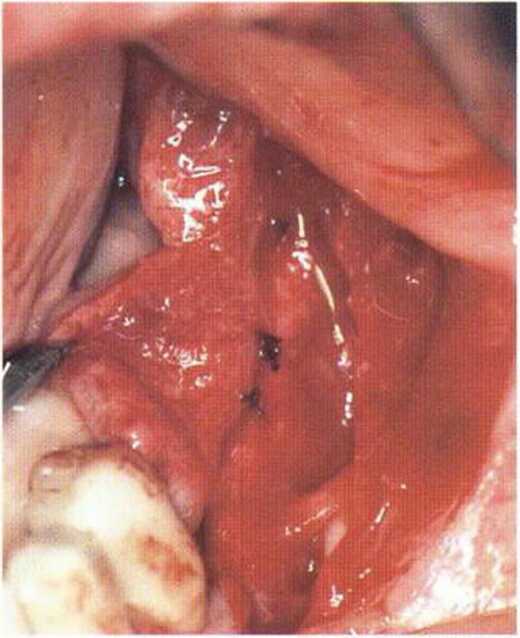
Рис. 4-1 Ос. Репозиция вестибулярного надкостничного лоскута и адаптация с помощью резорбируемых швов к надкостнице с язычной стороны
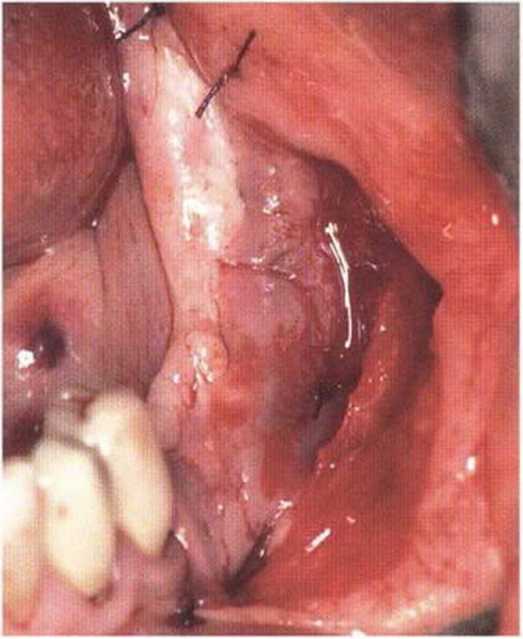
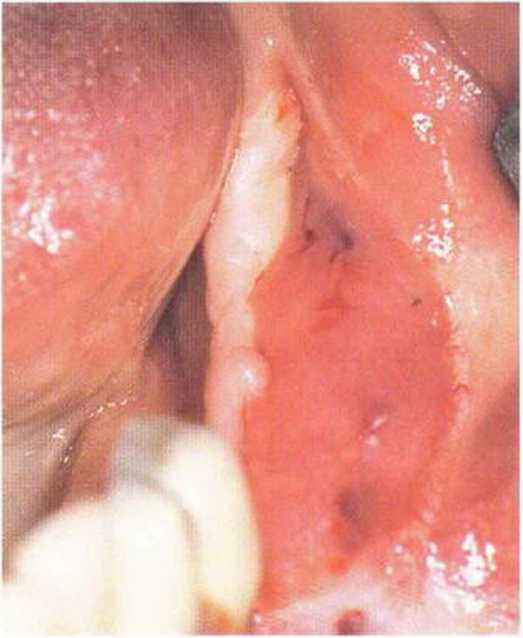
Рис. 4-10е. Состояние мягких тканей через 4 мес после операции
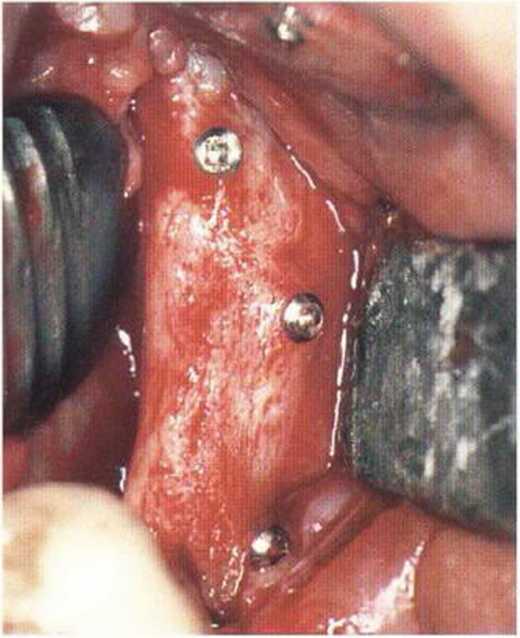
Рис. 4-1 Od. Адаптация слизистого лоскута к вестибулярной надкостнице, двухслойное ушивание раны в области регенеративного вмешательства

Рис. 4-1 Of. Состояние костного гребня через 4 мес после операции
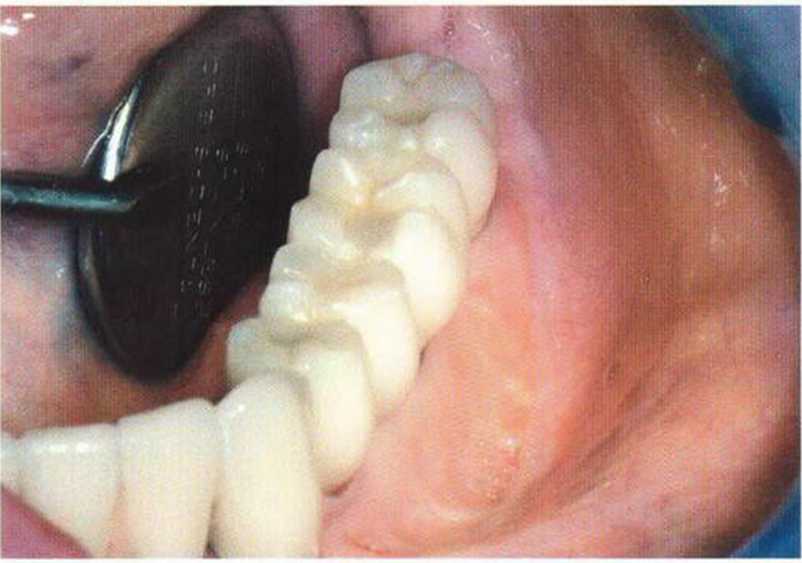
Рис. 4-11а. Полная эпителизация открытой раны в области преддверия через 1 мес после имплантации с вестибулопластикой по Казанджяну. Отмечается четкая граница прикрепленной десны
Расхождение краев раны с обнажением и инфицированием подлежащих тканей является наиболее частым осложнением регенеративных вмешательств, особенно у курильщиков. Тоннельная методика с одним или двумя вертикальными разрезами позволяет максимально сохранить кровоснабжение покровных мягких тканей, что существенно снижает риск расхождения краев раны и некроза лоскута.
Исходно тоннельная методика была предложена для увеличения высоты альвеолярного гребня нижней челюсти (перед изготовлением съемных протезов). Затем она применялась при обширных регенеративных вмешательствах на верхней челюсти и в последующем была усовершенствована Кури для обеспечения лучшей защиты аутогенных костных трансплантатов на этапе заживления.Доступ к принимающему участку осуществляется через один или два вертикальных послабляющих разреза, после этого слизисто-надкостничный лоскут отслаивают распатором с созданием тоннельного ложа. Через такой доступ можно зафиксировать мини-винтами костные блоки с увеличением толщины и высоты альвеолярного гребня.
Благодаря особой форме лоскута рассекать надкостницу не требуется, поэтому кровоснабжение мягких тканей не нарушается. Рану ушивают без натяжения резорбируемой нитью 5-0 или 6-0 (рис. 4-12а—4-12h). По сравнению с операцией с горизонтальным разрезом по альвеолярному гребню, расхождение краев раны на этапе заживления происходит значительно реже (рис. 4-13а-4-13т и 4-14а-4-14р). Возникающее в результате смещения мягких тканей уменьшение глубины преддверия можно устранить с помощью вестибулопла-стики по Казанджяну при установке имплантатов на нижней челюсти или с помощью апикального смещения лоскута при раскрытии имплантатов на верхней челюсти (рис. 4-15а—4-15к).
В рамках клинического исследования в период 1996-2004 гг. данная методика применялась у 521 пациента. Аутогенные костные трансплантаты получили в ретромолярной и подбородочной области с помощью дисковой пилы Microsaw. При этом было проведено 339 вмешательств по увеличению высоты и 103 операции по увеличению толщины альвеолярного гребня. Костные трансплантаты из бедренной кости использовались в 48 случаях увеличения высоты и 31 случае увеличения толщины альвеолярного гребня. У 178 пациентов из 521 регенеративное вмешательство проводилось только с одним мезиальным послабляющим разрезом и у 301 пациента - с двумя послабляющими разрезами. При одностороннем регенеративном вмешательстве всего альвеолярного гребня челюсти у остальных 42 пациентов горизонтальный разрез длиной 2 см проводили в области верхнечелюстной пазухи для создания латерального костного окна и увеличения высоты альвеолярного гребня. Имплантаты устанавливали через 3-4 мес после регенеративного вмешательства. У 5 пациентов (менее 1 %) на этапе заживления произошел частичный некроз лоскута с экспозицией и последующей частичной либо полной утратой костного трансплантата. У 4 пациентов наблюдались менее грозные осложнения, например поздняя перфорация слизистой острым краем трансплантата, что не влияло на результат заживления. У остальных 512 пациентов в процессе заживления нарушения не отмечались.
В данной группе пациентов после регенеративного вмешательства установили 1160 имплантатов, из которых в течение восьмилетнего наблюдения было утрачено всего 14 (1,2 %).
Небольшая частота случаев расхождения краев раны, безусловно, объясняется отсутствием разреза по альвеолярному гребню, который ухудшает реваскуляризацию и заживление трансплантата.
Таким образом, тоннельная методика обеспечивает более предсказуемый результат при увеличении высоты альвеолярного гребня.
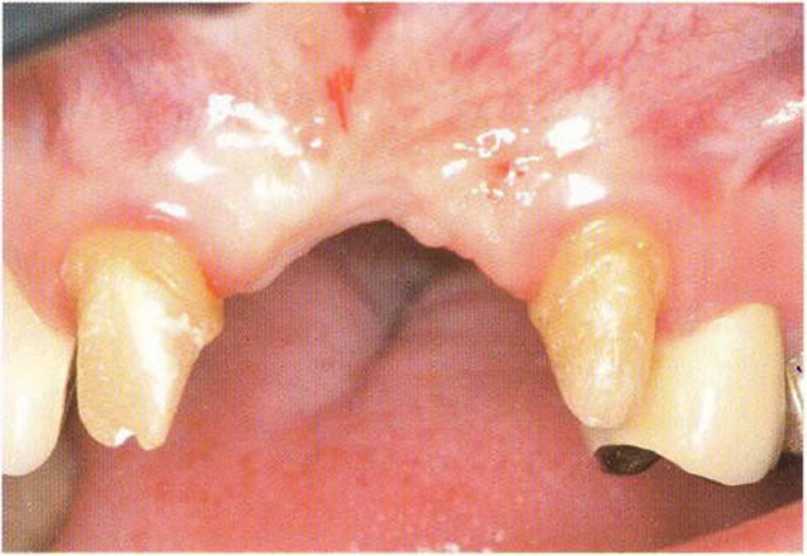
Рис. 4-11Ь. Клиническая ситуация через 8 лет после пэотезиро-вания: широкая зона КПД
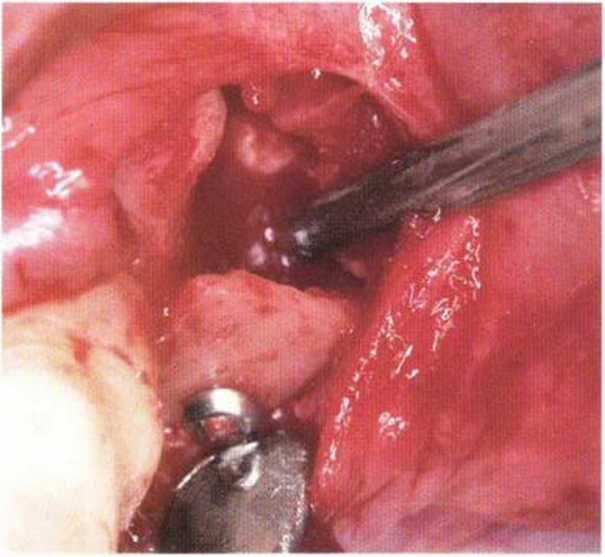
Рис. 4-12Ь. Тоннельное препарирование для увеличения высоты альвеолярного гребня с проведением одного вертикального послабляющего разреза
Рис. 4-12а. Вертикальный костный дефект высотой 7 мм в области центральных резцов
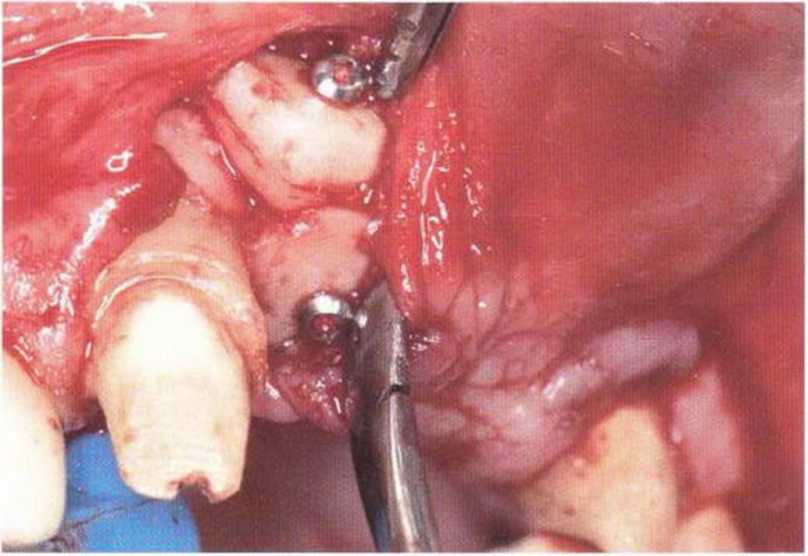
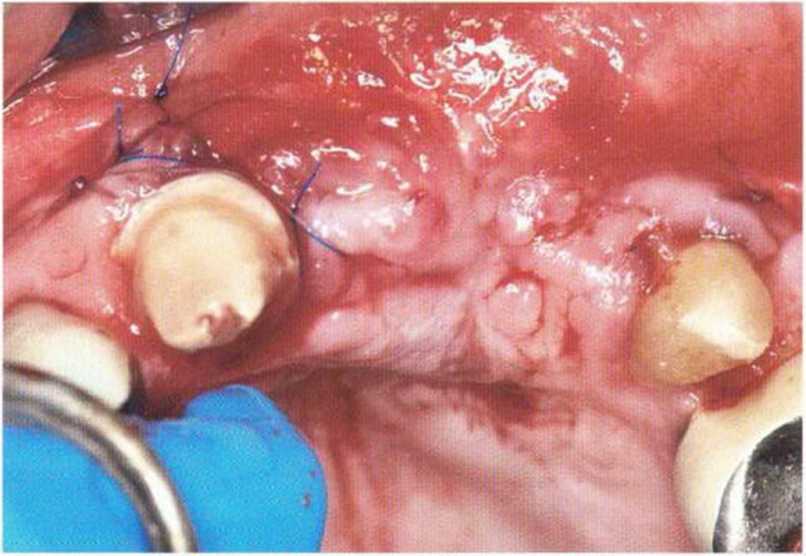
Рис. 4-12с. Трехмерная пластика с помощью двух костных блоков при тоннельной технике.
Рис. 4-12d. Клиническая ситуация непосредственно после операции
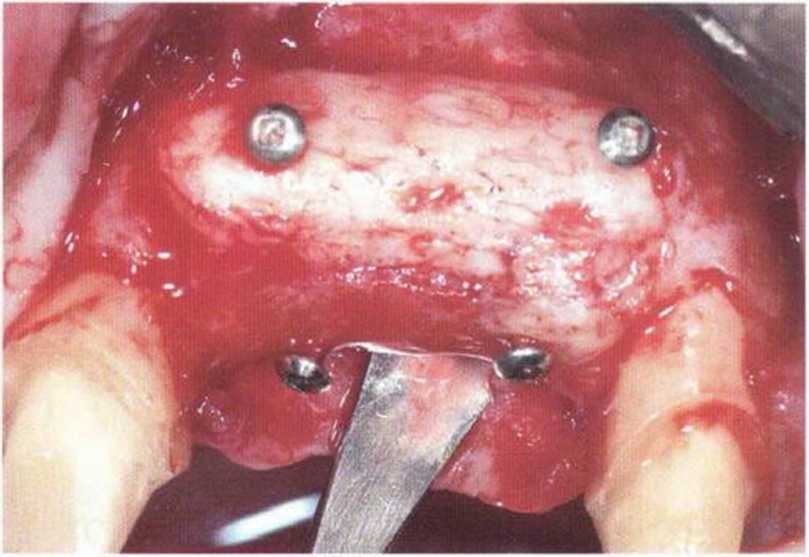
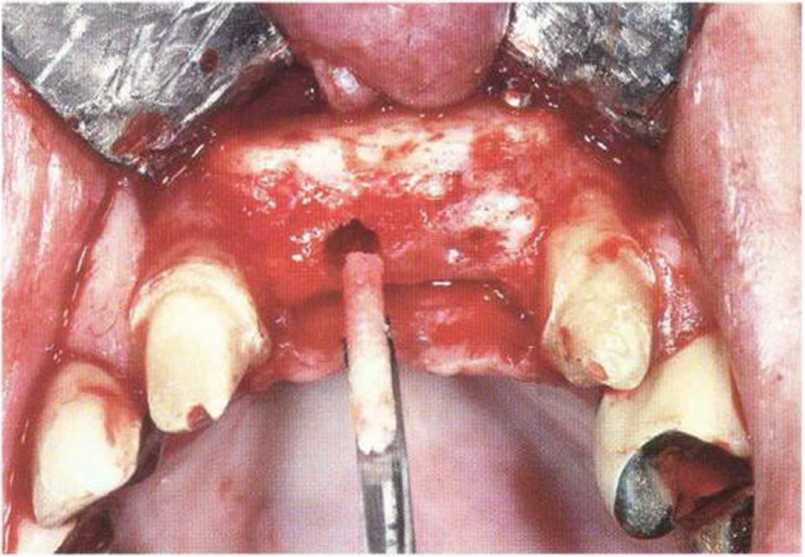
Рис. 4-12f. Биопсия новообразованной кости для определения качества костной ткани
Рис. 4-12е. Клинический вид новообразованной кости через 4 мес после операции
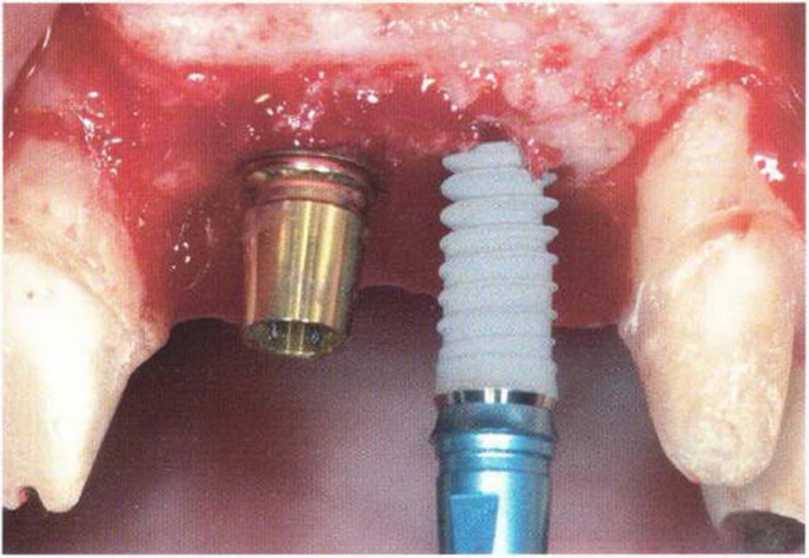
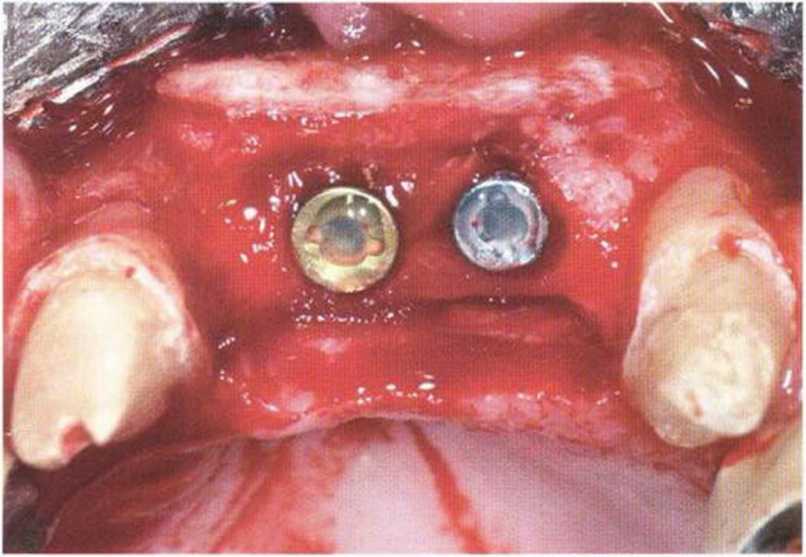
Рис. 4-12д. Установка двух имплантатов (XiVE plus)
Рис. 4-12h. Оба имплантата располагаются в новообразованной кости

Рис. 4-13. (а) На ортопантомограмме определяется вертикальный костный дефект высотой 10 мм с правой стороны верхней челюсти. (Ь) Выраженное рубцевание тканей.
(с) Тоннельное препарирование для доступа к дефекту с помощью одного послабляющего разреза, (d) Тонкий нижнечелюстной блок стабилизируется двумя винтами и образует окклюзионную опалубку дефекта, (е) Пространство между блоком и альвеолярным гребнем заполняется костной стружкой, (f) Латерально винтами фиксируется второй тонкий блок (трехмерная пластика), (д) Ушивание мезиального послабляющего разреза, (h) Заживление мягких тканей через 4 мес после операции, (i) Отмечается удовлетворительная регенерация кости, (j) Установка двух имплантатов (XiVE plus) диаметром 4,5 мм. (к) Окклюзионный вид после имплантации. (I) Рентгенологическая картина сразу после операции, (т) Контрольная рентгенограмма через 4 года после операции: отмечается стабильное состояние кости
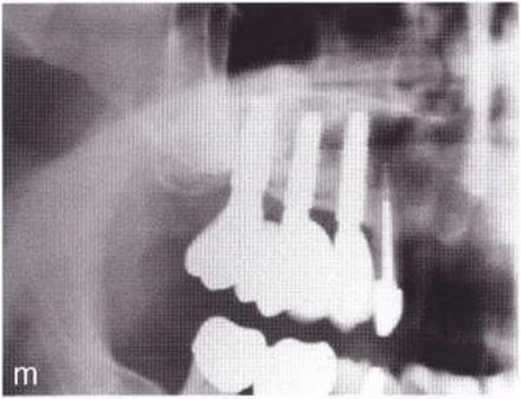
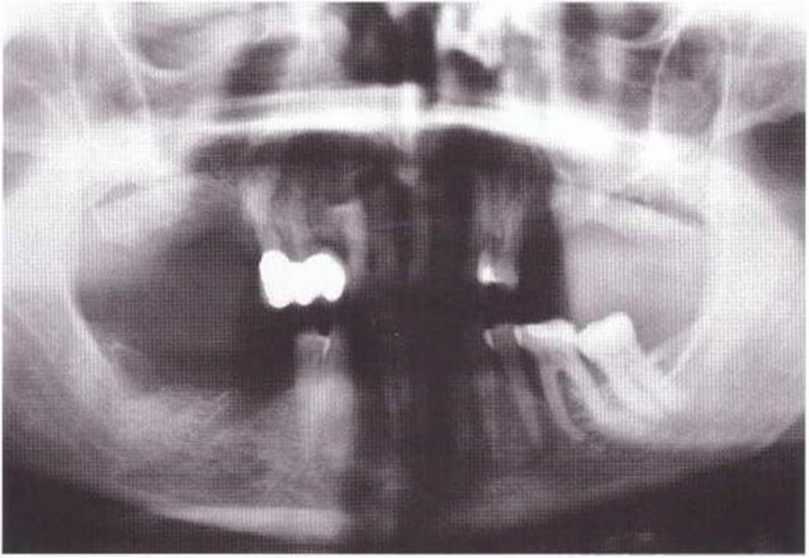
Рис. 4-14а. Двухсторонние вертикальные костные дефекты в дистальных отделах верхней челюсти

Рис. 4-14Ь. После тоннельного препарирования в области верхней челюсти справа определяется выраженный вертикальный дефект
Рис. 4-14с. Стабилизация окклюзионного блока с помощью двух винтов
Рис. 4-14d. Заполнение щели между блоком и альвеолярным гребнем костной стружкой
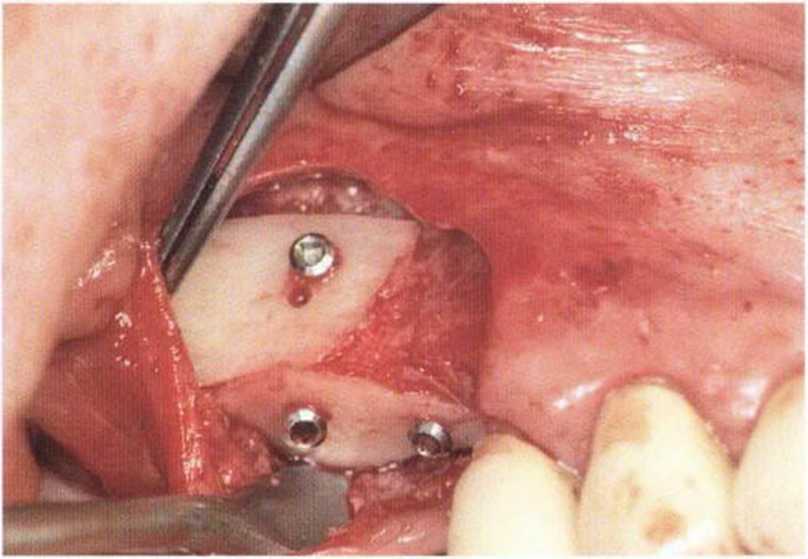
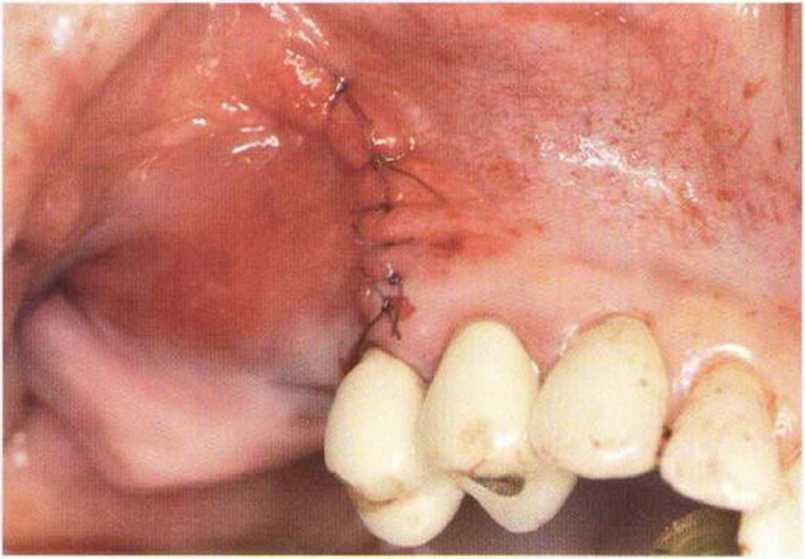
Рис. 4-14е. Латеральный блок фиксирован винтами
Рис. 4-14f. Вид после ушивания вертикального разреза. Трансплантаты находятся под слизисто-надкостничным лоскутом
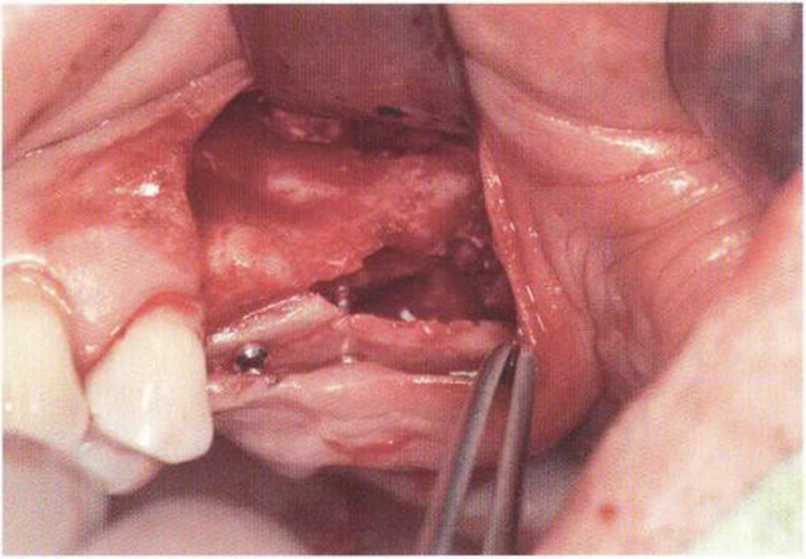
Рис. 4-14д. Аналогичный процесс на верхней челюсти слева
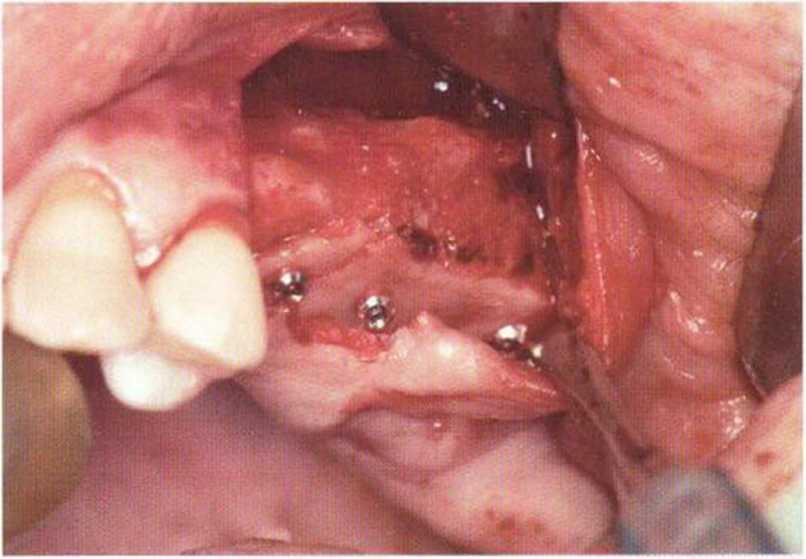
Рис. 4-14h. Заполнение щели между блоком и альвеолярным гребнем размельченным аутогенным костным материалом
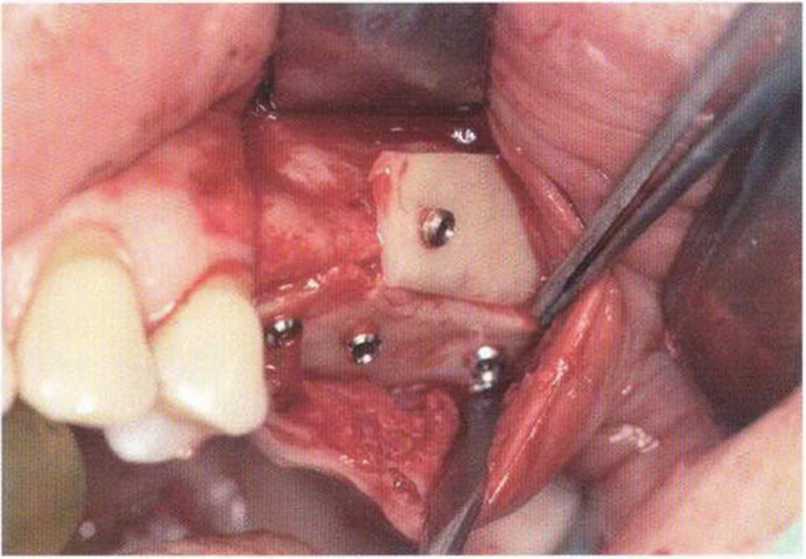
Рис. 4-14j. Ушивание тоннельного доступа
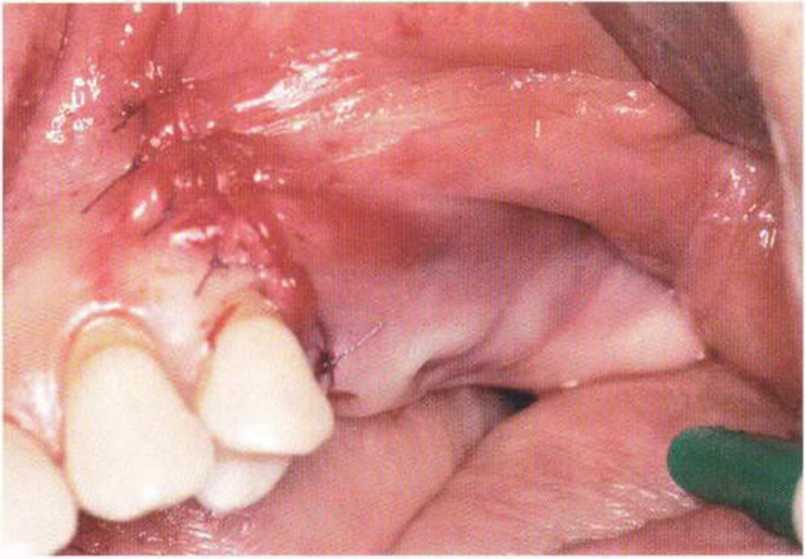
Рис. 4-14i. Латеральный блок фиксирован зинтами

Рис. 4-14к. Ортопантомограмма после операции: костные блоки взяты в области зубов 38 и 48
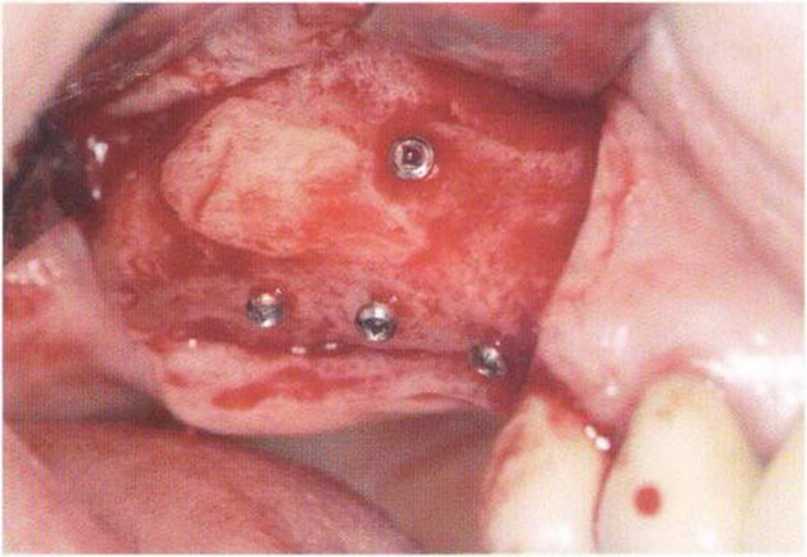
Рис. 4-141. Клиническая картина верхней челюсти справа через 4 мес после операции
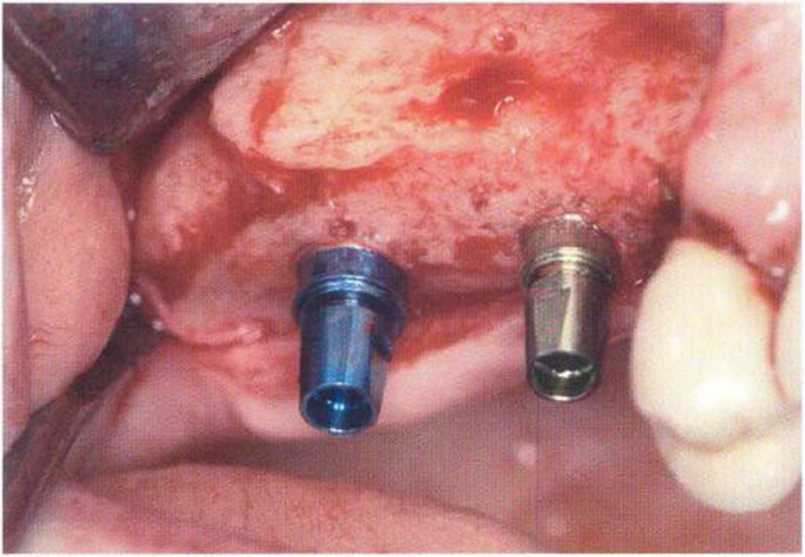
Рис. 4-14т. Установка двух имплантатов диаметром 3,8 и 4,5 мм
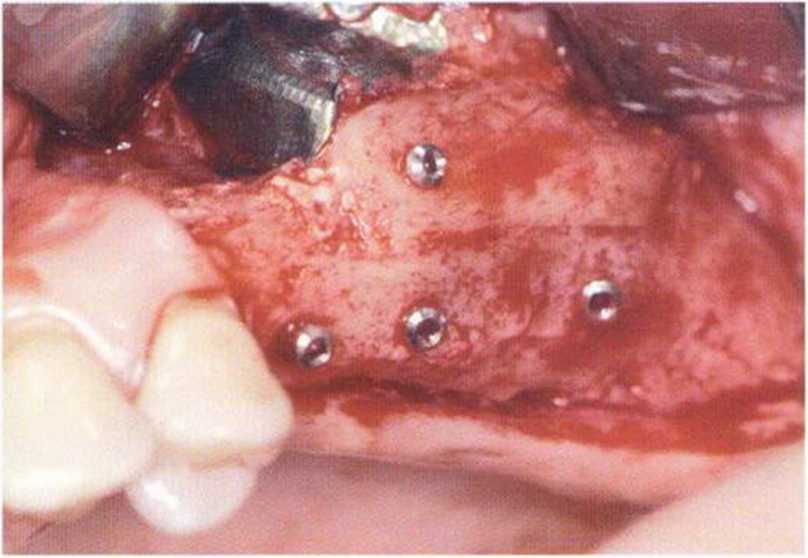
Рис. 4-14п. Аналогичная ситуация на верхней челюсти слева через 4 мес после операции
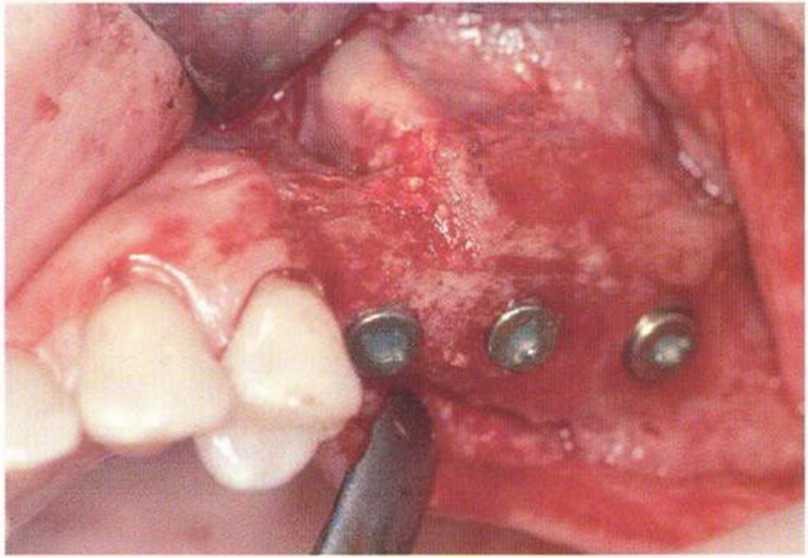
Рис. 4-14о. Установка трех имплантатов XiVE диаметром 3,8 мм
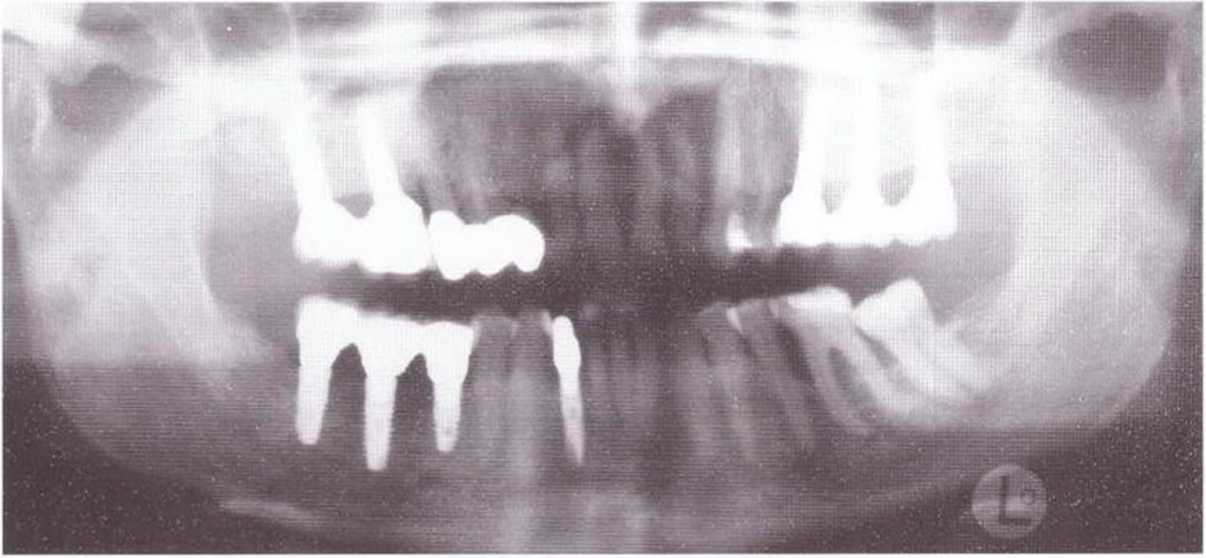
Рис. 4-14р. Ортопантомограмма через 2 года после протезирования: стабильный уровень кости вокруг имплантатов
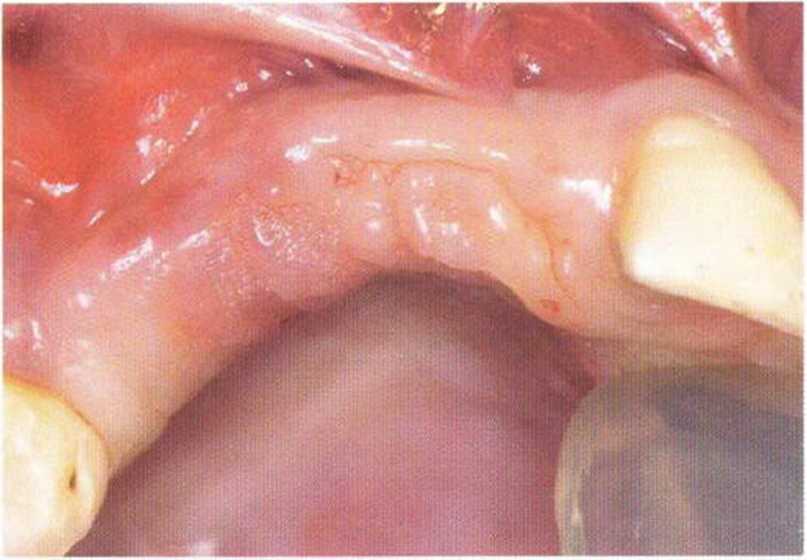
Рис. 4-15а. Вертикальный костный дефект в области верхней челюсти справа
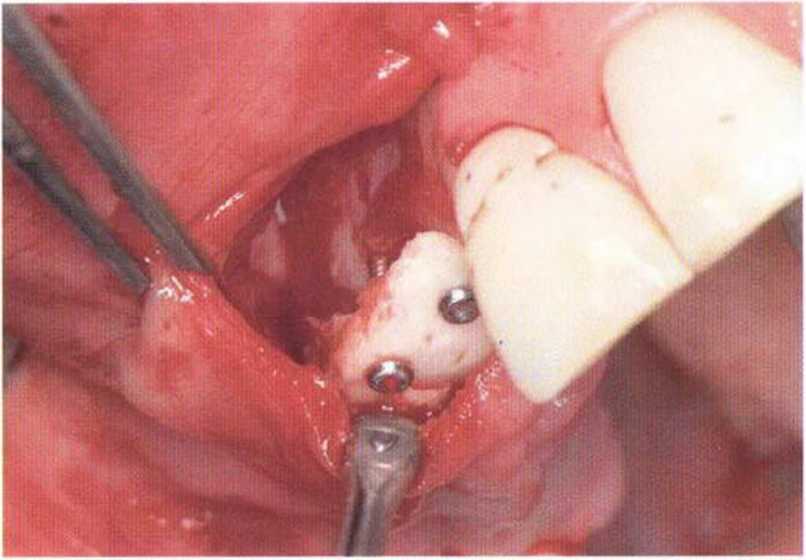
Рис. 4-15Ь. Тоннельное препарирование для увеличения высоты альвеолярного гребня
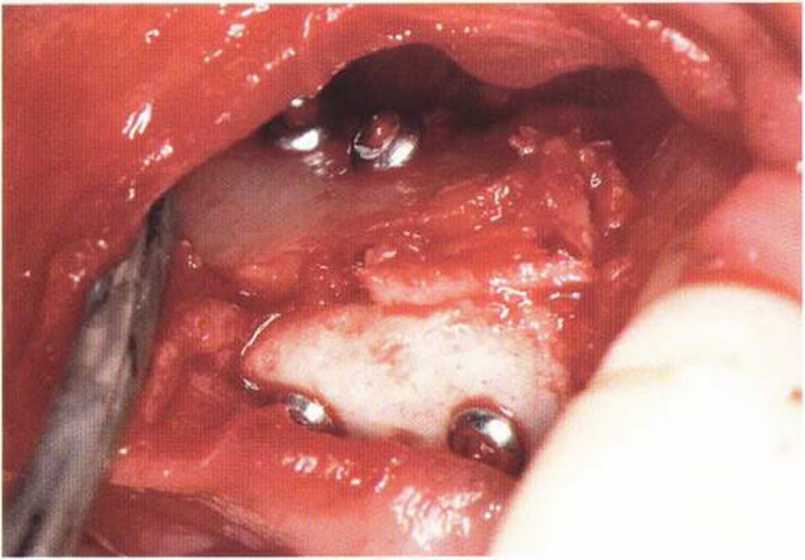
Рис. 4-15с. Трехмерная пластика с помощью двух костных блоков, полученных на нижней челюсти
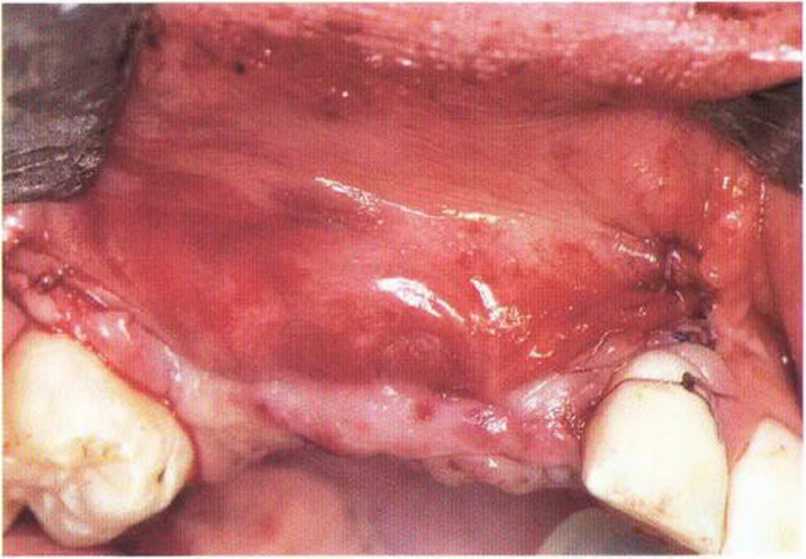
Рис. 4-15d. Доступ с двумя послабляющими разрезами для лучшей адаптации трансплантата. Состояние после ушивания раны
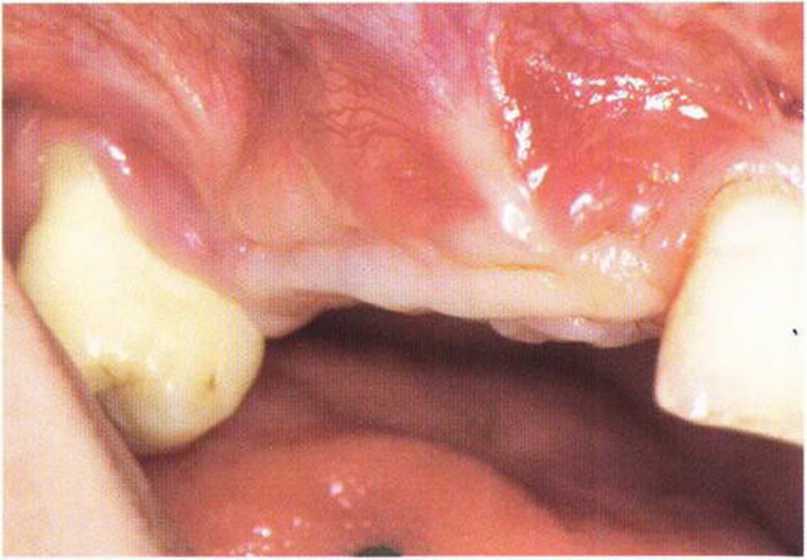
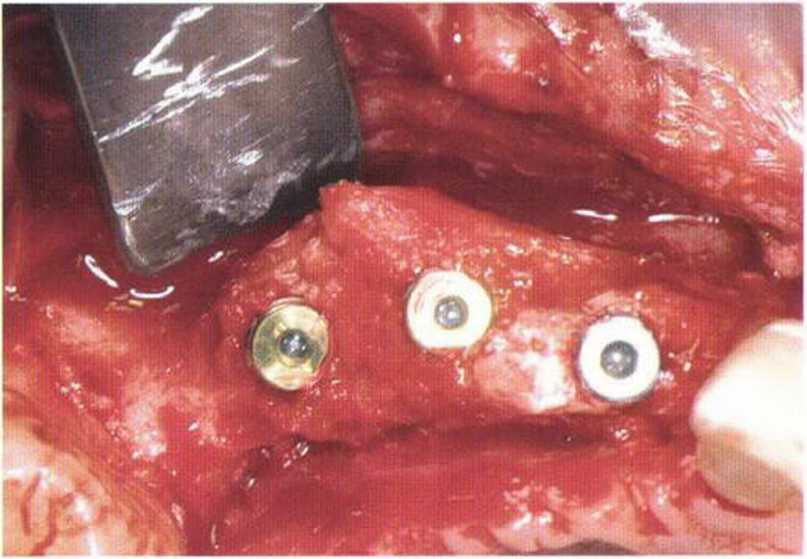
Рис. 4-15f. Установка трех имплантатов (XiVE plus) в области новообразованной кости через 4 мес после регенеративного вмешательства
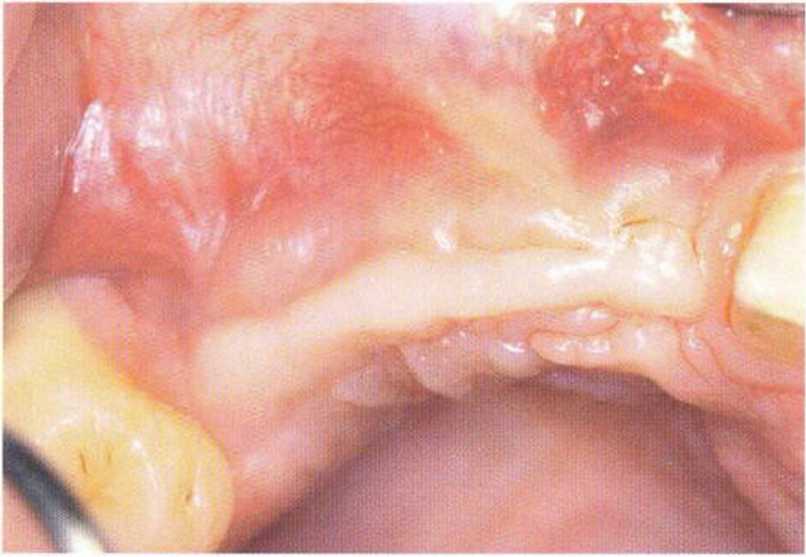
Рис. 4-15д. Клиническая ситуация через 4 мес после имплантации: отсутствие КПД с вестибулярной стороны
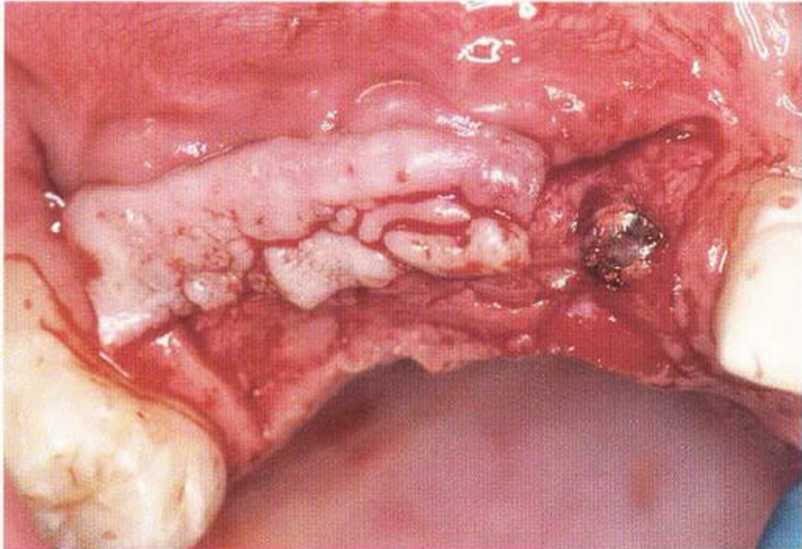
Рис. 4-15h. Восстановление КПД на этапе раскрытия имплантатов с помощью апикального смещения лоскута

Рис. 4-15i. Апикальное смещение слизистого лоскута
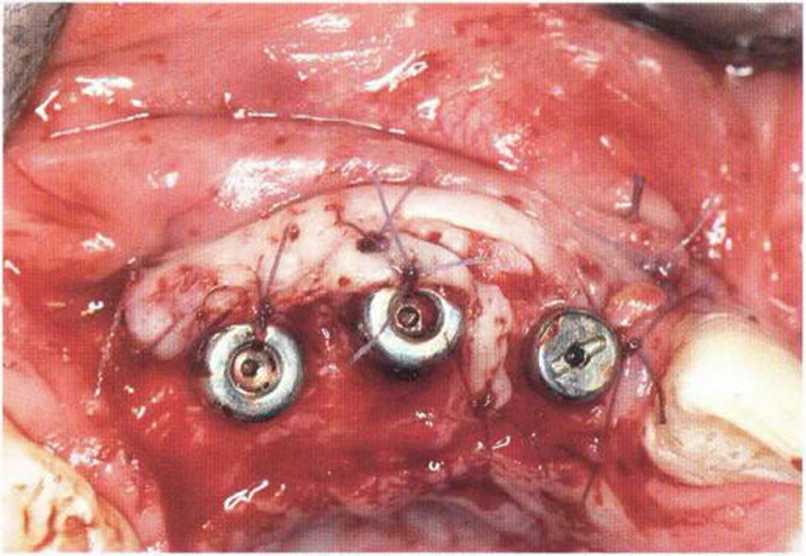
Рис. 4-15j. Фиксация шовным материалом .двухслойного лоскута с вестибулярной стороны к надкостнице и перфорированным формирователям десны. Чтобы покрыть область вокруг имплантатов, был проведен щечно полулунный разрез на краю лоскута
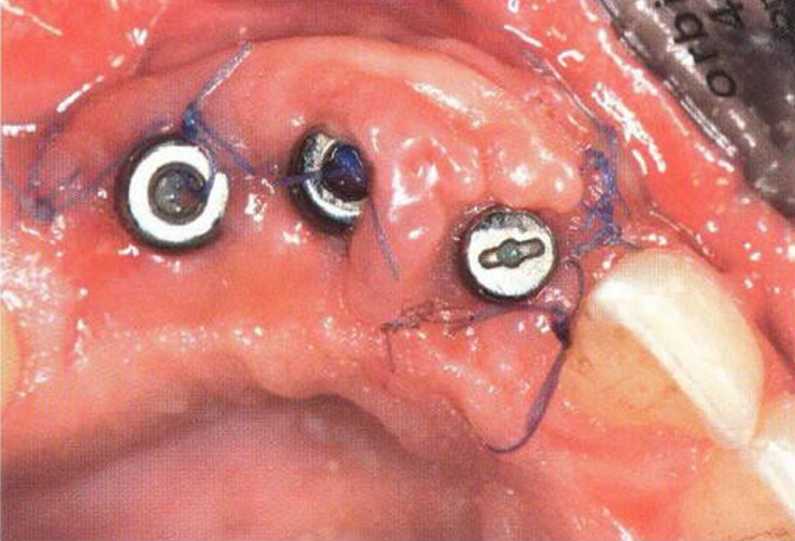
Рис. 4-151. Клиническая ситуация через 4 года после протезирования
Рис. 4-15к. Окклюзионный вид через 3 недели после раскрытия имплантатов
4.4.4 Пересадка свободных соединительнотканных трансплантатов при регенеративных вмешательствах и имплантации.
Острые и хронические воспалительные процессы в альвеолярной кости и длительное отсутствие зубов приводят к уменьшению объема альвеолярного гребня. Регенеративные вмешательства направлены на полное или частичное восстановление утраченной кости, однако во многих случаях отмечается дефицит как костной, так и мягких тканей, поэтому одновременно с регенеративным вмешательством может быть показана пересадка соединительнотканного трансплантата..
Пересадка свободного (а значит, неваскуляризованного) соединительнотканного трансплантата поверх плохо васкуляризованного или неваскуляризованного костного трансплантата представляет собой сложную клиническую проблему. Значительное ограничение кровоснабжения соединительнотканного трансплантата может сопровождаться частичным некрозом и усадкой тканей, поэтому пересадку такого трансплантата нужно проводить с использованием двухслойного лоскута. В качестве альтернативы возможно расщепление вестибулярного фрагмента первичного слизисто-надкостничного лоскута перед ушиванием раны. После пересадки костных блоков сначала закрывают надкостничную часть. Затем соединительнотканный трансплантат из области нёба или бугра верхней челюсти фиксируют к надкостнице с мезиальной и дистальной стороны. В заключение ушивают слизистый лоскут, который играет роль второго защитного слоя. Данную методику можно использовать во время имплантации (рис. 4-16а—4-16I). Питание трансплантата на ранней стадии приживления осуществляется посредством плазматической диффузии и циркуляции, поэтому целесообразно создание двухслойного принимающего ложа, что способствует ранней реваскуляризации трансплантата и сохранению его объема.
4.4.5 Соединительнотканный нёбный лоскут на питающей ножке.
После регенеративных вмешательств или установки имплантатов, особенно при немедленной имплантации, ушивание раны может быть затруднено из-за недостатка мягких тканей. Этот недостаток можно компенсировать благодаря мобилизации лоскута рассечением надкостницы, формируя слизисто-надкостничный лоскут по Рерманну’ или с помощью соединительнотканного трансплантата/ Для пересадки используют свободные соединительнотканные или десневые трансплантаты.Питание свободных трансплантатов осуществляется со стороны принимающего ложа, в котором кровоснабжение уже нарушено из-за пересадки костного блока, установки резорбируемой или нерезорбируемой мембраны или имплантата. Нёбный трансплантат на питающей ножке, даже с относительно бедной сосудистой сетью, ассоциируется с лучшим прогнозом, чем свободный трансплантат. Толщина ротированного нёбного трансплантата, как правило, составляет не меньше 2-5 мм, что обеспечивает достаточную мобилизацию трансплантата нужного размера.
Ротированные нёбные лоскуты могут быть эпителизованными и деэпителизованными на ме-зиальной и дистальной ножке.-" Нёбный соединительнотканный трансплантат на ножке вначале предлагался для увеличения объема гребня в области промежуточной части мостовидного протеза. В 1998 г. Кури и Хаппе (Нарре) описали использование нёбного трансплантата на ножке при увеличении объема альвеолярного гребня,а в 1999 г. - для облегчения ушивания раны после немедленной имплантации. По данной методике мобилизация соединительнотканной части осуществляется с помощью отдельного прямого разреза. Отсутствие послабляющего разреза в области твердого нёба позволяет сократить сроки заживления и снизить дискомфорт в послеоперационном периоде. Клинические исследования подтвердили, что даже при относительно узком основании лоскута на ножке в трансплантате сохраняется небольшой кровоток, который способствует приживлению независимо от принимающего ложа. В идеале длина лоскута не должна превышать ширину основания лоскута больше чем в 2,5 раза. Ушивание нужно проводить без натяжения лоскута. Максимальный размер трансплантата определяется высотой нёба пациента и может составлять от 7 до 17 мм, в зависимости от состояния нёбных сосудов.
После установки имплантатов или фиксации костных блоков (рис. 4-17а—4-17с) от первого разреза выполняют прямой нёбный разрез в сторону соседних зубов на расстоянии 2 мм от десневого края. Затем внутренним разрезом отделяют соединительнотканный слой от покрывающей слизистой. При проведении разреза лезвие на нёбе не должно просвечивать сквозь ткани. Это означает, что толщина лоскута составляет около 1-1,5 мм.
Рис. 4-16а. Дефект кости и мягких тканей после вертикального перелома левого центрального резца
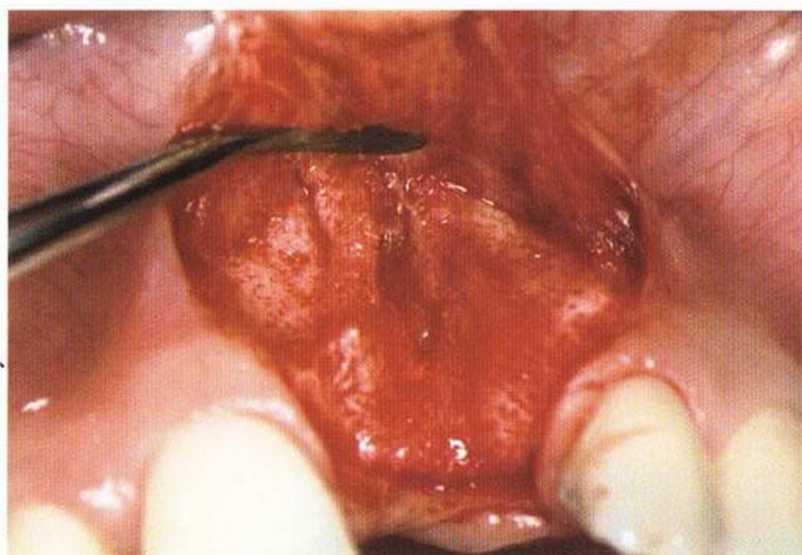
Рис. 4-16Ь. Полное отсутствие вестибулярной костной пластинки
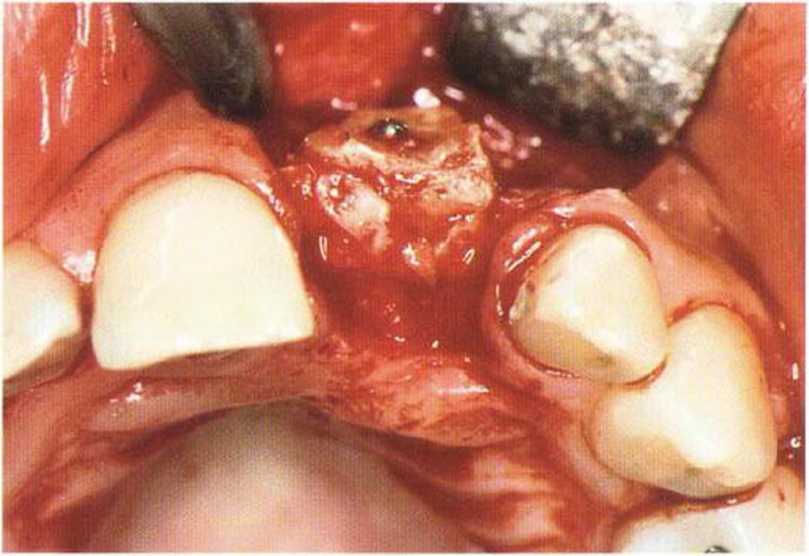
Рис. 4-16с. Реконструкция альвеолярного отростка с помощью костного блока и костной стружки

Рис. 4-16d. Клиническая ситуация через 4 мес после операции
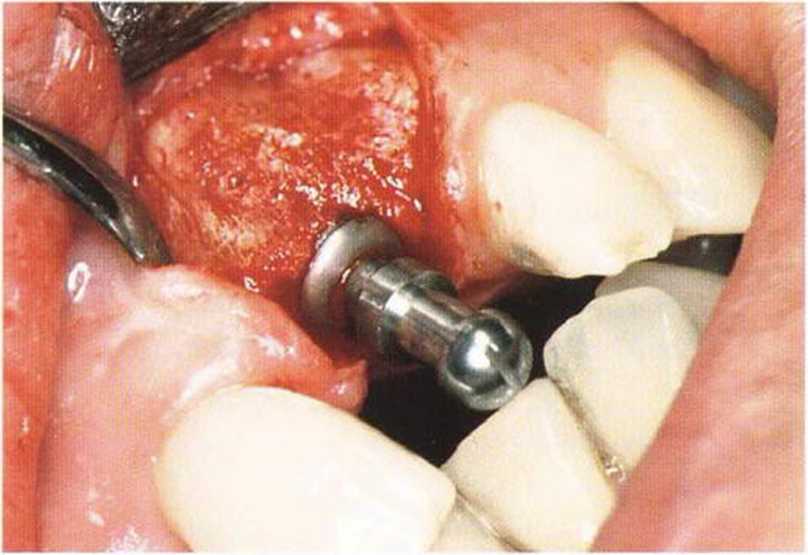
Рис. 4-16f. Расщепление вестибулярного полнослойного лоскута на надкостничную и слизистую части. Костный трансплантат перекрывается надкостничным лоскутом
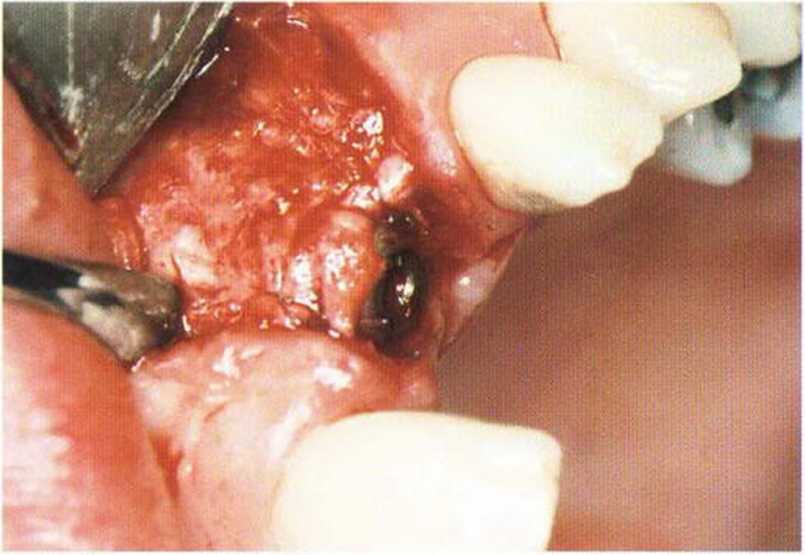
Рис. 4-16е. Установка имплантата Frialit 2 диаметром 5,5 мм
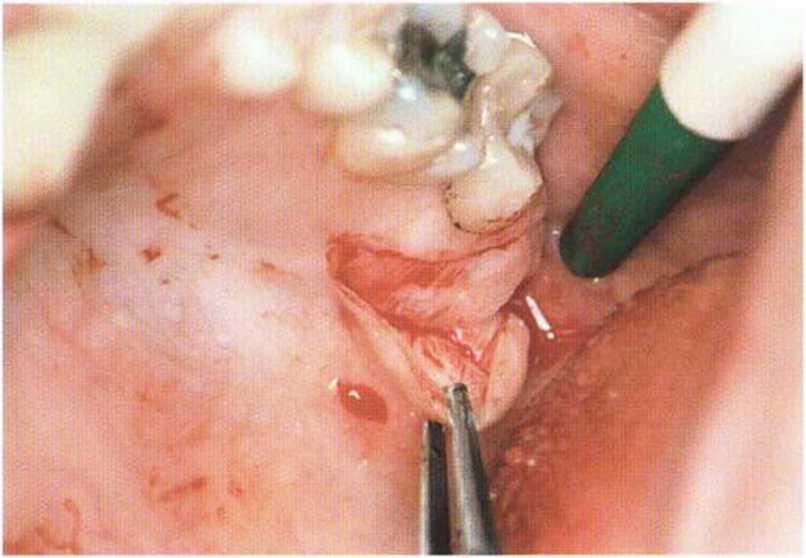
Рис. 4-16h. Пересадка соединительнотканного трансплантата для увеличения объема мягких тканей
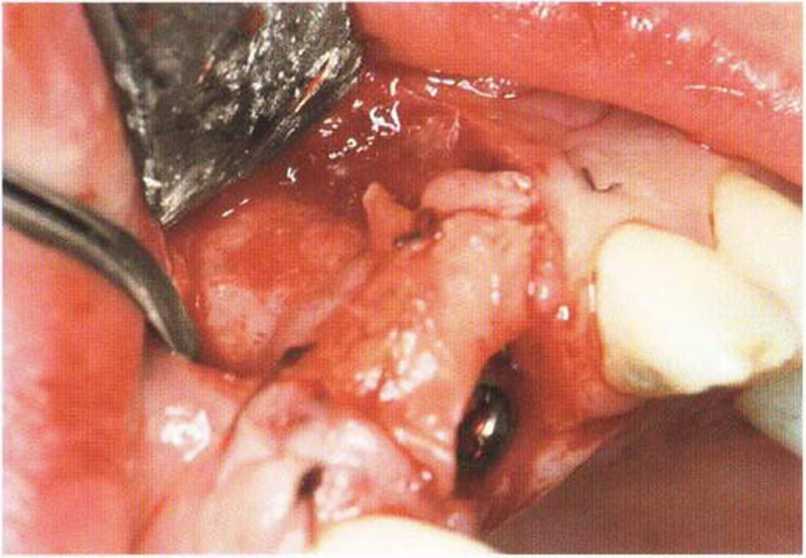
Рис. 4-16д. Забор соединительнотканного трансплантата с бугра верхней челюсти
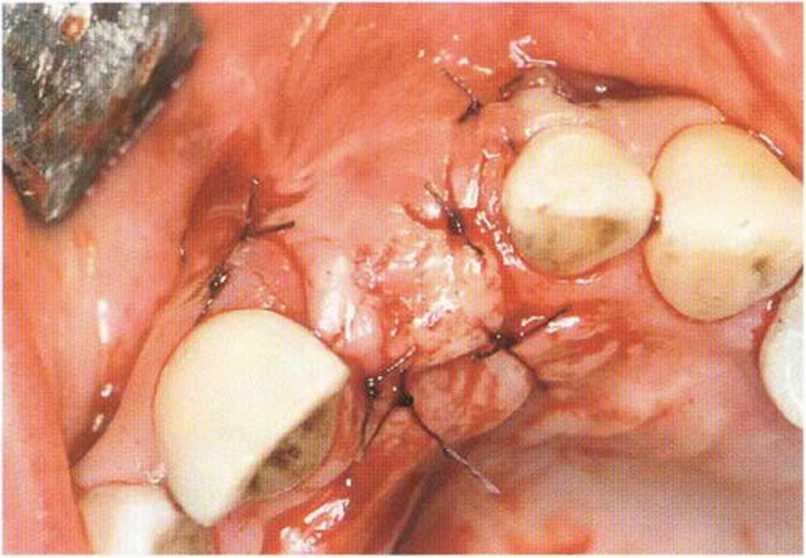
Рис. 4-16i. Перекрывание трансплантата слизистым лоскутом
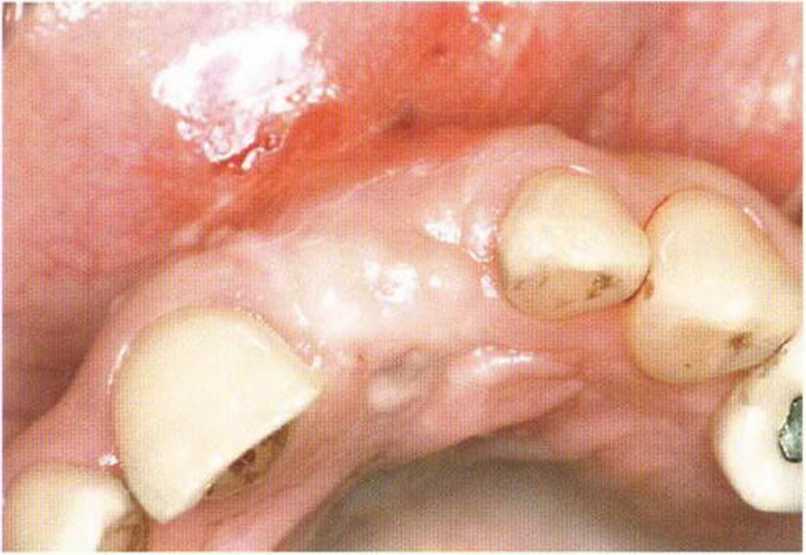
Рис. 4-16j. Перед раскрытием имплантата отмечается увеличение объема кости и десны
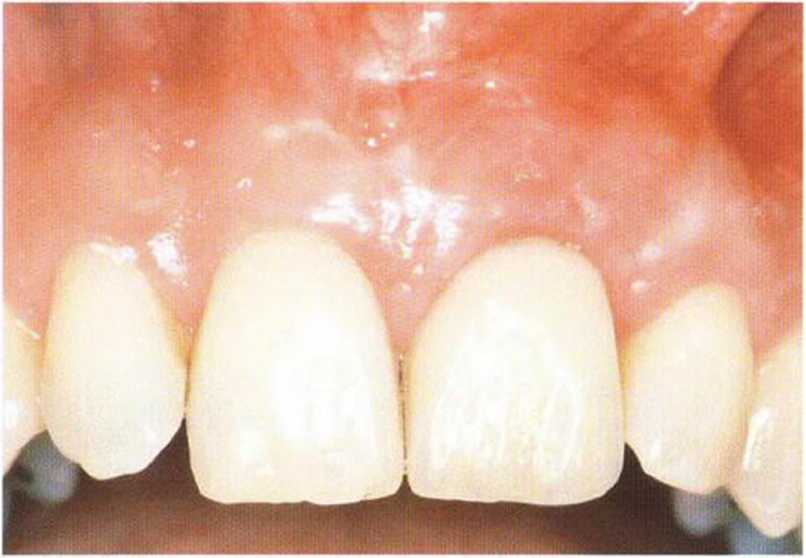
Рис. 4-161. Клиническая ситуация через 10 лет после лечения
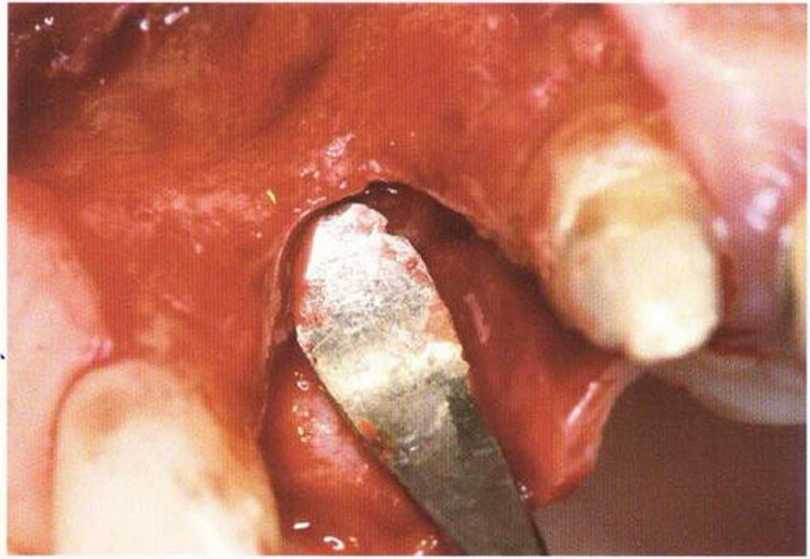
Рис. 4-17а. Горизонтальный и вертикальный костный дефект в области правого центрального резца
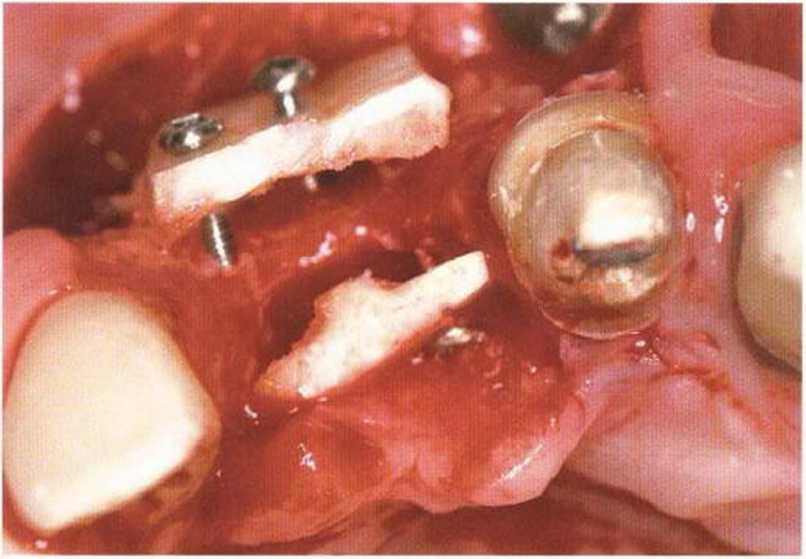
Рис. 4-17Ь. Трехмерная пластика (вестибулярного и нёбного отдела альвеолярного гребня) с помощью двух костных блоков, полученных на нижней челюсти
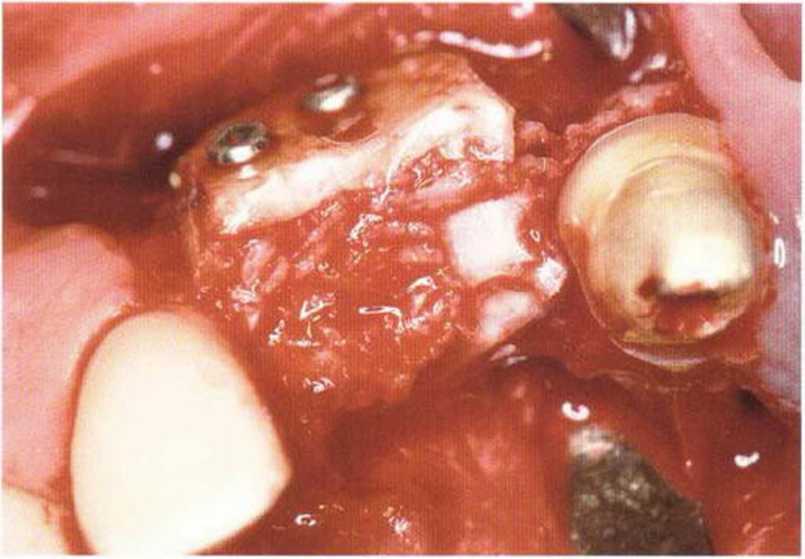
Рис. 4-17с. Пространство между блоками заполняется костной стружкой
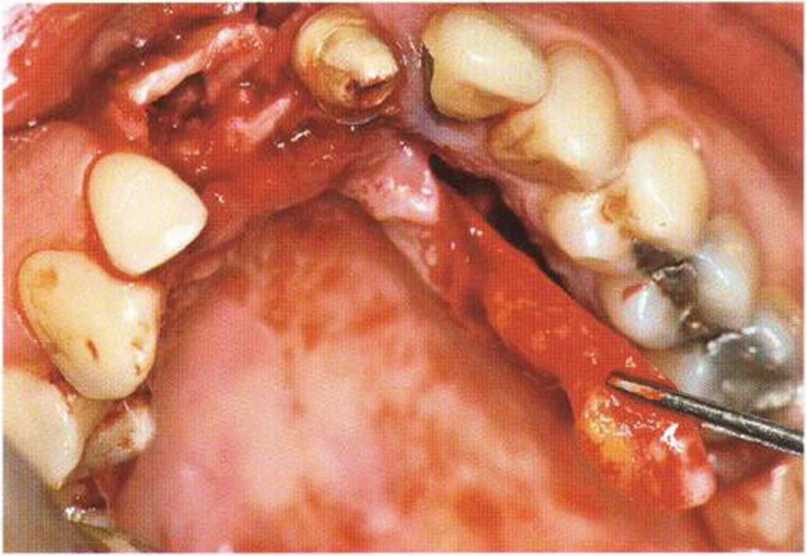
Рис. 4-17d. Создание нёбного лоскута на питающей ножке
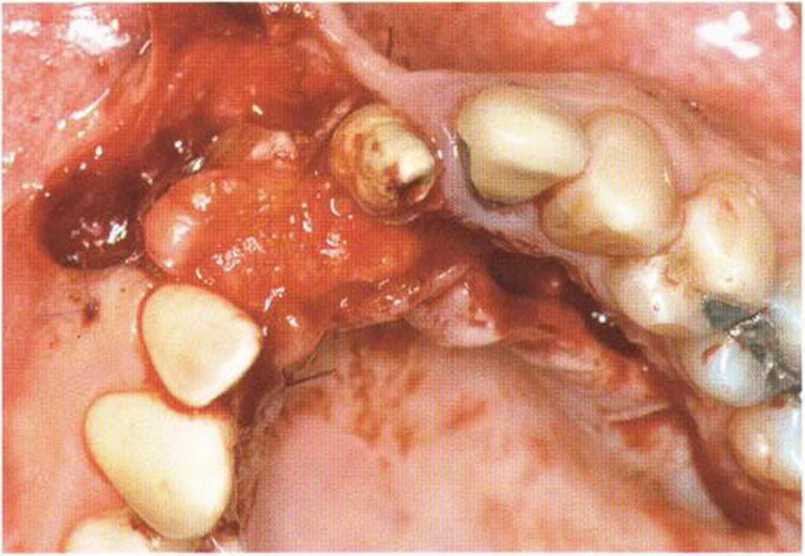
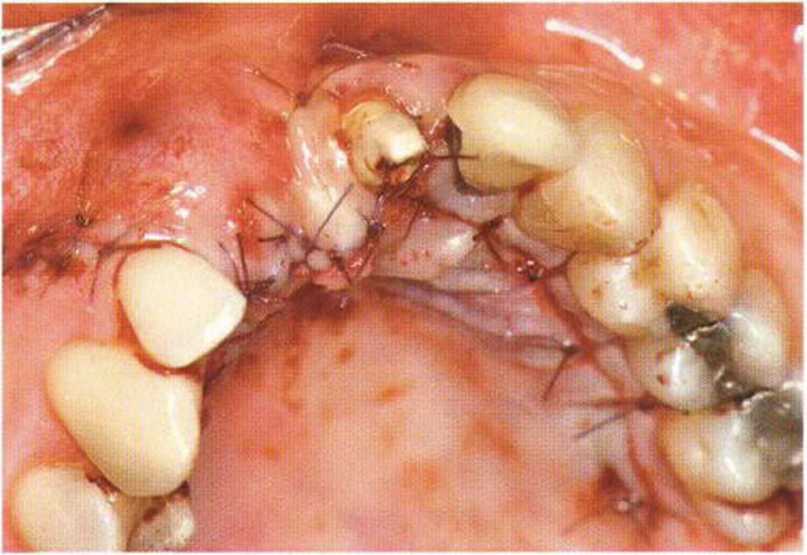
Рис. 4-17е. Поворот нёбного лоскута для перекрывания дефекта
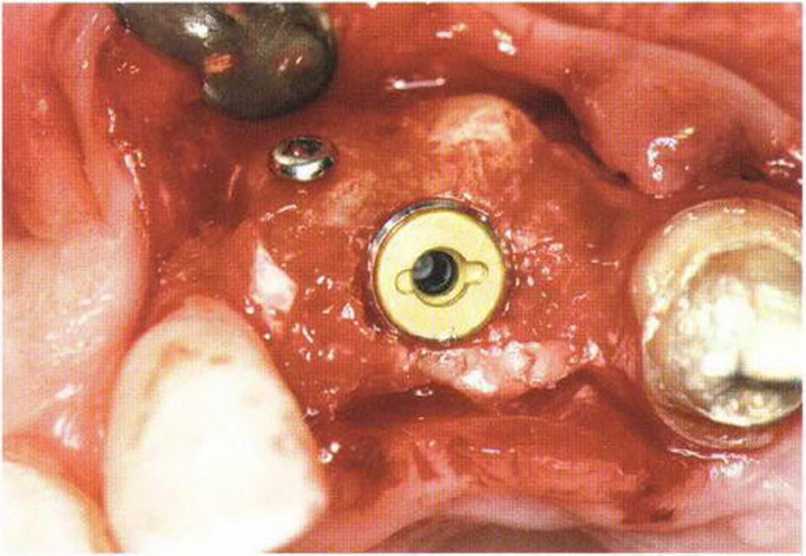
Рис. 4-17f. Фиксация вестибулярного лоскута
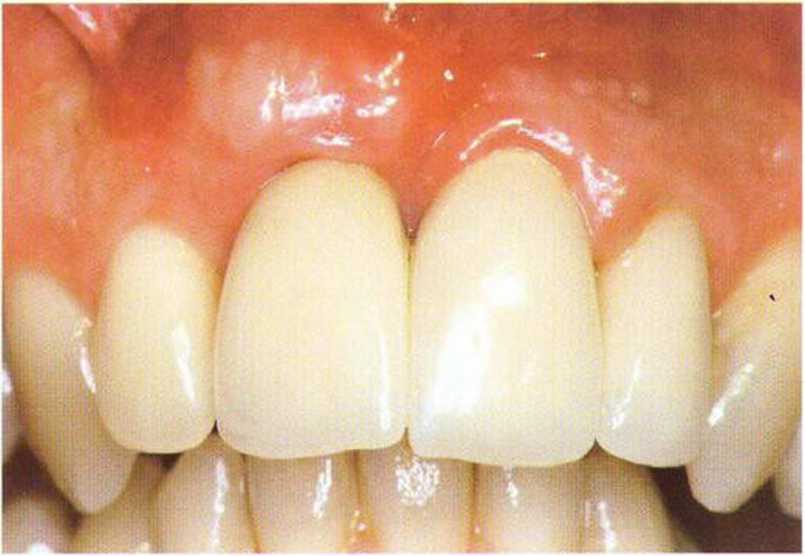
Рис. 4-17д. Установка имплантата (XiVE plus) в новообразованной кости через 4 мес после регенеративного вмешательства

Рис. 4-17i. Рентгенограмма через 2 года после лечения: отмечается стабильный уровень кости
Меньшая толщина лоскута ассоциируется с высоким риском его некроза, ухудшением заживления и дискомфортом в послеоперационном периоде. После подготовки трансплантата достаточной длины и толщины рассекают надкостницу с апикальной и дистальной сторон и отслаивают лоскут с помощью распатора, избегая повреждения питающей ножки. В донорской области отслаивают надкостницу для последующего перекрывания костного трансплантата и обеспечения ротированному лоскуту большей прочности, что облегчает его фиксацию (рис. 4-17d и 4-17е). В качестве альтернативы можно сразу сформировать нёбный слизисто-надкостничный лоскут на всем его протяжении. Затем, как описано выше, отделяют соединительнотканный слой от эпителия и поворачивают в перекрываемую область. Нёбный лоскут фиксируют швом к основанию вестибулярного лоскута или апикальной части вестибулярной надкостницы, если ее рассекали с вестибулярной стороны. Затем отслаивают вестибулярный лоскут и фиксируют к нёбной слизистой поверх лоскута на питающей ножке. Таким образом обеспечивается двухслойное покрывание костного трансплантата, что повышает эффективность лечения (рис. 4-17f-4-17i). При применении нёбного лоскута на питающей ножке для перекрывания лунки или имплантата (при немедленной имплантации) без одновременного проведения регенеративного вмешательства не требуется полное покрывание такого лоскута. Необходимо помнить, что для достижения успешного результата даже при пересадке свободного соединительнотканного трансплантата должно быть покрыто около 90 % поверхности (рис. 4-18а—4-18е). В заключение донорский участок ушивают простыми узловыми швами или поддерживающими матрацными швами.
Пересадка нёбного лоскута на питающей ножке при увеличении объема костной ткани имеет два больших преимущества. Во-первых, двухслойное закрытие раны снижает риск расхождения ее краев и инфицирования. Во-вторых, помимо лучшей регенерации костной ткани увеличивается объем мягких тканей, что особенно актуально в эстетически значимой зоне. Следовательно, пересадка нёбного лоскута показана прежде всего в области передних зубов верхней челюсти. Препарирование лоскута в дистальном отделе верхней челюсти проводят аналогично, однако питающую ножку формируют не в передней, а в задней области нёба (рис. 4-19а-4-19п).
При необходимости двухслойного покрывания раны после регенеративного вмешательства без препарирования нёбного лоскута на питающей ножке можно сформировать надкостничный или надкостнично-мышечный лоскут на ножке, который фиксируют поверх зоны регенерации. Затем над первым слоем фиксируют слизисто-надкостничный лоскут, создавая двухслойную защиту зоны регенерации. На верхней челюсти такой надкостничный лоскут формируют, как правило, с дистальной стороны операционного поля. Это объясняется локализацией ряда анатомических образований -ветвей подглазничного нерва, выводного протока околоушной слюнной железы и крупных сосудов (рис. 4-20а-4-20е). На нижней челюсти такой лоскут обычно также формируют в дистальном отделе с учетом расположения конечных ветвей подбородочного нерва и лицевой артерии в области моляров (рис. 4-21 а—4-21 h).
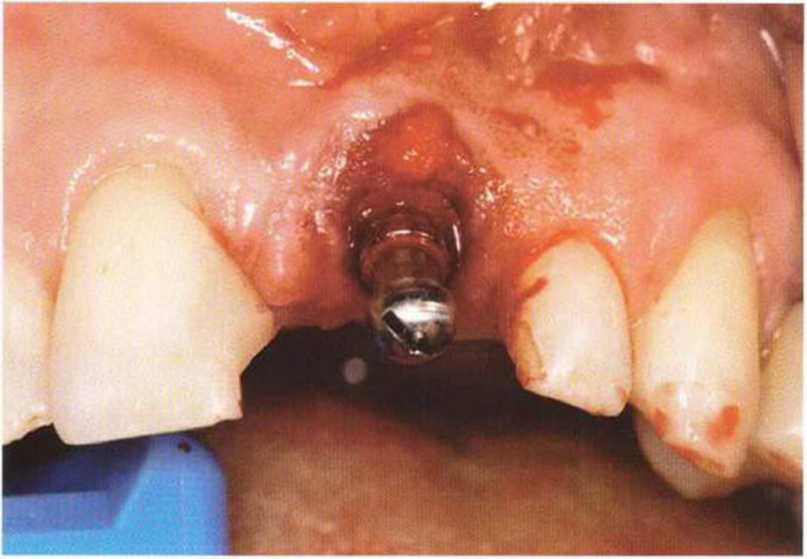
Рис. 4-18а. Немедленная имплантация в области передних зубов и одновременное заполнение свободного пространства аутогенной костной стружкой
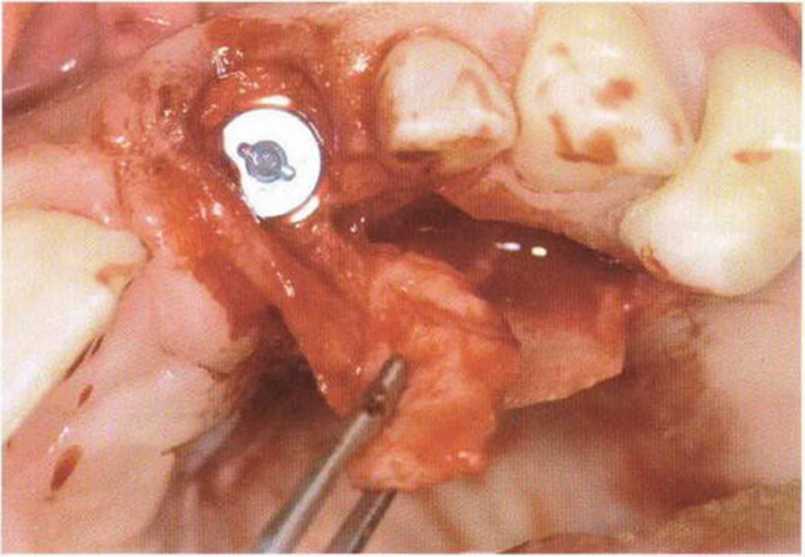
Рис. 4-18Ь. Препарирование соединительнотканного лоскута на питающей ножке
Рис. 4-18с. Ротация лоскута для перекэывания альвеолы
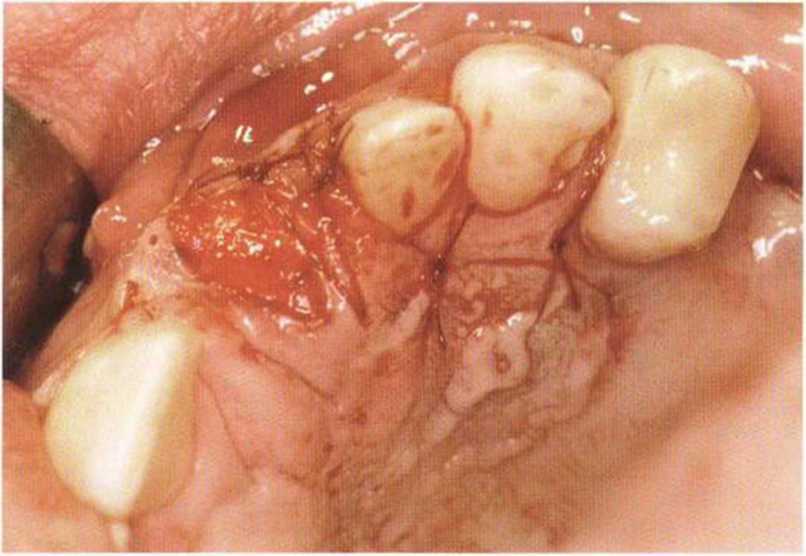
Рис. 4-18d. После ушивания часть трансплантата остается открытой
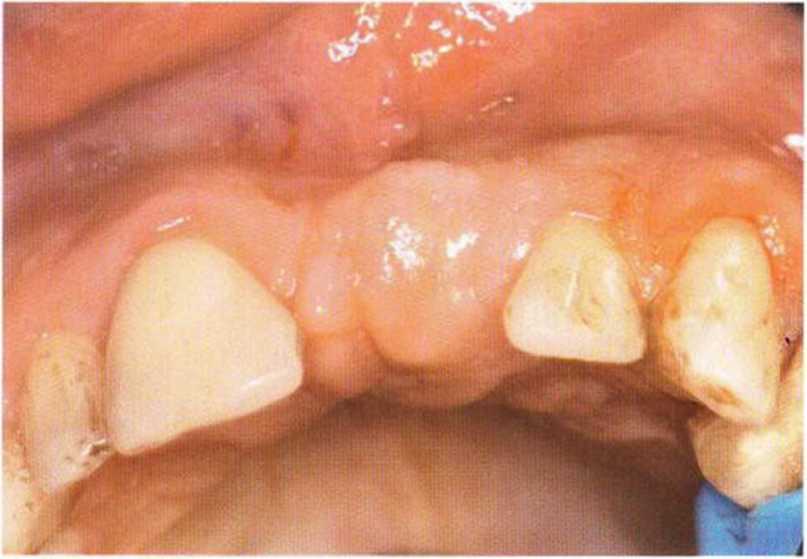
Рис. 4-18е. Клиническая картина через 3 мес после операции
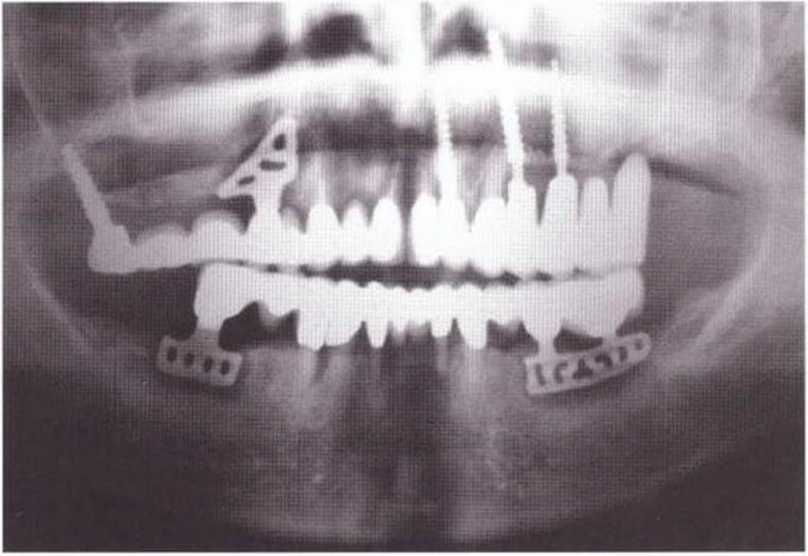
Рис. 4-19а. Неудачный исход синус-лифтинга с образованием сообщения верхнечелюстной пазухи с полостью рта в области зуба 27
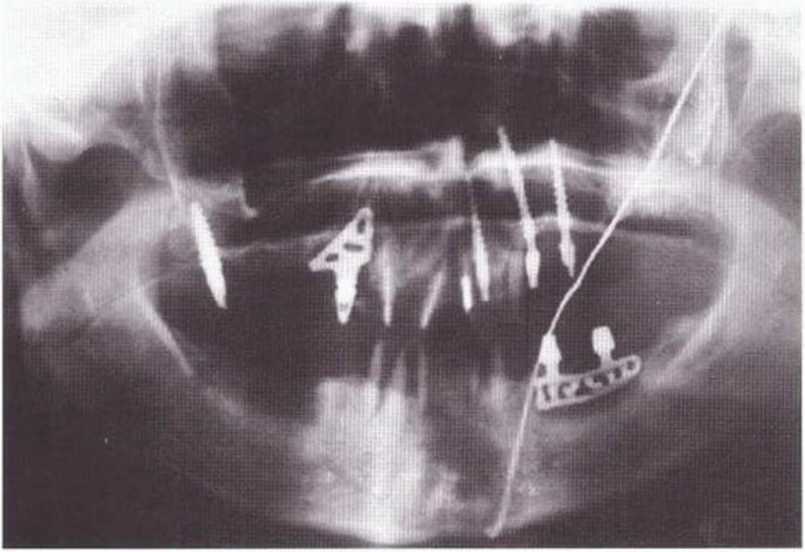
Рис. 4-19Ь. Ортопантомограмма: зонд введен в сообщение между пазухой и полостью рта
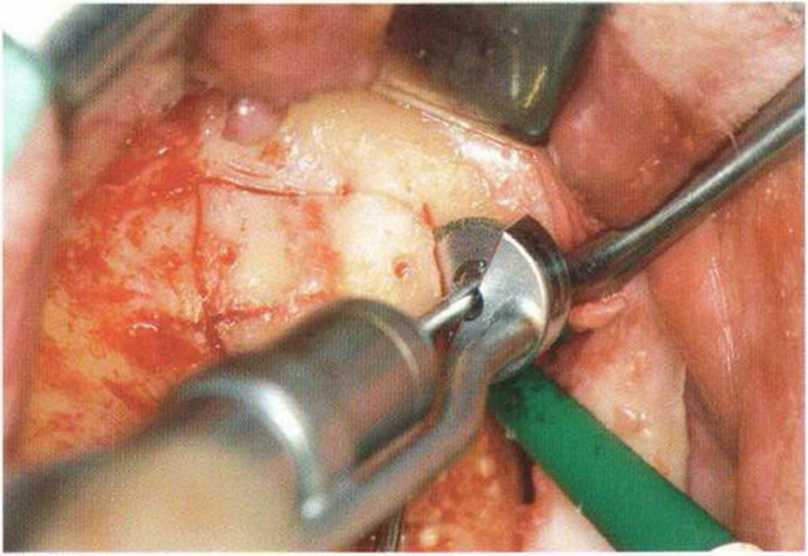
Рис. 4-19с. Костное окно для ревизии и санации верхнечелюстной пазухи препарировано пилой MicroSaw
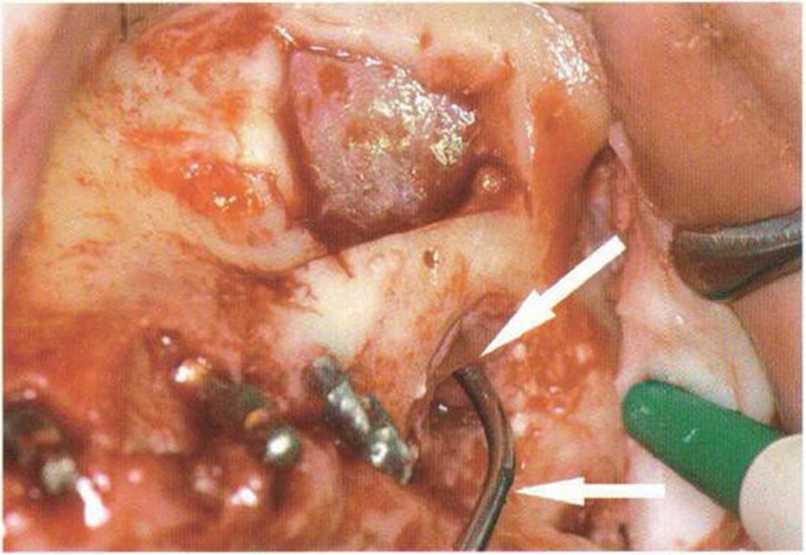
Рис. 4-19с. Костное окно для ревизии и санации верхнечелюстной пазухи препарировано пилой MicroSaw
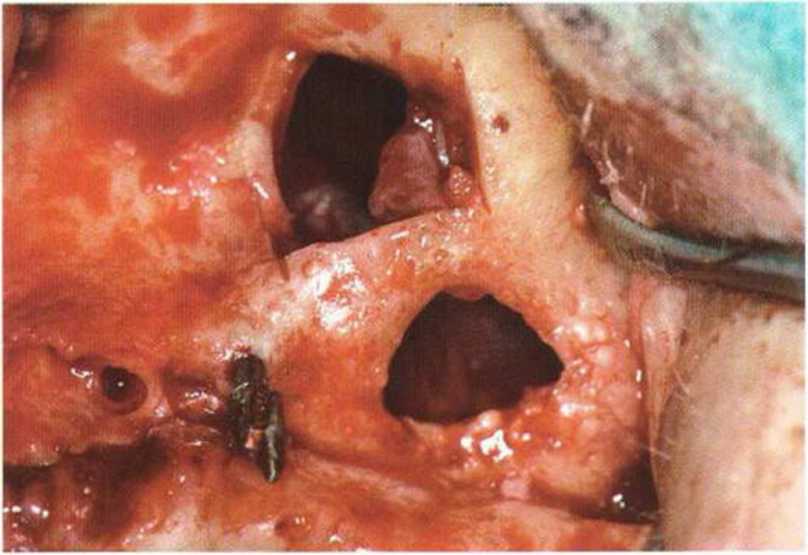
Рис. 4-19d. Обнажение слизистой пазухи после удаления костной стенки. Зонд погружается в грануляционную ткань и остатки костного материала в области сообщения пазухи с полостью рта (стрелка)
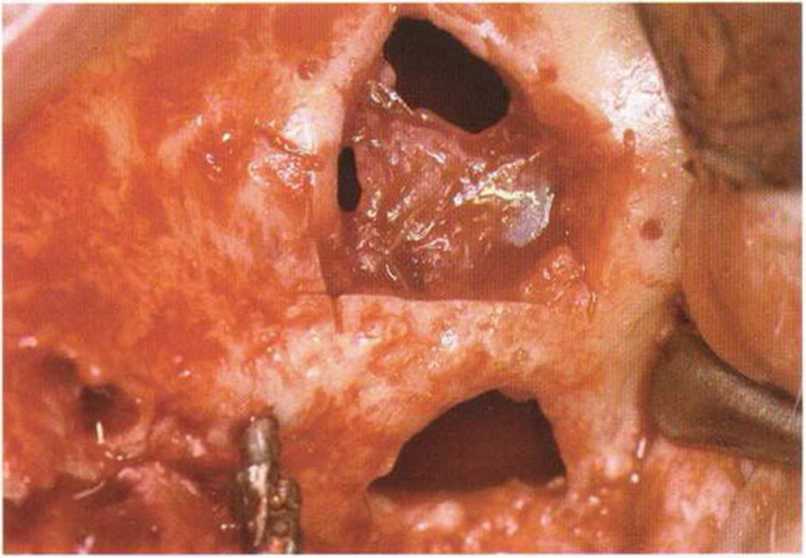
Рис. 4-19е. Осторожное рассечение слизистой пазухи для ревизии, удаления костного материала, иссечения пораженной слизистой и увеличения соустья с полостью носа.
Рис. 4-19f. Ушивание слизистой пазухи адаптационными швами. Пластика мягких тканей для устранения сообщения между пазухой и полостью рта
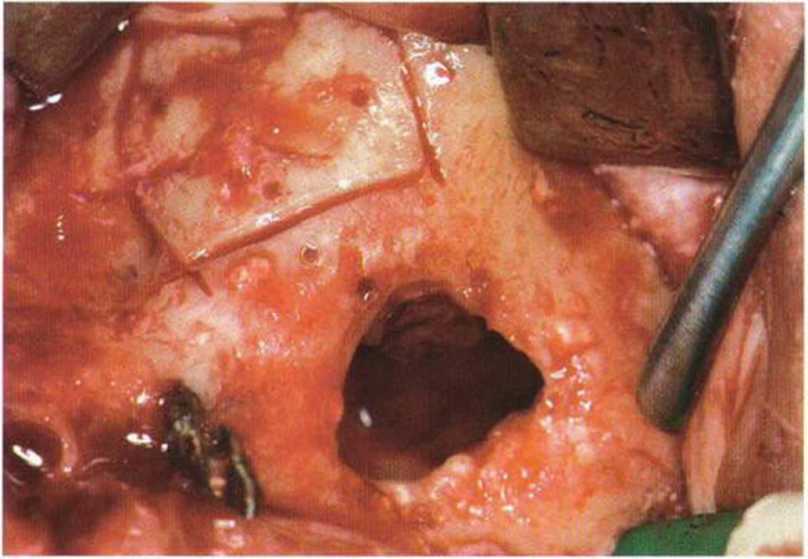
Рис. 4-19g. Реплантация костного фрагмента стенки верхнечелюстной пазухи. Устранено сообщение между пазухой и полостью рта
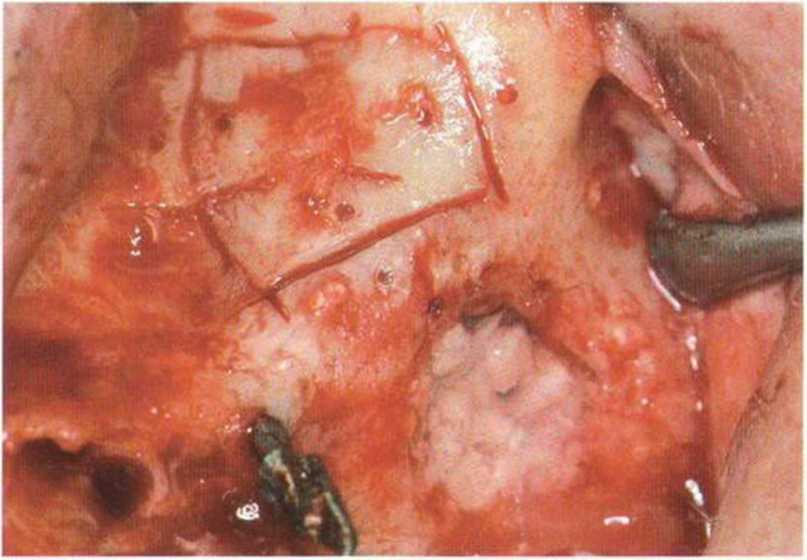
Рис. 4-19h. Заполнение пространства аутогенной костной стружкой
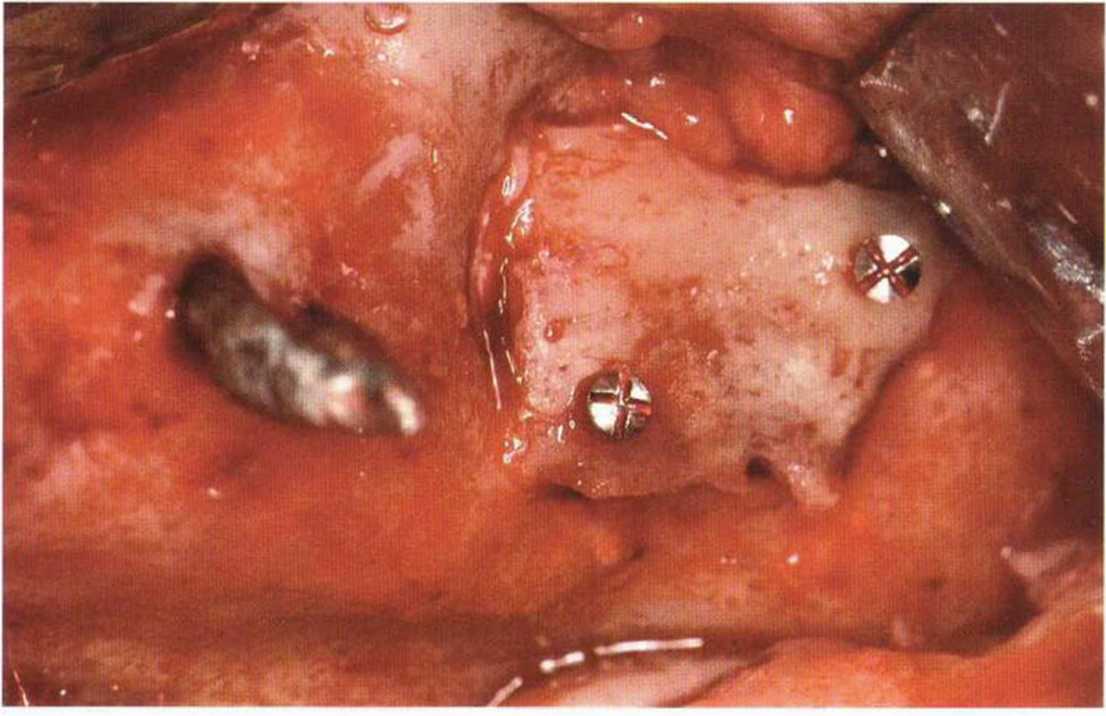
Рис. 4-19i. Увеличение высоты альвеолярного гребня с помощью костного блока
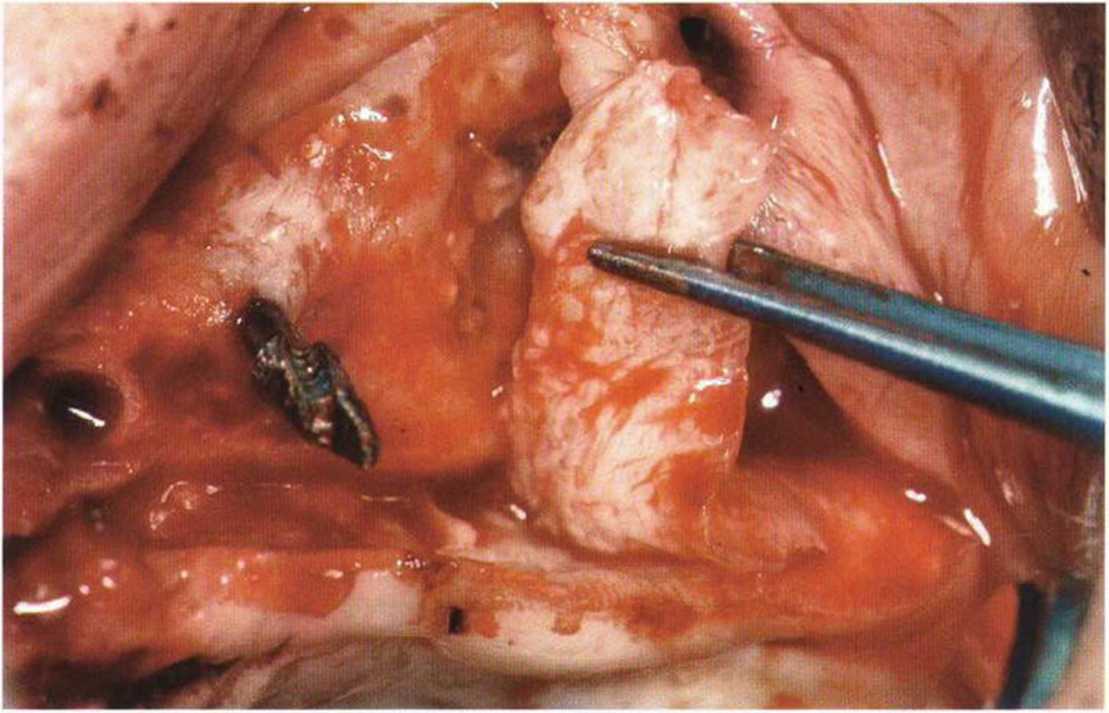
Рис. 4-19j. Формирование соединительнотканного лоскута на дистальной ножке для двухслойного закрытия раны
Рис. 4-19к. Лоскут поворачивается над участком регенерации в области зубов 26/27
Рис. 4-161. Клиническая ситуация через 8 лет после лечения
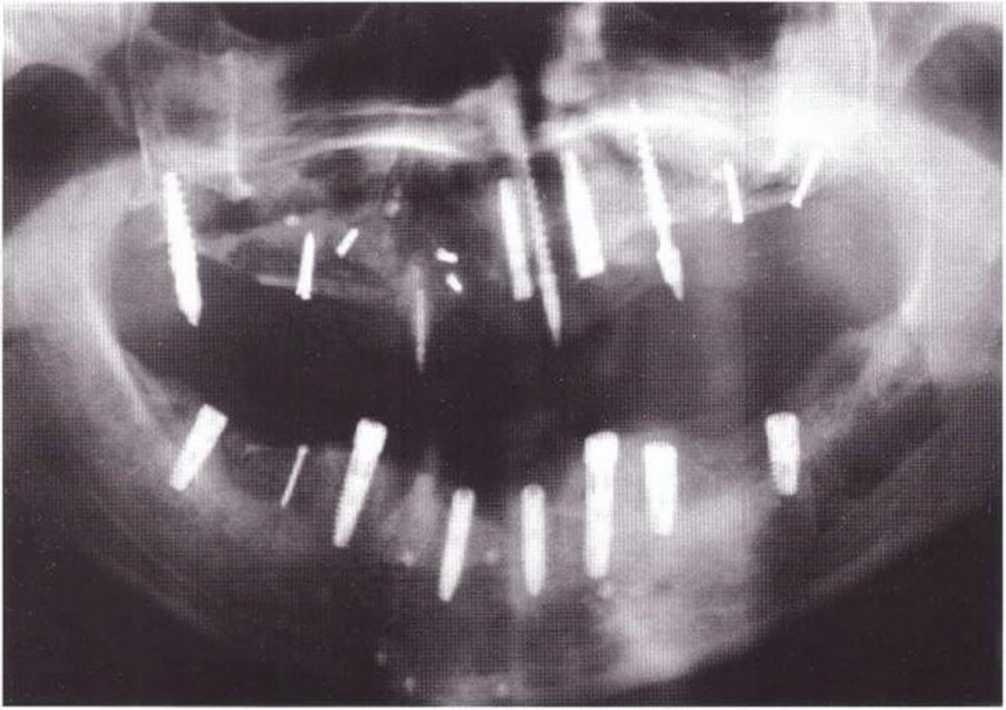
Рис. 4-19т. Контрольная ортопантомограмма
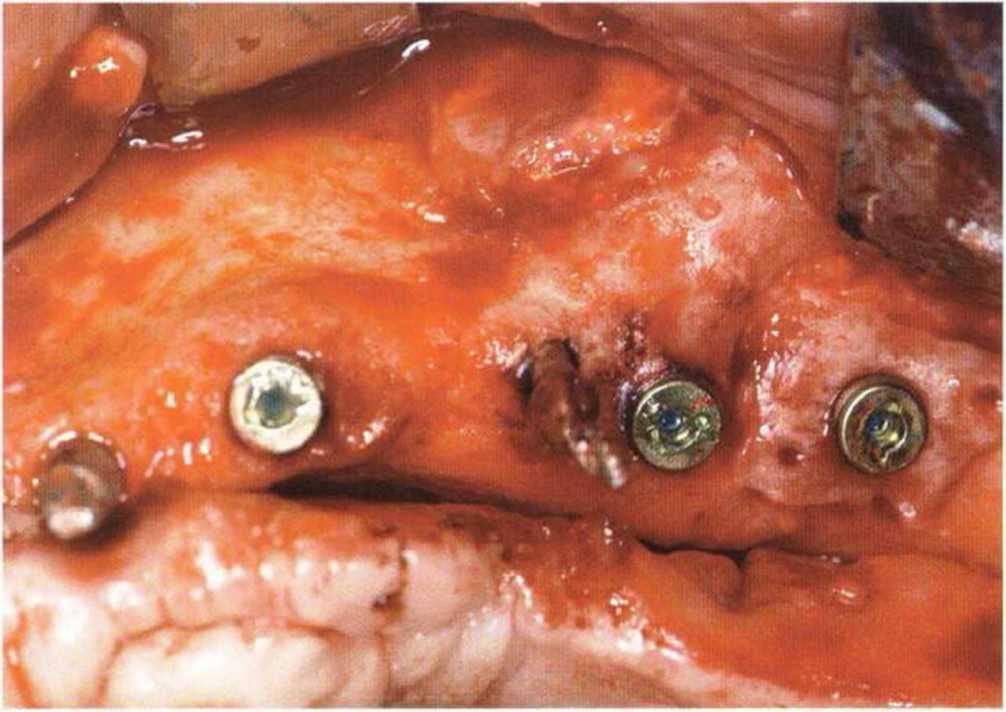
Рис. 4-19п. Через 4 мес после регенеративного вмешательства установлены имплантаты
Рис. 4-20а. Недостаточное увеличение объема кости после пересадки костного блока в области левого имплантата
Рис. 4-20Ь. Повторное регенеративное вмешательство для увеличения толщины вестибулярной кости
Рис. 4-20с. Костная стружка перекрыта титановой мембраной (FRIOS BoneSchield)
Рис. 4-20d. Создание надкостничного лоскута для титановой мембраны
Рис. 4-20е. Ушивание вестибулярного лоскута над титановой мембраной
Рис. 4-21 а. Щелевидный костный дефект в области имплантатов
Рис. 4-21Ь. Увеличение объема с помощью костной стружки, полученной на прилегающих участках
Рис. 4-21 с. Перекрывание костной стружки титановой мембраной
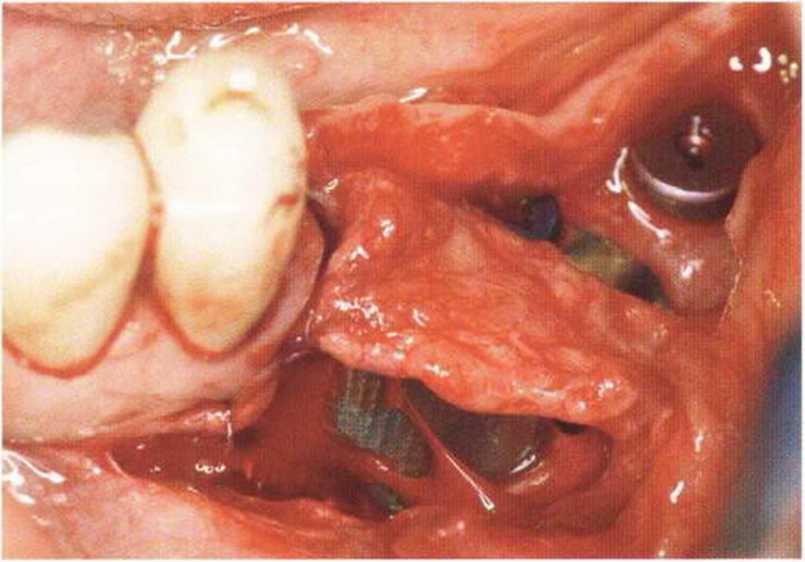
Рис. 4-21 d. Создание надкостничного лоскута для перекрывания титановой мембраны
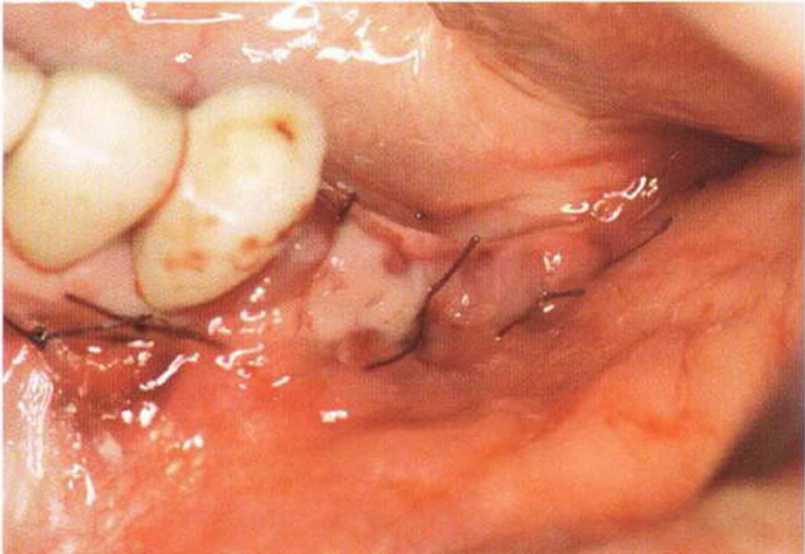
Рис. 4-21 е. Двухслойное ушивание рань над титановой мембраной
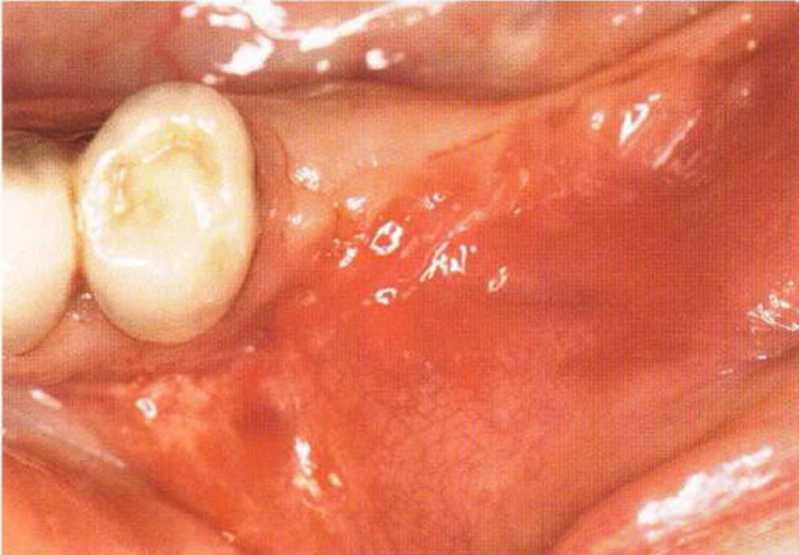
Рис. 4-21f. Клиническая ситуация через 3 мес после операции
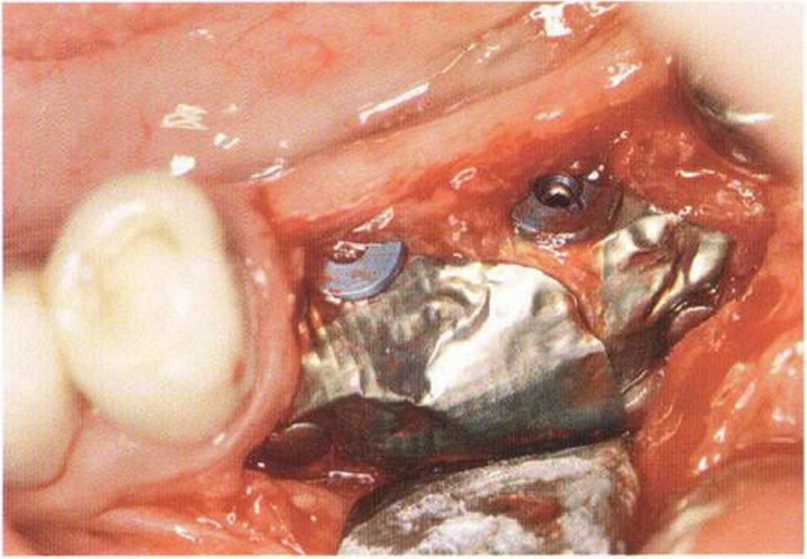
Рис. 4-21 h. После удаления титановой мембраны отмечается регенерация кости вокруг имплантатов
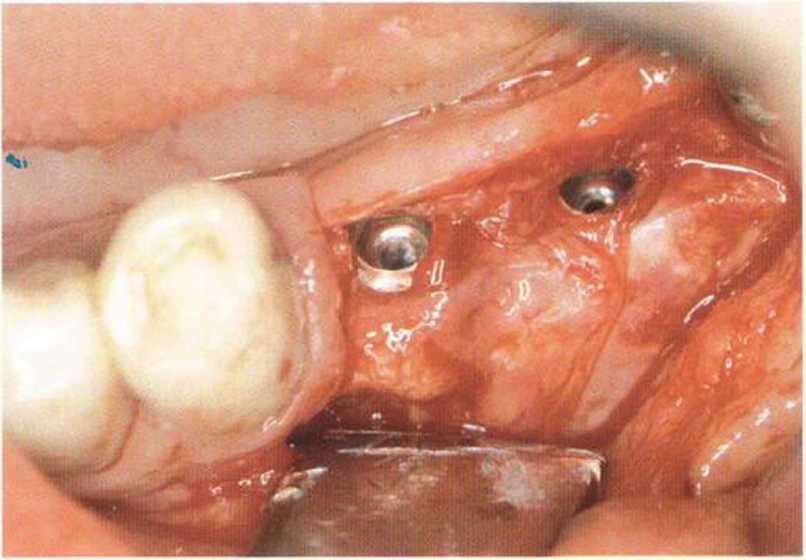
Рис. 4-21д. Клиническая ситуация после раскрытия титановой мембраны
В последние годы большое внимание уделяется раскрытию имплантатов с учетом достижения гармоничного сочетания мягких тканей и протеза.
Раньше было распространено относительно простое и быстрое иссечение десны над имплантатами с помощью мукотома, скальпеля, электроскальпеля или лазера, однако такой способ приводит к нежелательной утрате мягких тканей, поэтому допускается только при наличии достаточно широкой зоны КПД.
К моменту раскрытия имплантатов на верхней челюсти после предшествовавшего регенеративного вмешательства нередко отмечается уменьшение КПД и глубины преддверия полости рта. Коррекция возможна с помощью апикального смещения лоскута, его подворачивания или пересадки соединительнотканного трансплантата. При достаточной ширине КПД на втором хирургическом этапе имплантации можно ограничиться отведением мягких тканей. Этот простой и эффективный метод особенно удобен на нижней челюсти, где достаточная ширина КПД уже была сформирована ранее. При отведении небольшое количество мягких тканей смещается в вестибулярном и язычном или мези-альном и дистальном направлении. Для отведения в вестибулярно-язычном направлении непосредственно над имплантатом проводят мезиально-дис-тальный разрез. При этом происходит некоторое уплотнение вестибулярного и язычного контура без потери КПД. При проксимальном отведении проводят вестибулярно-язычный разрез, а отведенная ткань может применяться для восстановления десневых сосочков. Во многих случаях отведение тканей проводят на столь небольшом расстоянии, что наложения швов не требуется. Проведение послабляющих разрезов не обязательно. При необходимости расширенного доступа можно продлить мезиально-дистальный разрез или сделать два маленьких послабляющих разреза (Н-образный разрез).
Отведение мягких тканей используется для быстрого и простого раскрытия имплантатов. Однако коррекция мягких тканей возможна лишь в очень ограниченном объеме, а фиксация формирователя десны нередко проводится при отсутствии достаточного визуального контроля.
Модифицированный метод отведения мягких тканей заключается в проведении М-образного разреза для смещения покрывающей имплантат десны в интерпроксимальные пространства. Линия разреза напоминает букву М с вестибулярным основанием и вершинами у язычного края имплантата. Нижняя часть лоскута смещается к вестибулярному краю имплантата, а V-образная часть разделяется разрезом на мезиальную и дистальную и фиксируется швами к вершинам М-образного разреза.
М-образный разрез обеспечивает очень хороший обзор и облегчает моделирование сосочков и вестибулярного контура десны. Метод является технически более сложным и показан в редких случаях в переднем отделе верхней челюсти при достаточной ширине и объеме КПД.
Как уже отмечалось, после регенеративных вмешательств нередко происходит корональное смещение слизисто-десневого соединения, особенно при формировании перекрывающего лоскута Рерманна (рис. 4-22a-4-22i). В пародонтологии для увеличения зоны КПД и глубины преддверия давно используют апикальное смещение лоскута. В 1992 г. Vence предложил применять этот метод при раскрытии имплантатов. Первый разрез проводят на таком уровне, чтобы после завершения вмешательства вестибулярная зона КПД составляла 5-6 мм. При этом учитывают уровень КПД в области прилегающих зубов. Для репозиции лоскута делают два относительно параллельных вертикальных послабляющих разреза. Параллельность необходима,чтобы избежать проблем с адаптацией краев раны, из-за того, что окружность нёбного края альвеолярной дуги меньше окружности вестибулярного края."Разрезы не должны достигать уровня кости. Со.
хранение надкостницы позволяет предотвратить атрофию подлежащей кости. Это особенно важно после предшествующего увеличения высоты альвеолярного гребня с помощью костного блока в связи с продолжающейся трансформацией и ремоделированием и, следовательно, высоким риском инфицирования кости/ Слизистый лоскут должен ‘ распространяться апикальнее слизисто-десневого соединения, чтобы создать условия для апикального смещения мягких тканей. Выбор толщины лоскута может быть затруднен, особенно при отслаивании с нёбной стороны в направлении альвеолярного гребня. При этом нужно избегать повреждения как надкостницы, так и слизистого лоскута. Покрывающую имплантаты надкостницу не иссекают, а смещают проксимально, формируя сосочки. Затем устанавливают формирователь десны. Некоторые формирователи имеют особую форму, которая облегчает адаптацию лоскута. Слизистый лоскут фиксируют швами к соседним сосочкам, десне, надкостнице и формирователям десны (рис. 4-22j и 4-22к). В заключение с помощью горизонтальных матрацных швов, фиксирующих надкостницу, стабилизируют лоскут в области преддверия. Нужно убедиться в неподвижности лоскута при движении губы. Надежное ушивание раны позволяет сохранить достаточную глубину преддверия и предупредить рецидив (рис. 4-22I—4-22о).
Даже при преждевременном обнажении имплантатов, что является эстетическим и функциональным недостатком при отсутствии или дефиците КПД, состояние мягких тканей можно улучшить с помощью апикального смещения лоскута (рис. 4-23а-4-23с).
Раскрытие имплантатов с апикальным смещением лоскута также позволяет восстановить достаточную ширину КПД, однако возможности коррекции альвеолярного гребня при дефиците объема в области имплантатов и на участках адентии крайне ограничены.
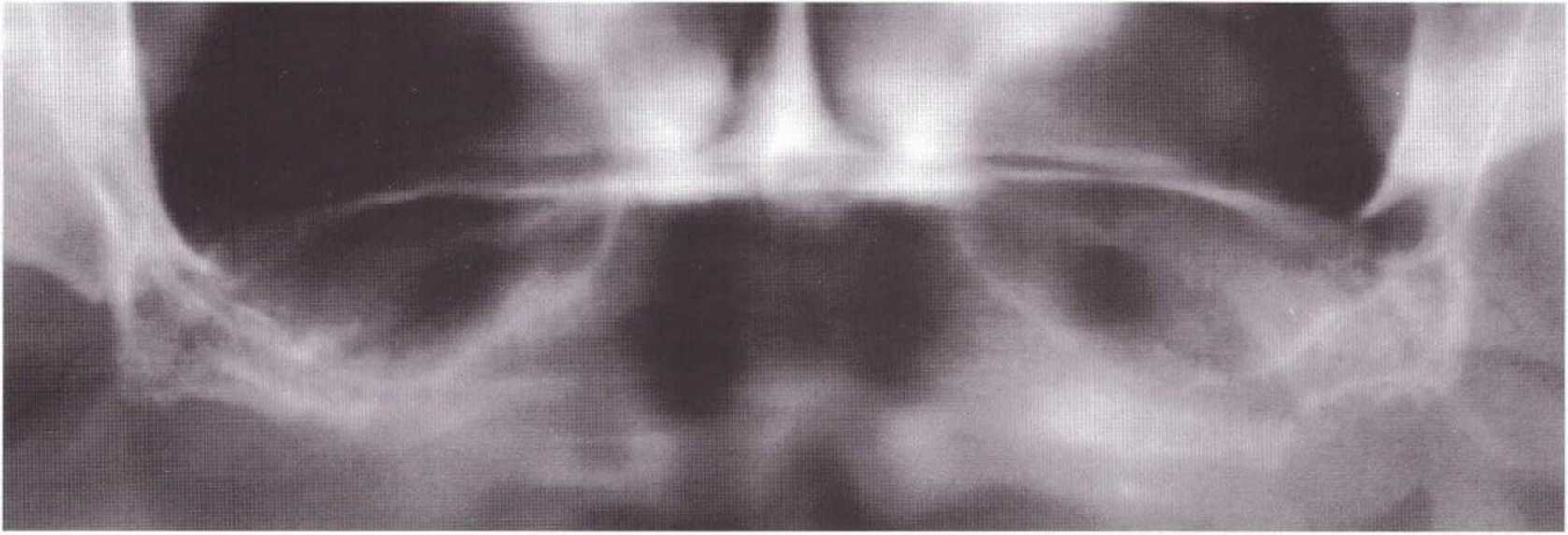
Рис. 4-22а. На ортопантомограмме определяется выраженная атрофия верхней челюсти
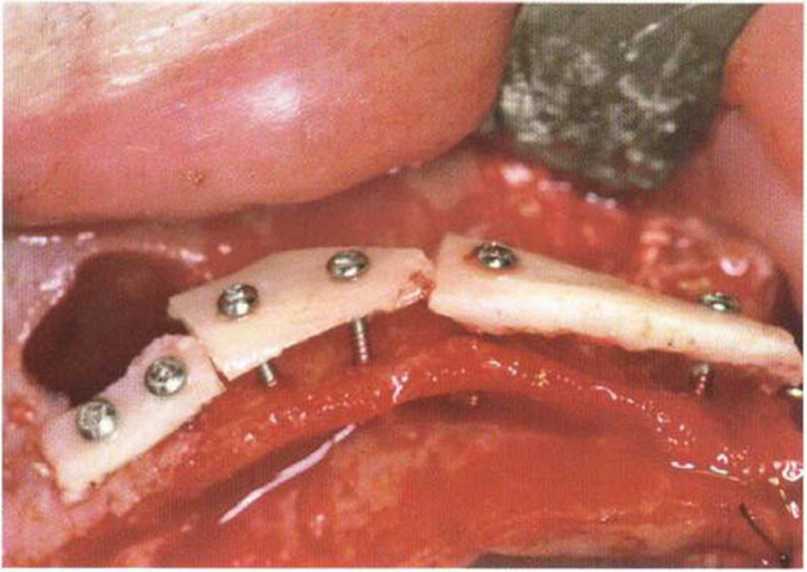
Рис. 4-22Ь. Реконструкция верхней челюсти с помощью костных блоков, полученных на нижней челюсти (справа)
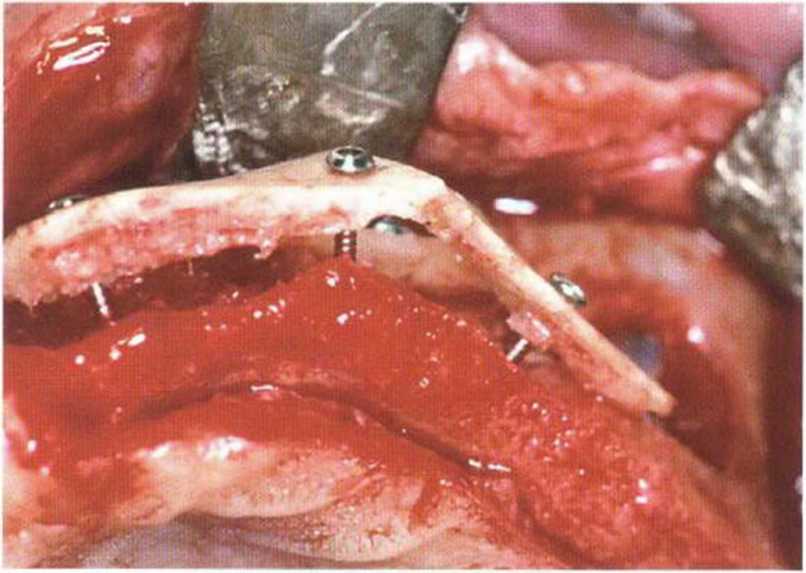
Рис. 4-22с. Аналогичная ситуация на левой стороне
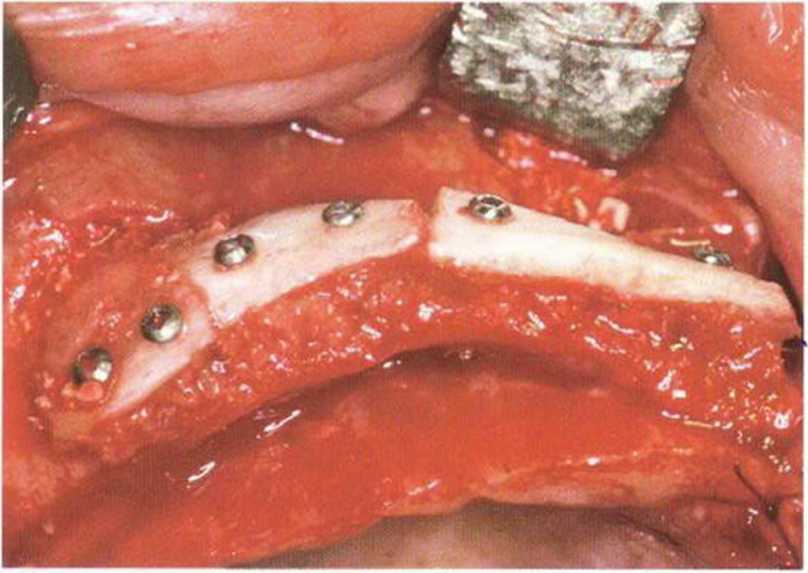
Рис. 4-22е. Аналогичная ситуация на левой стороне
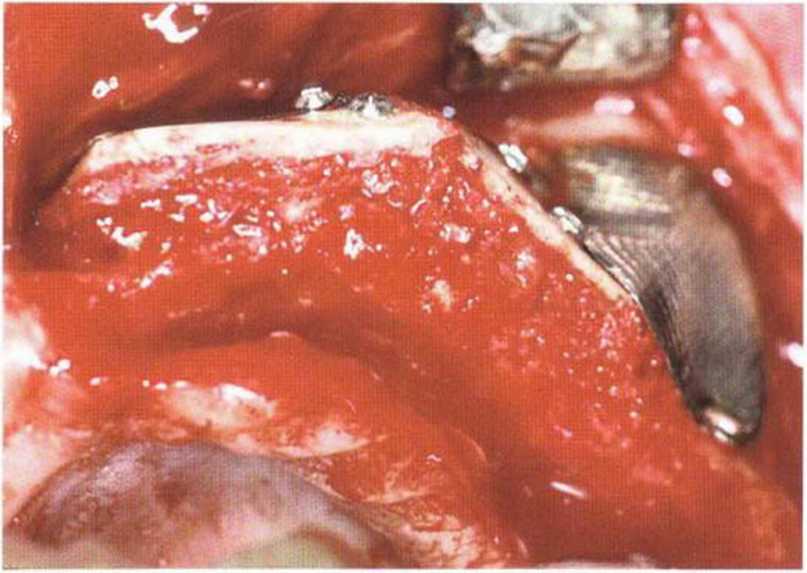
Рис. 4-22f. Контрольная ортопантомограмма: реконструкция верхней челюсти проведена с помощью блоков из ретромолярной области нижней челюсти
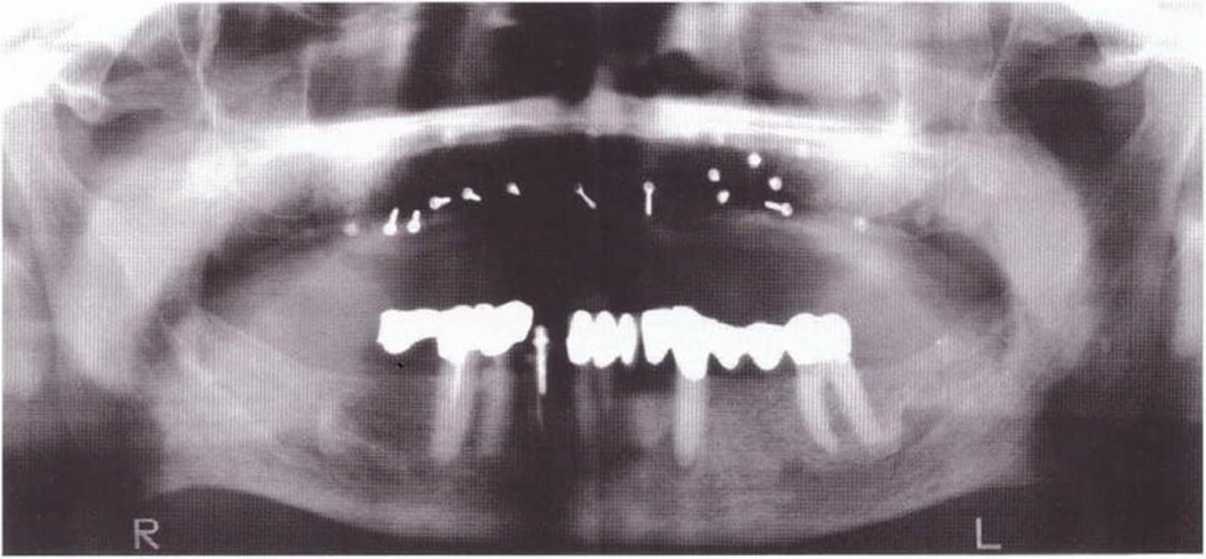
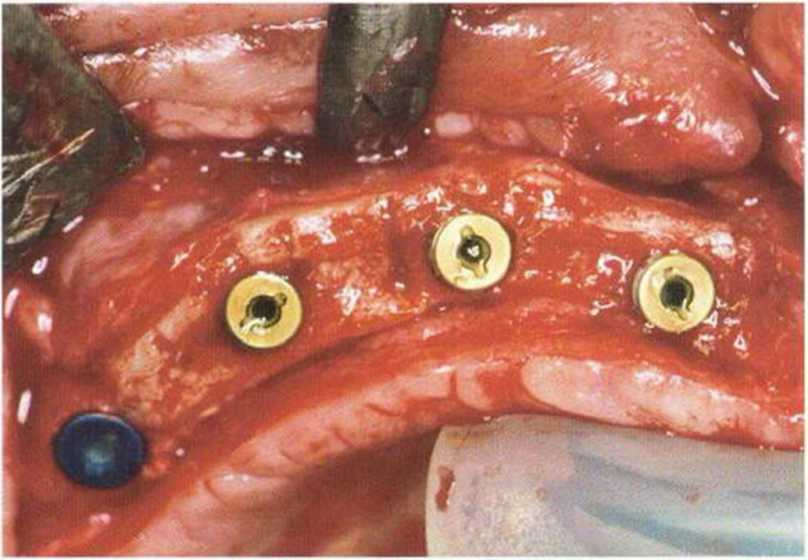
Рис. 4-22д. Установка четырех имплантатов (XiVE plus) в новообразованную кость через 4 мес после регенеративного вмешательства
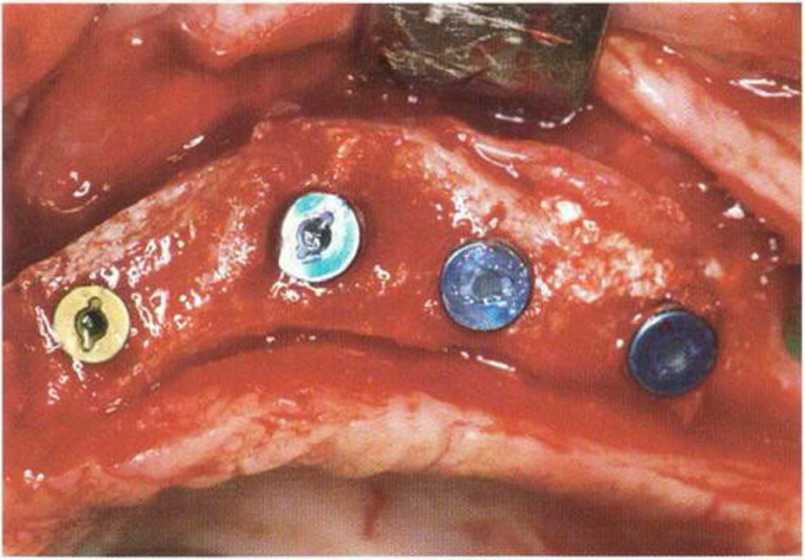
Рис. 4-22h. Аналогичная ситуация на левой стороне. Установлены имплантаты (XiVE plus) диаметром 3.8 мм (желтый) и 4,5 мм (синий)
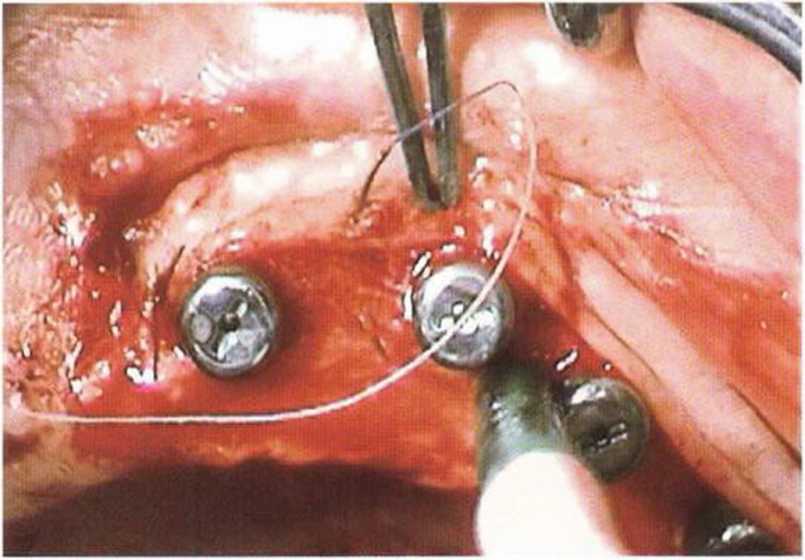
Рис. 4-22j. Апикальное смещение лоскута: после установки имплантатов лоскут фиксируется к надкостнице с вестибулярной стороны
Рис. 4-22i. Состояние мягких тканей перед раскрытием имплантатов: отсутствие прикрепленной или кератинизированной десны с вестибулярной стороны
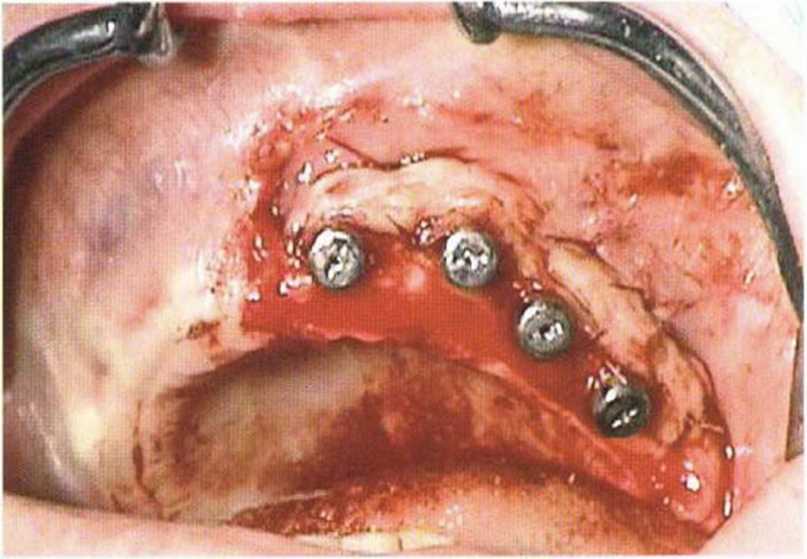
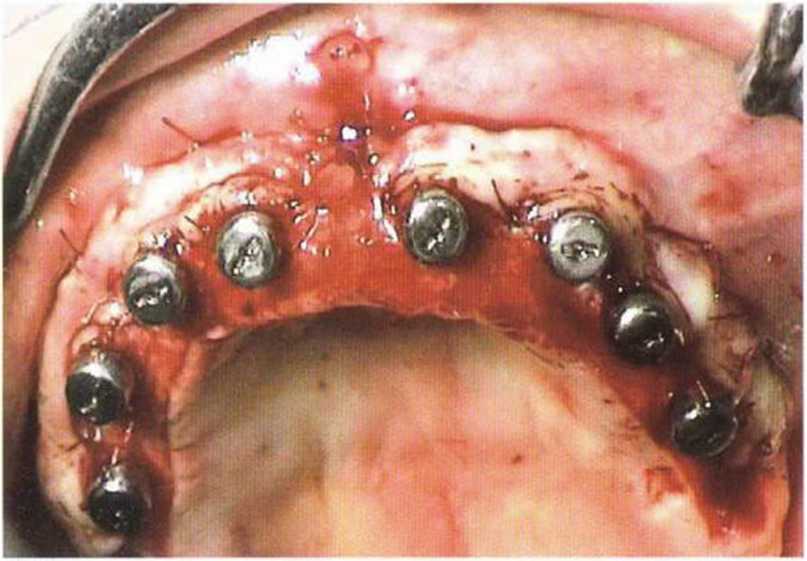
Рис. 4-221. Клиническая ситуация после раскрытия имплантатов
Рис. 4-22к. Клиническая ситуация после раскрытия имплантатов с левой стороны
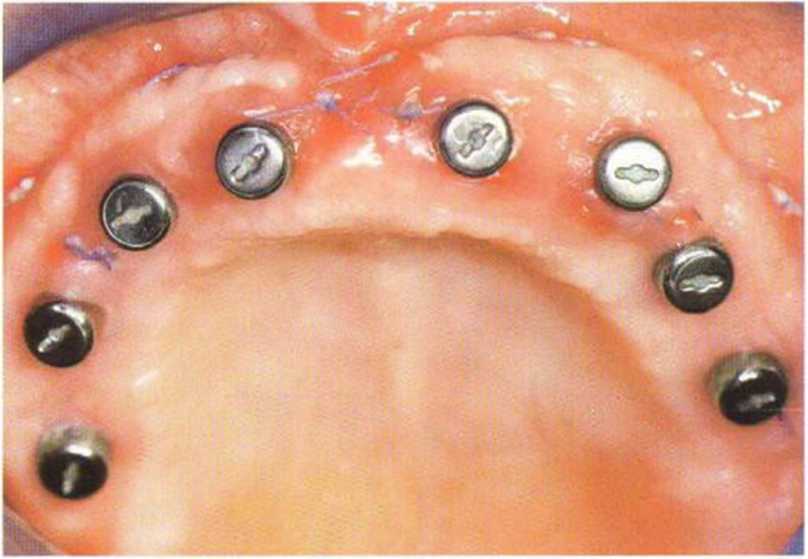
Рис. 4-22т. Клиническая ситуация чеэез 1 мес после операции
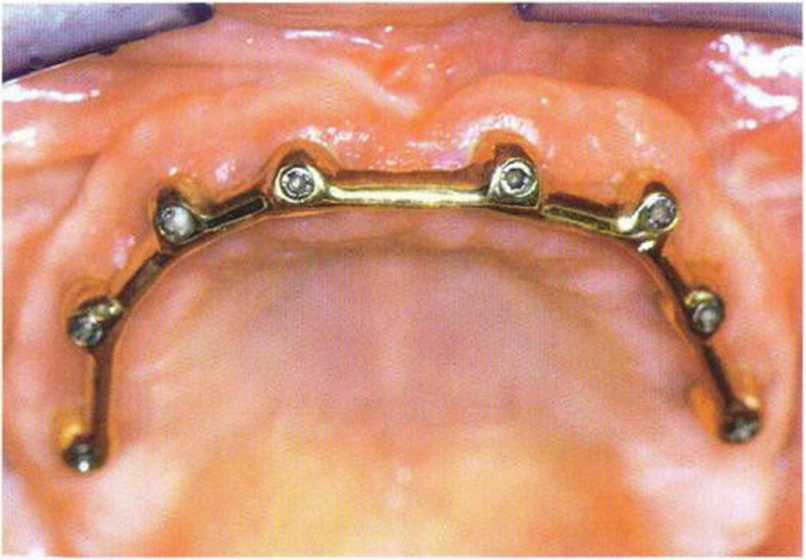
Рис. 4-22п. Стабильное состояние мягких тканей через 5 лет после операции
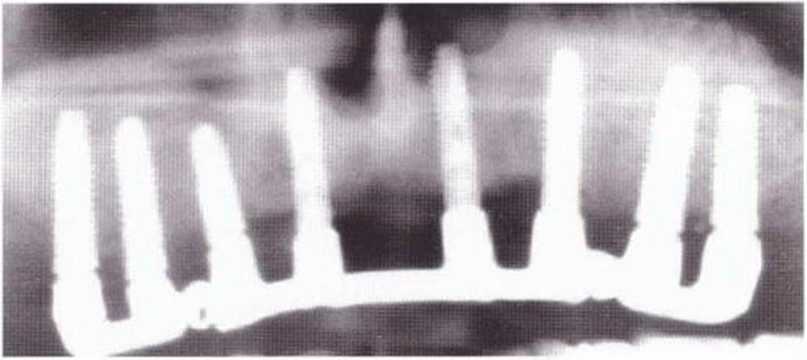
Рис. 4-22о. Рентгенограмма через 5 лет после операции
4.5.5 Апикальное смещение лоскута в сочетании с пересадкой соединительнотканного трансплантата.
В ряде случаев только апикальное смещение лоскута не позволяет значительно изменить контуры и размер альвеолярного гребня, поэтому необходима дополнительная пересадка свободного соединительнотканного трансплантата. Такой трансплантат можно получить в области апикальнее горизонтального разреза, на нёбе или бугре верхней челюсти с противоположной стороны, однако в последнем случае размер трансплантата будет относительно маленьким. При расположении донорского участка на стороне пересадки горизонтальный разрез для апикального смещения лоскута не должен быть слишком удален от альвеолярного гребня, чтобы не ограничивать размер трансплантата." Кроме того, следует избегать нёбных послабляющих разрезов, поскольку они замедляют заживление и повышают послеоперационный дискомфорт. Подготовку принимающего ложа проводят по ранее описанной методике с формированием в прилегающей слизистой кармана для лучшего перекрывания и защиты трансплантата. Трансплантат должен быть достаточно протяженным для перекрывания принимающего ложа и проникновения в прилегающие поднутрения на глубину около 5 мм. Трансплантат фиксируют сначала мезиально и дистально, затем вестибулярно в области принимающего ложа на надкостнице или формирователе десны. Затем поверх трансплантата адаптируют слизистый лоскут (рис. 4-24a-4-24j).
Комбинированное применение апикально смещенного слизистого лоскута и свободного соединительнотканного трансплантата позволяет увеличить объем КПД и является методом выбора в переднем отделе верхней челюсти.
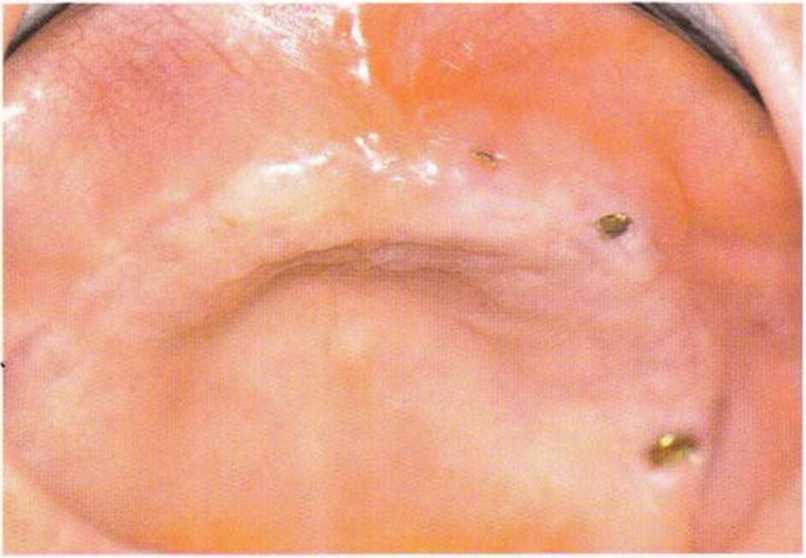
Рис. 4-23а. Преждевременное обнажение трех из восьми имплантатов. установленных после увеличения объема костной "кани
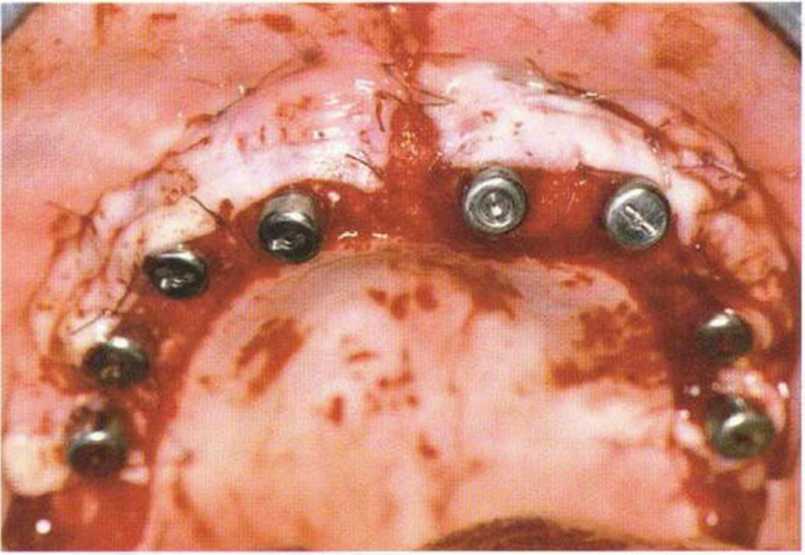
Рис. 4-23Ь. Апикальное смещение лоскута для увеличения зоны КПД после преждевременного обнажения имплантатов
Рис. 4-23с. Клиническая ситуация через 4 года после протезирования

Рис. 4-24а. Состояние после увеличения объема костной ткани и установки трех имплантатов: дефицит вестибулярного объема и КПД

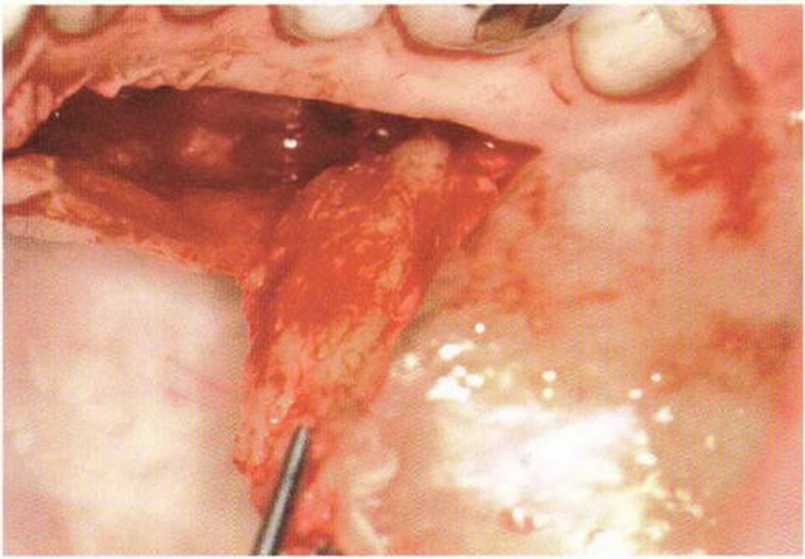
Рис. 4-24Ь. Апикальное смещение лоскута. На имплантатах зафиксированы специальные формирователи десны с отверстиями для удержания лоскута
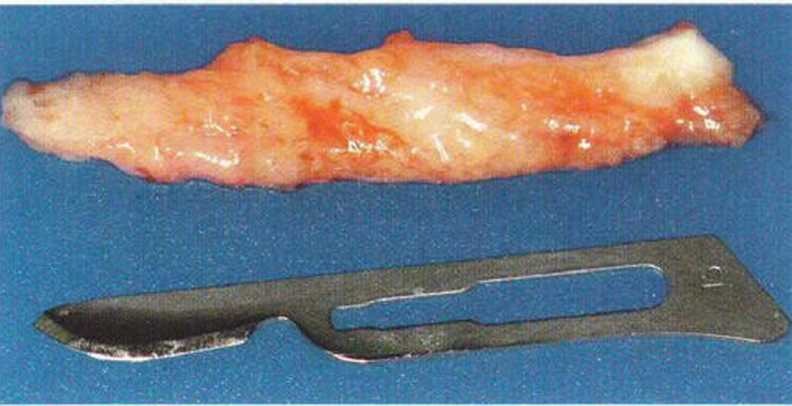
Рис. 4-24d. Соединительнотканный трансплантат.
Рис. 4-24с. Получение соединительнотканного трансплантата на нёбе
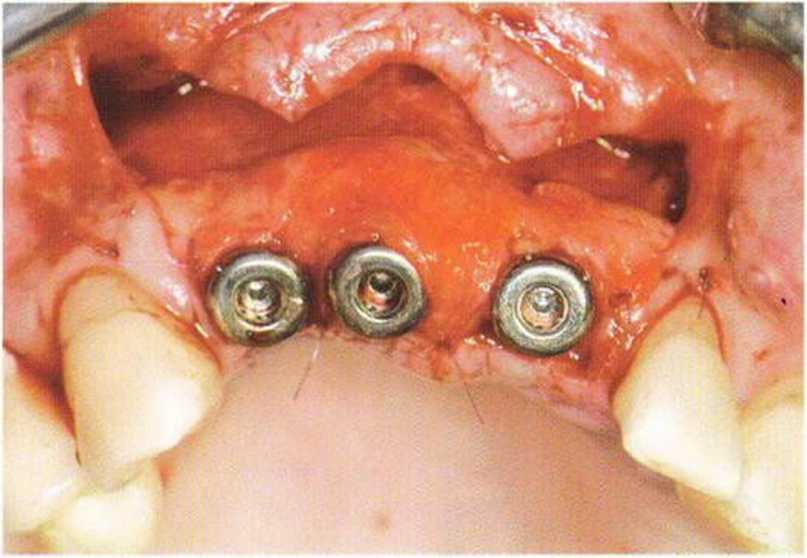
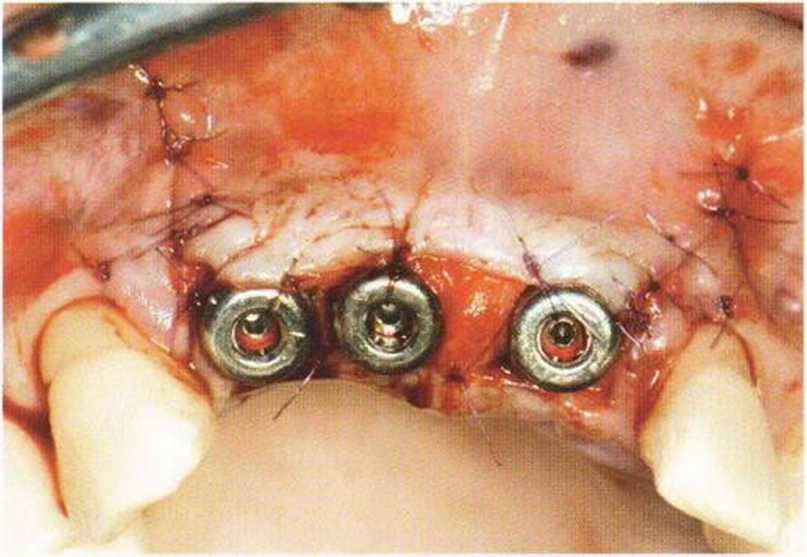
Рис. 4-24е. Соединительнотканный трансплантат фиксирован резорбируемыми швами.
Рис. 4-24f. Вестибулярный лоскут адаптируется к формирователям десны
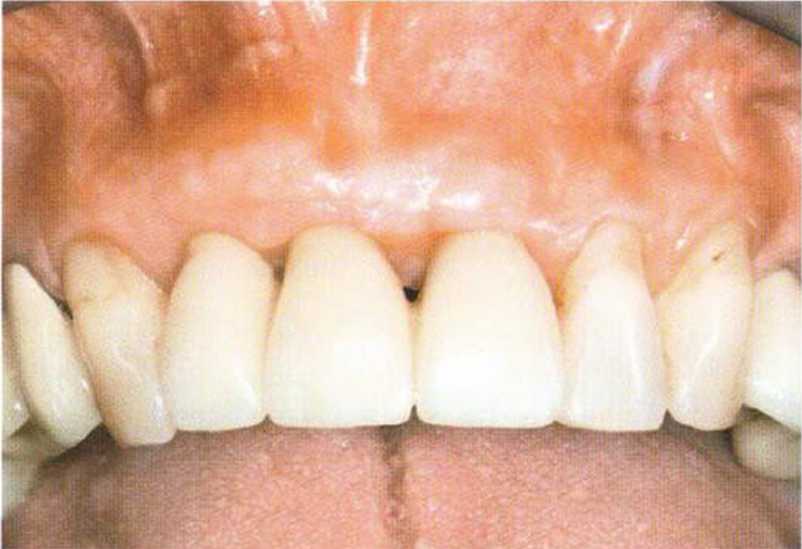
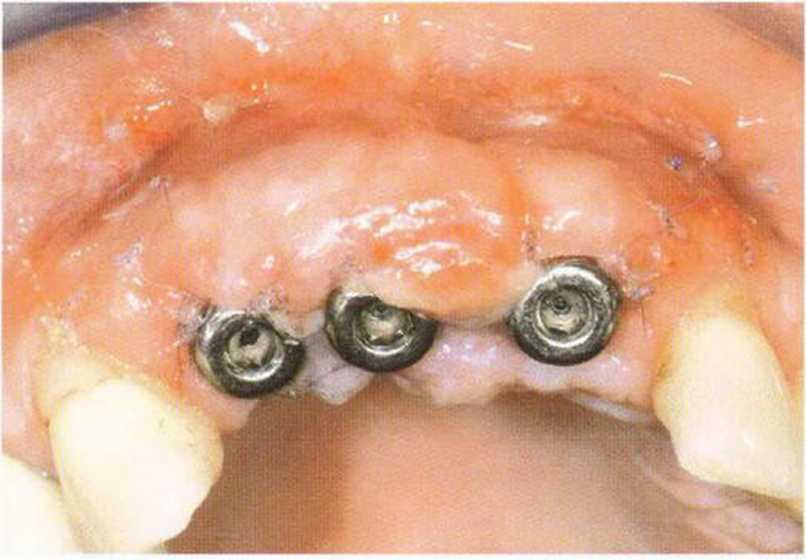
Рис. 4-24g. Клиническая ситуация через 3 недели после операции
Рис. 4-24И. Клиническая ситуация через 2 ода после операции.
Рис. 4-24i. Объем вестибулярной КПД значительно увеличился

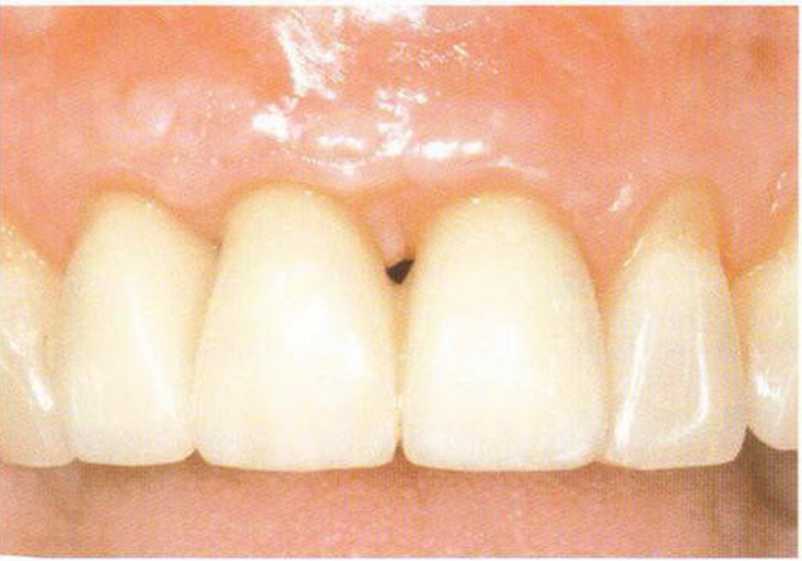
Рис. 4-24j. Стабильное состояние мягких тоней через 5 лет после операции
При длительном отсутствии зубов объем альвеолярного гребня значительно уменьшается. Пересадка костного блока или направленная костная регенерация позволяют полностью либо частично восстановить альвеолярный гребень, однако на этапе раскрытия имплантатов может сохраняться дефицит вестибулярного объема, что требует коррекции на эстетически значимых участках. При отсутствии КПД показано апикальное смещение лоскута в сочетании с пересадкой свободного соединительнотканного трансплантата. При необходимости увеличения только вестибулярного объема альвеолярного гребня можно проводить подворачивание лоскута (метод валика). В 1980 г. Abrams предложил этот метод для увеличения объема альвеолярного гребня в области адентии, а в 1992 г. Scharf и Tarnow модифицировали его для применения при раскрытии имплантатов.- Впоследствии Israelson и Plemons изучили возможности подворачивания лоскута в имплантологии (рис. Ц-гба-Д-гбе).
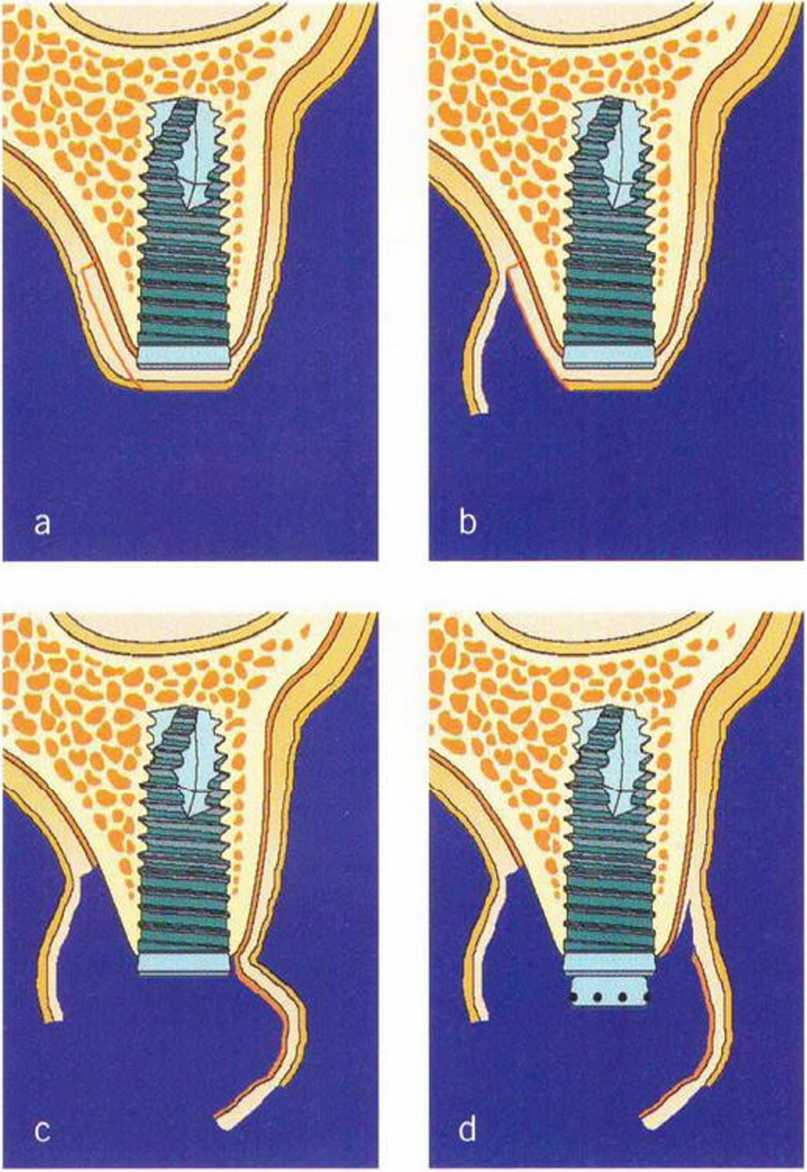
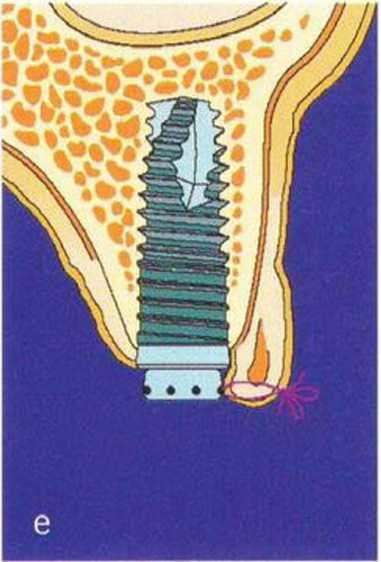
Рис. 4-25. (а) Схема нёбного разреза при подворачивании лоскута. (Ь) Отслаивание слизистого лоскута с нёбной стороны, (с) Соединительная ткань с нёбной стороны остается на ножке вестибулярного лоскута, (d) Препарирование вестибулярного кармана над надкостницей, (е) Соединительнотканная часть подворачивается * для увеличения объема вестибулярной десны. Лоскут фиксируется к формирователю десны (рисунки д-ра Carsten Becker; Падерборн, Германия).
Горизонтальный разрез для подворачивания лоскута нужно проводить непосредственно по нёбному краю имплантата. В области соседних зубов разрез продолжается во внутрибороздковый или парамаргинальный, чтобы сохранить проксимальную область сосочков. Послабляющие разрезы ограничиваются областью костного альвеолярного гребня или достигают преддверия. В первом случае удается только увеличить объем, во втором также происходит апикальное смещение слизисто-десневого соединения. От горизонтального разреза внутренним разрезом в области нёба выделяют фрагмент соединительной ткани, который освобождают при рассечении надкостницы апикально и латерально. Затем формируют комбинированный соединительнотканно-слизисто-надкостничный лоскут до вестибулярного края имплантатов (рис. 4-26а-4-26д). Препарирование двухслойного лоскута продолжают в вестибулярном направлении, чтобы сформировать с двух сторон соединительнотканный карман для трансплантата. Одновременно слизистый лоскут позволяет закрыть рану с вестибулярной стороны без натяжения. Соединительнотканный фрагмент при необходимости вначале подшивают к вестибулярному слизистому лоскуту, который затем адаптируют мезиально и дистально в области послабляющих разрезов . Подворачивание лоскута позволяет относительно просто увеличить вестибулярный объем тканей (рис. 4-27а-4-27е), но без значительного увеличения зоны КПД. Следует помнить, что данный способ приводит к обнажению новообразованной кости, а это не рекомендуется после регенеративных вмешательств.
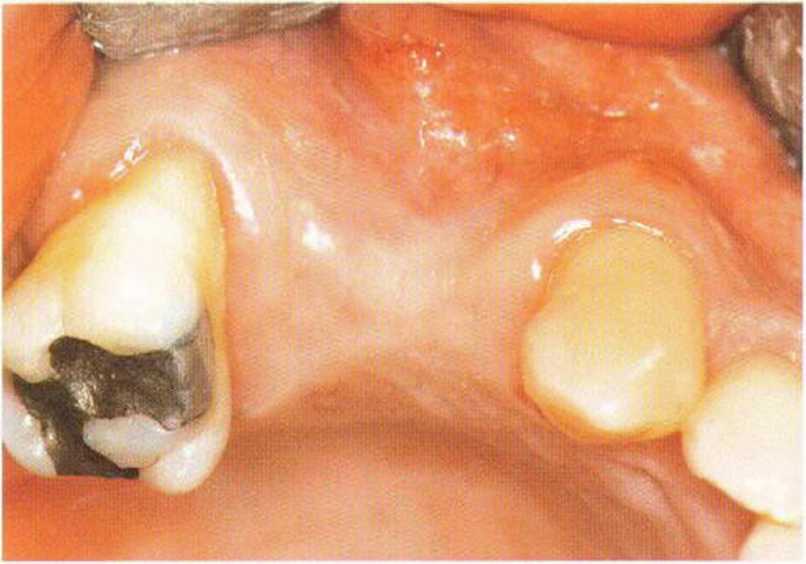
Рис. 4-26а. Клиническая ситуация через 4 мес после установки двух имплантатов в области премоляров верхней челюсти: дефицит мягких тканей с вестибулярной стороны
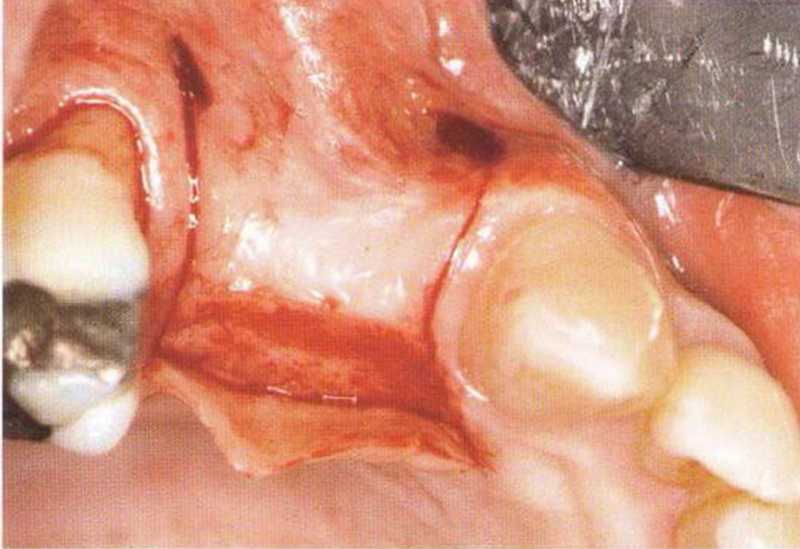
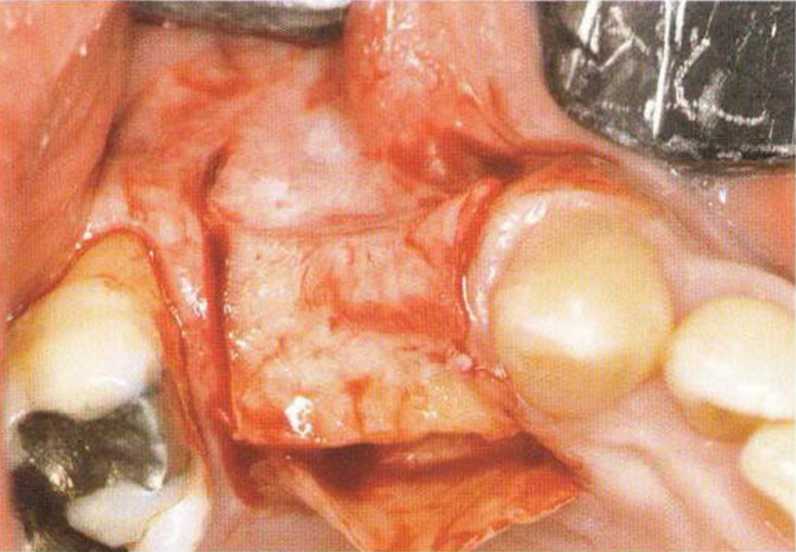
Рис. 4-26Ь. Нёбный разрез для подворачивания лоскута
Рис. 4-26с. Нёбная соединительная ткань остается на ножке вестибулярного лоскута

Рис. 4-26d. Двухслойное препарирование вестибулярного лоскута для подворачивания соединительнотканной части
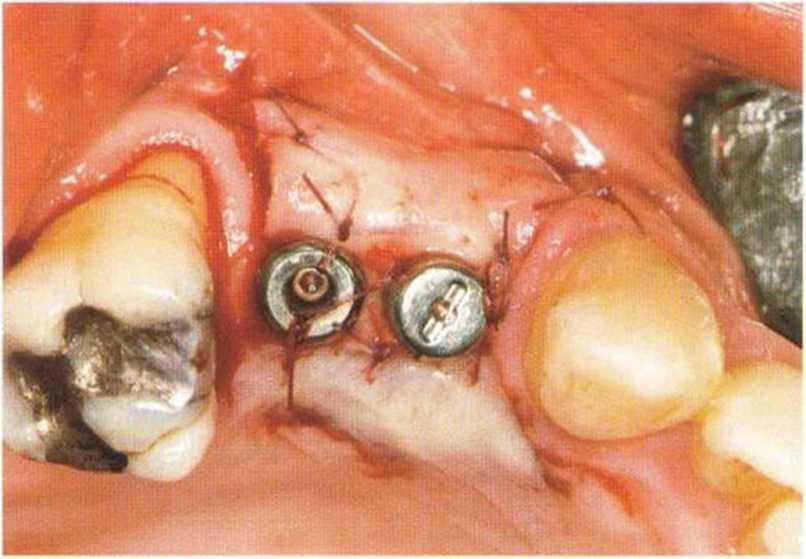
Рис. 4-26е. Подворачивание соединительнотканной части под вестибулярный лоскут. Выраженное увеличение объема мягких тканей
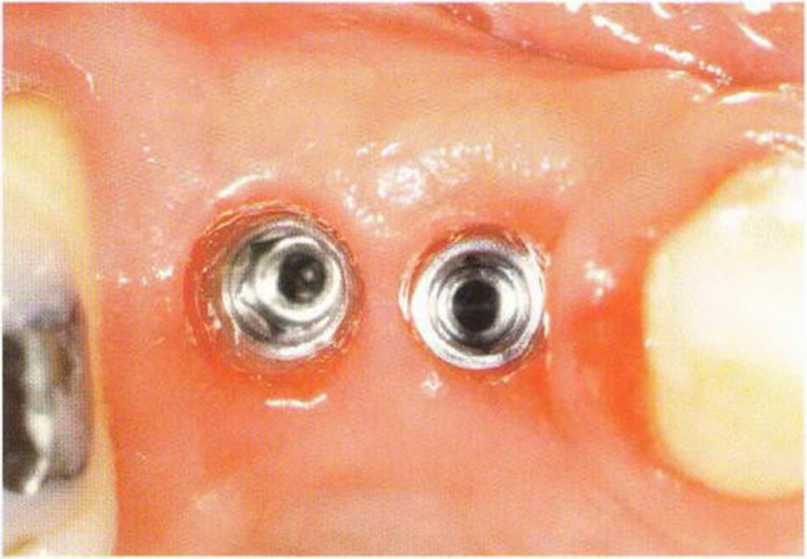
Рис. 4-26f. Клиническая ситуация через 12 недель после раскрытия
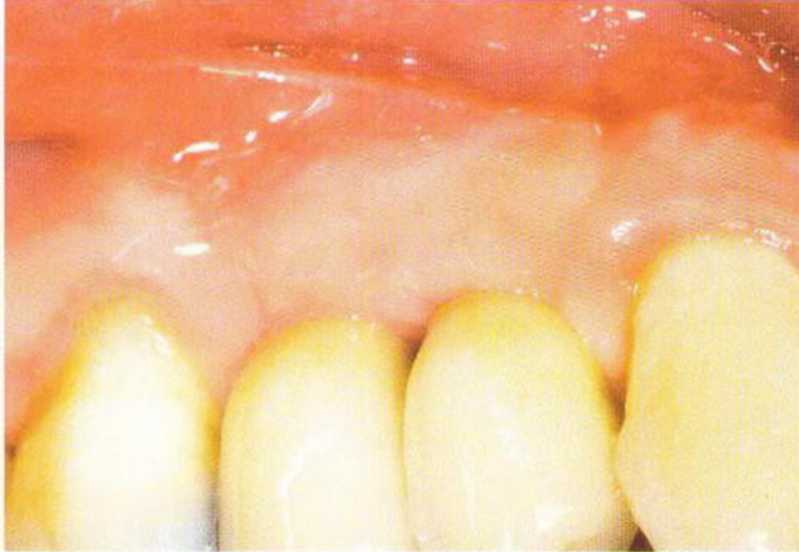
Рис. 4-26д. Состояние мягких тканей через 1 год после протезирования ницы. Репозиция лоскута в области нескольких имплантатов облегчается с помощью специальных формирователей десны.
.
4.5.7 Пересадка свободных десневых трансплантатов при раскрытии имплантатов.
Bjorn (1963) и Nabers (1966) первыми описали применение свободных десневых трансплантатов для расширения зоны КПД.- В 1968 г. Sullivan и Attkins сформулировали принципы эффективной методики трансплантации десны и выделили средние расщепленные (0,5-0,75 мм), толстые расщепленные (0,75-1,25 мм) и полнослойные (1,25-1,75 мм) трансплантаты. Более тонкие трансплантаты характеризуются максимальной немедленной усадкой, но минимальной усадкой в отсроченном послеоперационном периоде. Общая усадка трансплантата может достигать 43 %.
Кроме того, Sullivan и Attkins подчеркивали необходимость полной иммобилизации трансплантата для его приживления. Большое значение придается также плотной адаптации трансплантата к принимающему ложу, поскольку при наличии между ними свободного пространства образуется серо-ма, что нарушает питание трансплантата и повышает риск его инфицирования и некроза. Большинство авторов считают, что лучшим донорским участком для свободного трансплантата является твердое нёбо между жировым и железистым слоем в проекции премоляров. Некоторые специалисты во избежание повреждения нёбных сосудов рекомендуют получать донорскую ткань в области бугра верхней челюсти или на участках адентии альвеолярного гребня.” Питание трансплантата в первые дни осуществляется посредством плазматической циркуляции, поэтому следует оставлять надкостницу в области принимающего ложа, чтобы не устанавливать трансплантат на обнаженную кость. По данным литературы, выживаемость свободных десневых трансплантатов, фиксированных к надкостнице или обнаженной кости, практически одинакова, но в первом случае отмечаются меньший дискомфорт в послеоперационном периоде и лучшая фиксация трансплантата.Другими словами, двухслойное препарирование принимающего ложа необязательно. После регенеративных вмешательств и установки имплантатов нужно избегать повторного обнажения поверхности кости. Таким образом, для предупреждения костной резорбции при раскрытии имплантатов нужно сохранять надкостницу. Самый большой недостаток пересадки свободного трансплантата десны заключается в цветовом несоответствии трансплантата прилегающим тканям, поэтому такое вмешательство можно проводить на нижней челюсти, в дистальных отделах верхней челюсти и при изготовлении съемных протезов. На нижней челюсти после проведения вестибулопластики по Казанджяну в процессе регенеративного вмешательства или имплантации пересадка свободного трансплантата необязательна. На верхней челюсти при раскрытии имплантатов предпочтительнее апикальное смещение лоскута.
При недостаточной ширине зоны КПД горизонтальный разрез проводят так, чтобы больший участок КПД сохранялся с язычной стороны. Дефицит КПД с вестибулярной стороны легче устраняется и ассоциируется с меньшей потерей прикрепления. Вестибулярно препарируют расщепленный лоскут, осторожно отделяя участки прикрепления мышц от надкостницы. Край слизистого лоскута можно фиксировать к надкостнице по переходной складке (рис. 4-28а-4-28е) или не фиксировать (аналогично вестибулопластике по Казанджяну). В последнем случае происходит заживление вторичным натяжением апикальнее десневого трансплантата. Точный размер принимающего ложа рекомендуется переносить на донорский участок с помощью шаблона. В качестве альтернативы можно наметить точки по периметру трансплантата пародонтологическим зондом. Оптимально получать трансплантат большего размера с учетом его первичной усадки и необходимости коррекции краев. Трансплантат помещают в принимающем ложе и сначала фиксируют 2-4 простыми узловыми швами, а затем плотно прижимают к надкостнице давящими перекрестными матрацными швами.
Пересадка свободного десневого трансплантата позволяет увеличить зону КПД, однако возможности метода ограничены несоответствием цвета трансплантата прилегающим участкам десны. Вмешательство ассоциируется со значительным послеоперационным дискомфортом в донорской области, поэтому свободные десневые трансплантаты почти не применяются. Альтернатива этому методу на нижней челюсти - вестибулопластика, а на верхней - апикальное смещение лоскута.
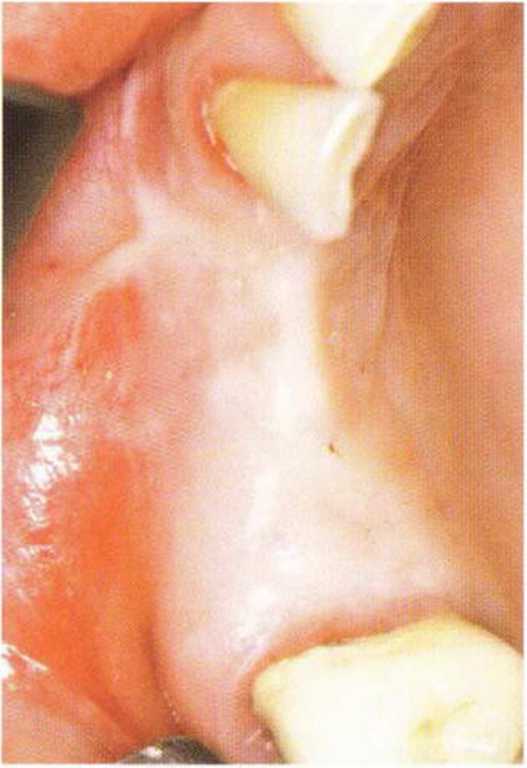
Рис. 4-27а. Исходная ситуация через 4 мес после установки трех имплантатов и синус-лифтинга
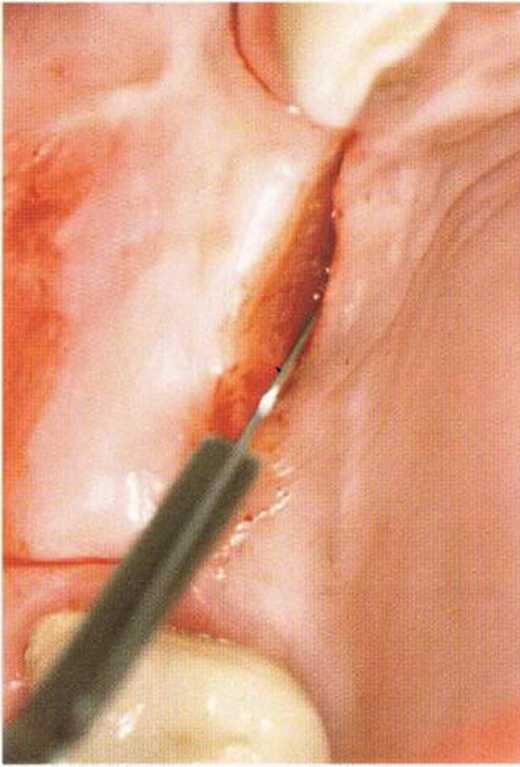
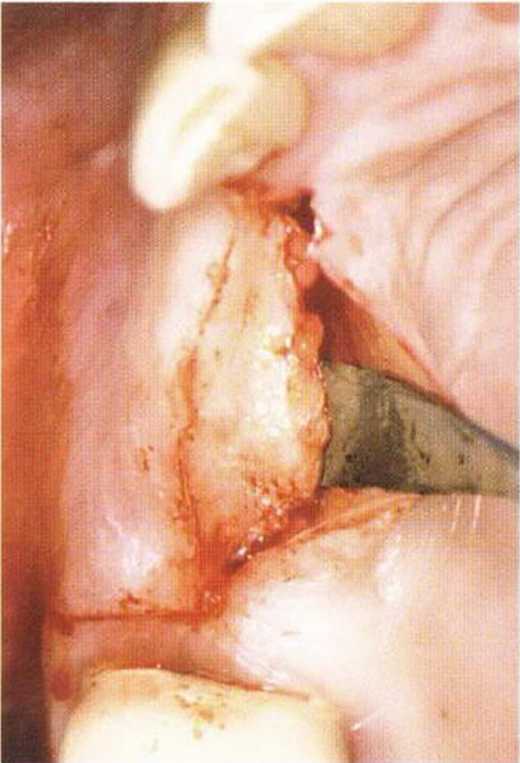
Рис. 4-27Ь. Разрез по нёбному краю альвеолярного гребня.
Рис. 4-27с. Создание соединительнотканного лоскута на вестибулярной ножке
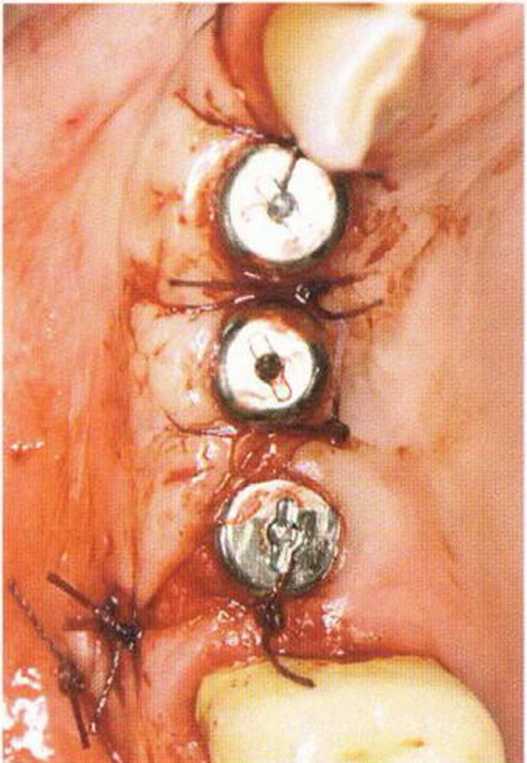
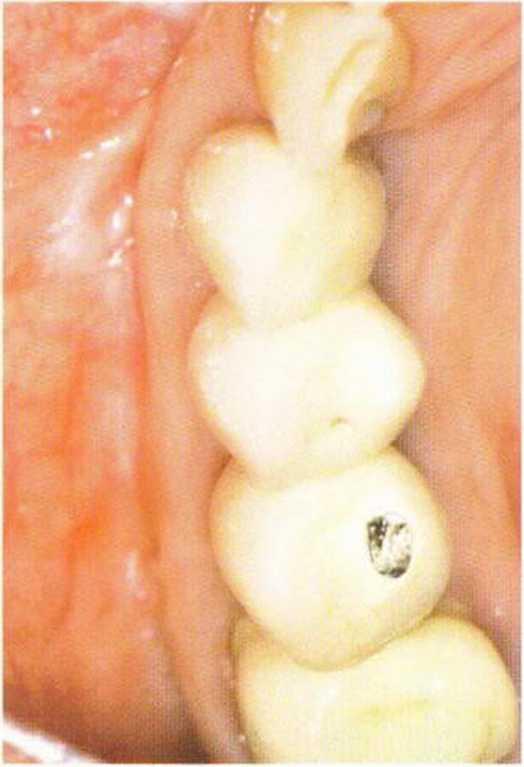
Рис. 4-27d. Состояние после подворачивания лоскута.
Рис. 4-27е. Гармоничное состояние мягких тканей в области имплантатов и зубов через 10 лет после вмешательства
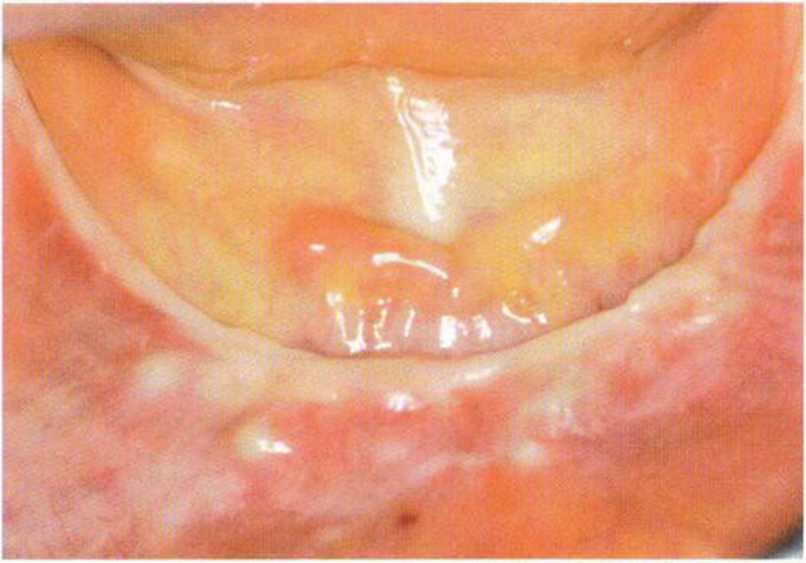
Рис. 4-28а. Состояние после увеличения объема кости и имплантации на нижней челюсти: отмечается отсутствие КПД
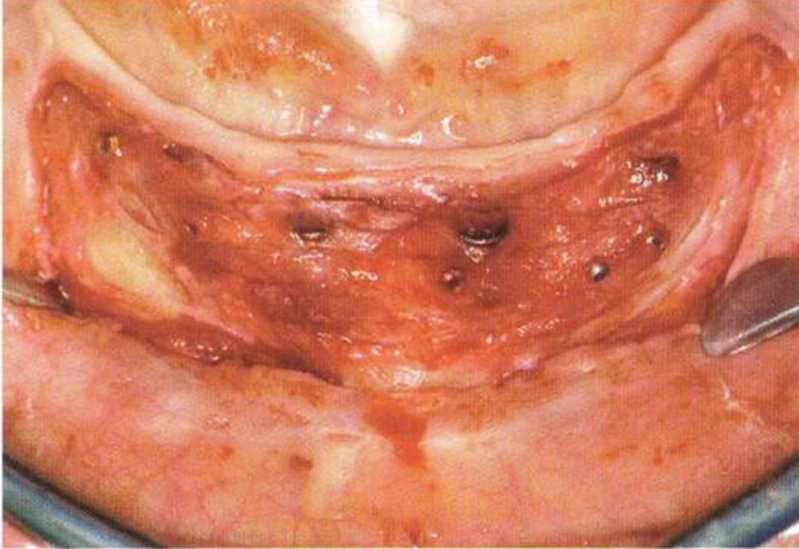
Рис. 4-28Ь. Апикально направленное препарирование слизистого лоскута


Рис. 4-28с. Стабилизация лоскута резорбируемым шовным материалом глубоко в преддверии к надкостнице и установка формирователей десны.
Рис. 4-28d. Надкостница перекрывается нёбными трансплантатами
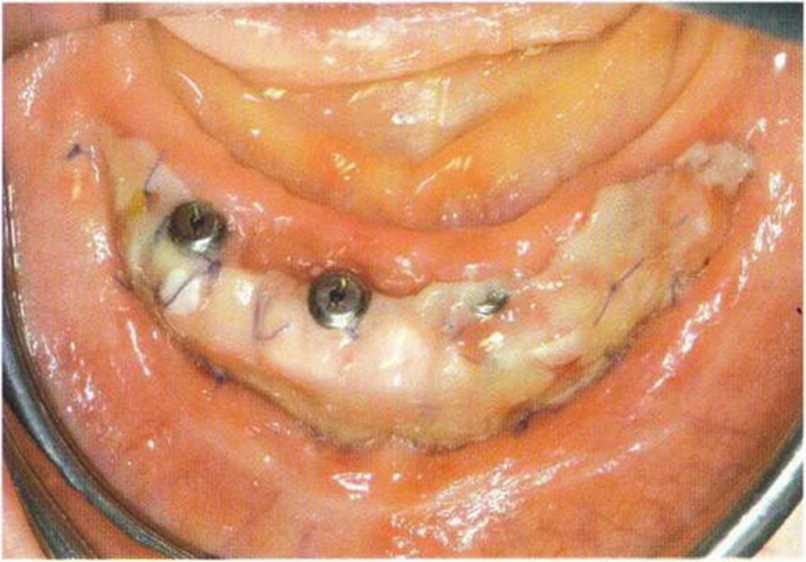

Рис. 4-28f. Клиническая ситуация через 2 года после протезирования
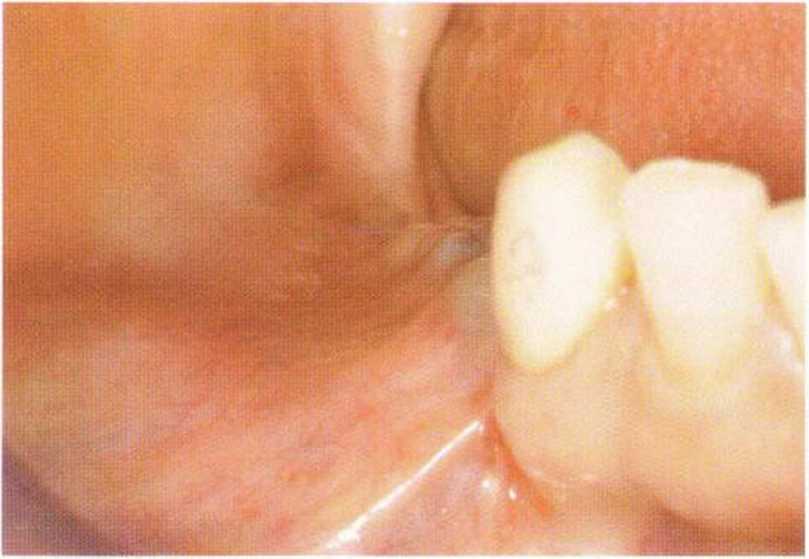
Рис. 4-28д. Высокое прикрепление связок и мышц после увеличения объема кости и имплантации

Рис. 4-28h. Апикально направленное препарирование слизистого лоскута
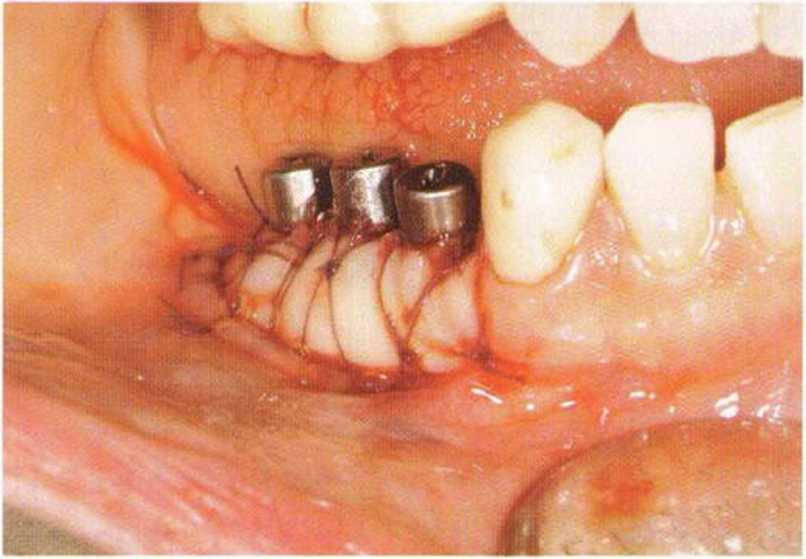
Рис. 4-28i. Перекрывание надкостницы нёбными трансплантатами
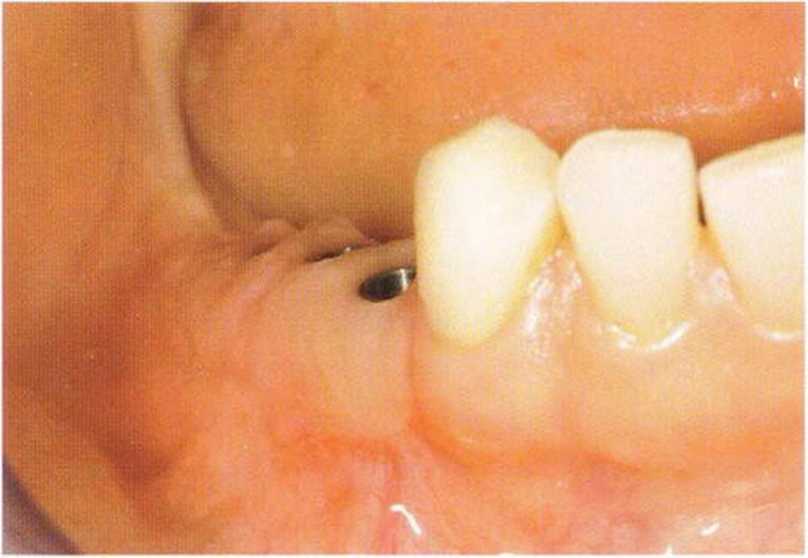

Рис. 4-28к. Клиническое состояние через 1 год после завершения лечения (рис. 4-28g-4-28k: хирургические и ортопедические этапы выполнены д-ром Luca de Stavola)
Показания к пластике мягких тканей на этапе раскрытия имплантатов определяются исходными анатомическими условиями в зоне планируемого вмешательства и донорской области. При достаточной ширине зоны КПД и удовлетворительном контуре альвеолярного гребня целесообразно проводить апикальное смещение лоскута. Дефицит объема можно устранить, подвернув или апикально сместив лоскут в комбинации с пересадкой соединительнотканного трансплантата. Кроме того, такая комбинация оптимальна после регенеративных вмешательств. В таких случаях нс показано подво рачивание лоскута из-за неизбежного обнажения новообразованной кости в ходе вмешательства.
Нужно помнить, что подворачивание лоскута невозможно в области центральных резцов из-за резцового отверстия, ограничивающего размер лоскута.
Для увеличения зоны КПД и объема мягких тканей целесообразно апикальное смещение лоскута в сочетании с соединительнотканным трансплантатом.
В проспективном клиническом исследовании 30 пациентам после установки от 1 до 8 имплантатов на верхней челюсти в соответствии с исходной анатомической ситуацией операцию раскрытия проводили с апикальным смещением лоскута (АПЛ), апикальным смещением лоскута в сочетании с соединительнотканным трансплантатом (АПЛСТ) или с подворачиванием лоскута (ПЛ). В ходе наблюдения определяли увеличение зоны КПД и толщину вестибулярной десны непосредственно после вмешательства, при удалении швов, а также через 3, 6 и 12 мес после операции. Оказалось, что в группе АПЛ через 12 мес среднее увеличение толщины вестибулярной десны и КПД составило 1,2 и 4,8 мм, соответственно. В группе ПЛ эти показатели равнялись 2,5 и 1,2 мм, соответственно; в группе АПЛСТ - 2,8 и 4,3 мм, соответственно. Полученные результаты в целом подтвердили представленные выше данные.
Как уже отмечалось, по возможности следует избегать пересадки свободных десневых трансплантатов из-за выраженного дискомфорта в донорской области и несоответствия цвета трансплантата прилегающим участкам десны. Вместо этого на нижней челюсти в ходе имплантации или регенеративного вмешательства проводят вести-булопластику по Казанджяну. Однако после пересадки свободных десневых трансплантатов реже отмечаются рецидивы в отдаленном периоде.В 1974 г. Fagan и Freeman установили, что апикальное смещение лоскута может быть альтернативой пересадке свободного десневого трансплантата.Несмотря на больший риск рецидива по сравнению со свободными трансплантатами, апикальное смещение лоскута позволяет добиться гармоничного сочетания цвета, не требует наличия высоких мануальных навыков и создания донорской области.
После публикации Karring и соавт. в 1975 г. данных о том, что свойства покроеного эпителия детерминируются подлежащей соединительной тканью,свободные соединительнотканные трансплантаты стали применять для расширения зоны КПД, но такие трансплантаты подвергаются большей усадке, чем десневые, поэтому некоторые авторы не рекомендуют их использовать для увеличения зоны КПД.
При раскрытии нескольких расположенных рядом имплантатов восстановление и сохранение десневых сосочков представляет собой сложную клиническую задачу. Утрата десневых сосочков в эстетически значимой зоне ведет к образованию характерных черных треугольников, т.е. неудаче имплантологического лечения. Эстетический результат во многом зависит от инвазивности регенеративных вмешательств и имплантации, а также правильного выбора конструкции протеза в сочетании с его безупречным техническим изготовлением. Биотип десны также влияет на эффективность восстановления десневых сосочков.-Толстый биотип ассоциируется с меньшими проблемами, чем тонкий, который характеризуется выраженной фестончатостью десневого контура.
Большое значение для восстановления или сохранения десневого сосочка имеет правильное пространственное положение имплантата. При этом следует учитывать, что у большинства имплантологических систем после протезирования в области шейки имплантата формируется костный карман глубиной и шириной около 1-1,5 мм во всех направлениях. В связи с этим для предупреждения потери вестибулярной костной пластинки имплантат следует устанавливать таким образом, чтобы ее толщина составляла не менее 1,5-2 мм.-При этом положение имплантата не должно быть слишком нёбным, в противном случае сложно изготовить эстетичный протез и обеспечить условия для адекватной гигиены.- Еще одна важная проблема заключается в утрате костной перегородки между имплантатами, установленными в непосредственной близости друг от друга. Как отмечалось выше, в области шейки каждого имплантата происходит потеря костной ткани на 1,5 мм, поэтому минимальное расстояние между двумя имплантатами должно составлять не меньше 3 мм, а между имплантатом и зубом не меньше 1,5 мм.’Кроме того, нужно правильно определять глубину установки (т.е. погружения ортопедической платформы) имплантатов. Раньше считалось, что имплантаты нужно устанавливать так, чтобы их ортопедическая платформа располагалась на 2-3 мм апикальнее цементно-эмалевого соединения соседних зубов. Такой подход остается актуальным, но только при интактном пародонте. Общее правило заключается в погружении имплантата на 2 мм апикальнее середины вестибулярного края планируемой реставрации.- В целом при планировании пространственного положения имплантатов условия для десневого сосочка следует учитывать не отдельно в каждой плоскости, а в совокупности. При выборе положения имплантата нужно соблюдать указанные выше параметры. Некоторые имплантологические системы позволяют использовать эффект переключения платформ, который заключается в том, что диаметр ортопедической платформы имплантата меньше диаметра опорной части абатмента. Считается, что такое соотношение уменьшает атрофию костной ткани в области шейки,-- т.е. расстояние между двумя имплантатами теоретически может быть меньше 3 мм без риска увеличения костного кармана. Однако, несмотря на это, дистанция в 3 мм необходима для создания оптимального придесневого контура реставраций.
Как отмечалось, высоту сосочка определяют анатомические условия. Еще в 1992 г. Tarnow и со-авт. установили взаимосвязь между сохранением межзубного сосочка и расстоянием от апикальной границы межзубного контакта до костного альвеолярного края. Если это расстояние не превышает 6 мм, десневой сосочек практически всегда полностью заполняет пространство между зубами. Средние показатели были установлены для десневых сосочков между имплантатами и между зубами. При расстоянии между костным краем и интерпроксимальным контактом между коронкой с опорой на имплантат и зубом не больше 4,5-5 мм наличие сосочка отмечалось почти в 100 % случаев.-Для сохранения сосочка между имплантатом и промежуточной частью мостовидного протеза это расстояние не должно превышать 5,5 мм. Полное заполнение десневым сосочком пространства между коронками с опорой на имплантаты возможно только в том случае, когда указанное расстояние составляет не более 3,5 мм. Choquet и соавт. в 2001 г. изучили корреляцию между расстоянием от уровня кости до апикальной границы контакта между коронкой с опорой на имплантат и зубом и наличием сосочка. Состояние сосочка оценивали по классификации Йемта (Jemt, 1997). Оказалось, что при расстоянии 1-2 мм сосочек полностью заполнял пространство между зубами, при расстоянии 3 мм в 80 % случаев отмечалось полное (3-й класс по Йемту) и в 20 % частичное (2-й класс по Йемту) заполнение пространства. Другими словами, даже при расстоянии 3 мм невозможно с уверенностью прогнозировать полное заполнение сосочком пространства.
Описано несколько методов восстановления или увеличения сосочка на втором хирургическом этапе имплантации. В частности, сосочки можно имитировать с помощью апикального смещения лоскута, сформированного с учетом требуемой фестончатости, однако такие «сосочки» характеризуются малой глубиной и объемом и лишь в незначительной степени позволяют улучшить ситуацию. Другой метод (так называемый нёбный скользящий ленточный лоскут) заключается в проведении горизонтального нёбного разреза с формированием лоскута на питающей ножке, который помещают между имплантатами. В 1995 г. Palacci предложил формировать маленькие полулунные лоскуты от вестибулярного слизистого лоскута и помещать их между имплантатами, однако при этом утрачивается некоторая часть КПД, поэтому горизонтальный разрез нужно проводить относительно нёбно. Эффективность этого метода повышается в комбинации с апикальным смещением лоскута (рис. 4-29a-4-29f). При апикальном смещении лоскута в сочетании со свободным соединительнотканным трансплантатом последний можно подворачивать и помещать между имплантатами. Трофика малого лоскута обеспечивается благодаря диффузии питательных веществ со стороны надкостницы, а важным условием успеха является надежная иммобилизация лоскута и трансплантата. Полулунные или повернутые лоскуты также можно формировать на нёбной стороне и помещать их между имплантатами. Перечисленные методы можно комбинировать друг с другом в зависимости от клинической ситуации (рис. 4-30a-4-30d). При этом толщину участка мягких тканей между имплантатами выбирают независимо от толщины вестибулярного лоскута.
Grunder, а также Khoury и Нарре в 1998 г. описали пересадку десневых трансплантатов в виде накладок между имплантатами. В качестве донорского участка для получения трансплантатов обычно используют бугры верхней челюсти или область твердого нёба. Надежная иммобилизация трансплантатов достигается при наложении горизонтальных перекрестных матрацных швов (рис. 4-30е—4-30i). Особого внимания заслуживает метод имитации десневых сосочков между имплантатами, предложенный Тинти (Tinti). Этот метод отличается формированием комплексного лоскута: сначала от альвеолярного края в апикальном направлении формируется расщепленный лоскут, который затем снова расщепляют от апикального края в направлении альвеолярного гребня. Таким образом моделируется дважды расщепленный лоскут. Для отслаивания лоскута в сторону альвеолярного края проводят два вертикальных послабляющих разреза с сохранением соединительнотканного мостика. Лоскут Тинти относительно плохо васкуляризирован (через указанный выше мостик) и требует надежной фиксации аналогично свободному трансплантату.
При раскрытии имплантатов можно подворачивать соединительнотканный лоскут на ножке. В этом случае для увеличения вестибулярного объема используют только участки соединительной ткани, расположенные непосредственно перед имплантатами (рис. 4-31а-4-31д). Подворачивание лоскута можно комбинировать со свободными промежуточными трансплантатами.
Наличие и размер десневого сосочка в значительной степени зависят от известных анатомических условий, поэтому нужно заблаговременно оценить возможность восстановления сосочка между имплантатами. По данным Jemt (1997), в течение первых трех лет спонтанная регенерация десневых сосочков произошла в области 58 % одиночных имплантатов. В другом исследовании в течение первого года после пластики по Палач-чи (Palacci) у трети десневых сосочков отмечалось увеличение высоты, а в остальных случаях (58,3 %) высота сосочков уменьшилась. И увеличение, и уменьшение высоты сосочков варьировали в пределах 0,4-2,3 мм. Таким образом, указанный метод не позволяет уверенно прогнозировать регенерацию десневого сосочка. В упоминавшемся выше сравнительном исследовании методов восстановления сосочков среди прочих была проведена оценка эффективности нёбного скользящего ленточного лоскута по сравнению с заживлением без пластики мягких тканей. В последнем случае выполнялись простые разрезы по альвеолярному гребню и малые послабляющие разрезы для обнажения имплантатов без дальнейших манипуляций по регенерации сосочка. Двухлетние наблюдения не показали статистически значимой разницы в высоте сосочков.
В настоящее время невозможно объективно сравнить эффективность разных методов восстановления десневых сосочков и прогнозировать результаты того или иного вмешательства. Улучшения, достигнутые в течение первых двух лет после операции, существенно не отличаются от результатов традиционного протокола раскрытия имплантатов. В указанные выше исследования было включено ограниченное число клинических случаев.
По нашему мнению, формирование стабильного сосочка после пластики мягких тканей завершается относительно быстро, поэтому представленные результаты заслуживают доверия, несмотря на короткий период наблюдения.
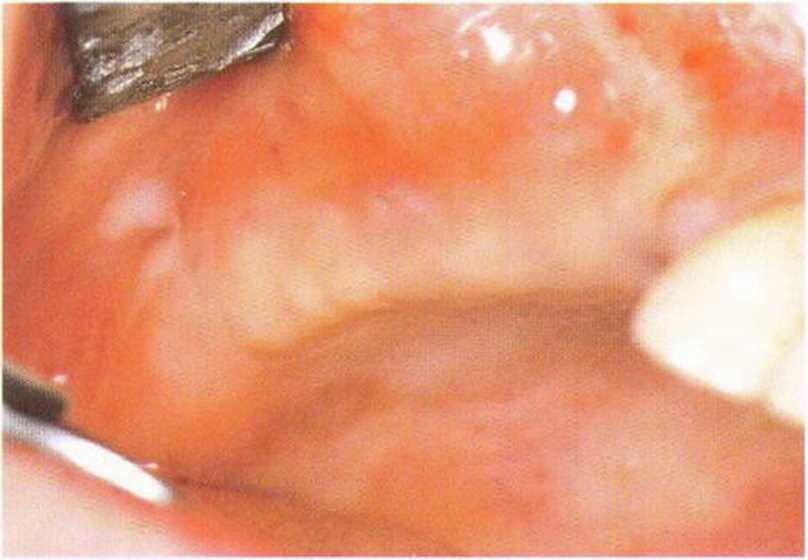
Рис. 4-29а. Клиническая ситуация через 4 мес после установки имплантатов в новообразованной кости
Рис. 4-29b. Апикально смещенный слизистый лоскут
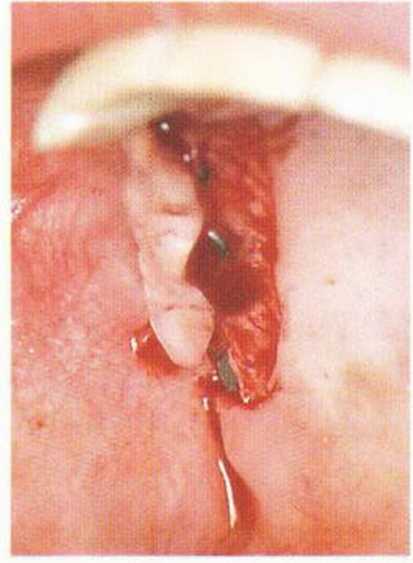
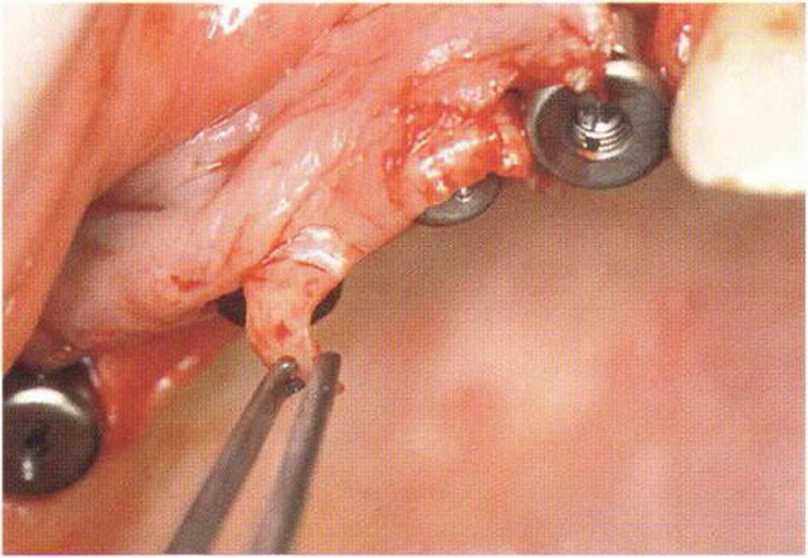
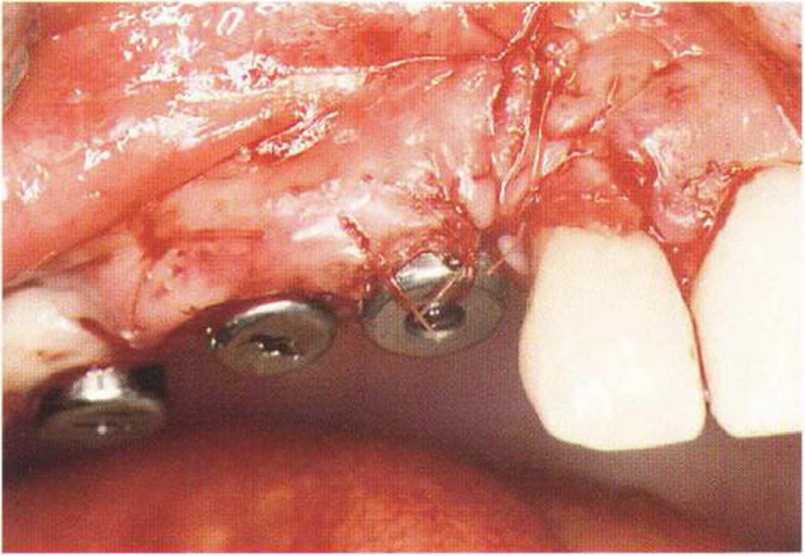
Рис. 4-29с. Полулунный лоскут для увеличения объема десны между имплантатами.
Рис. 4-29d. Фиксация апикально смещенного лоскута к отверстиям формирователя десны
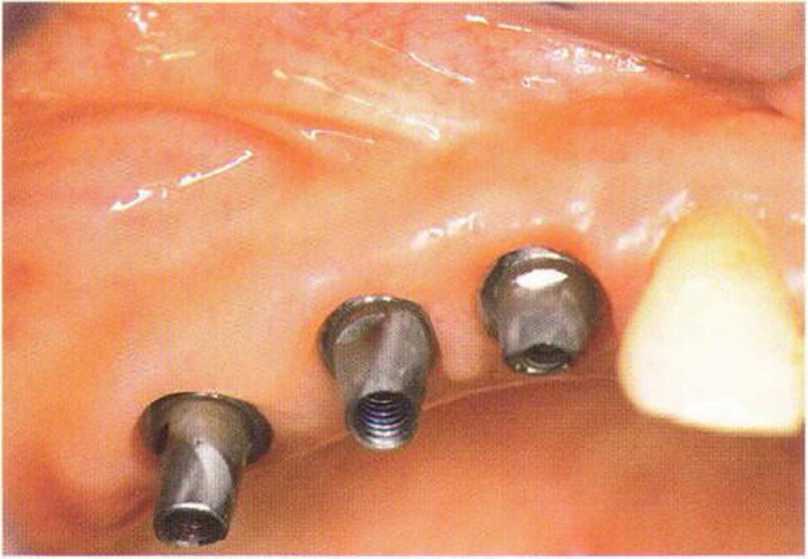
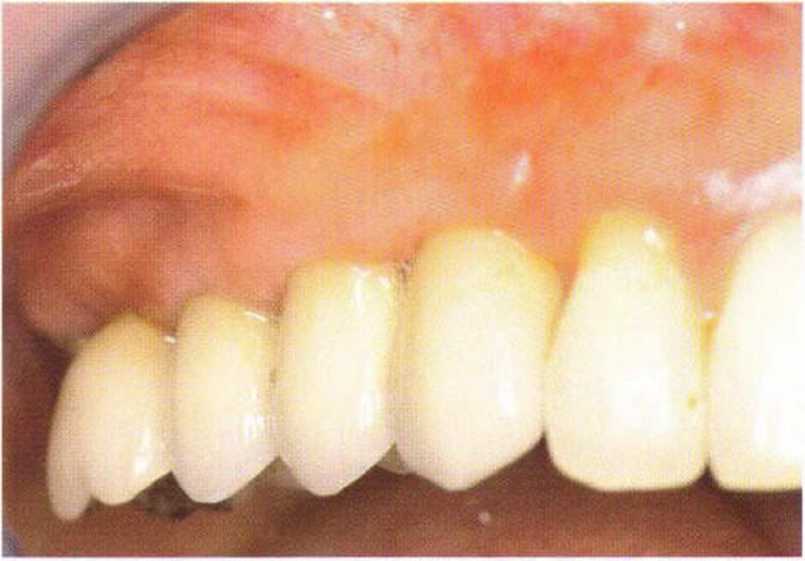
Рис. 4-29f. Клиническая ситуация через 9 лет после фиксации протезов
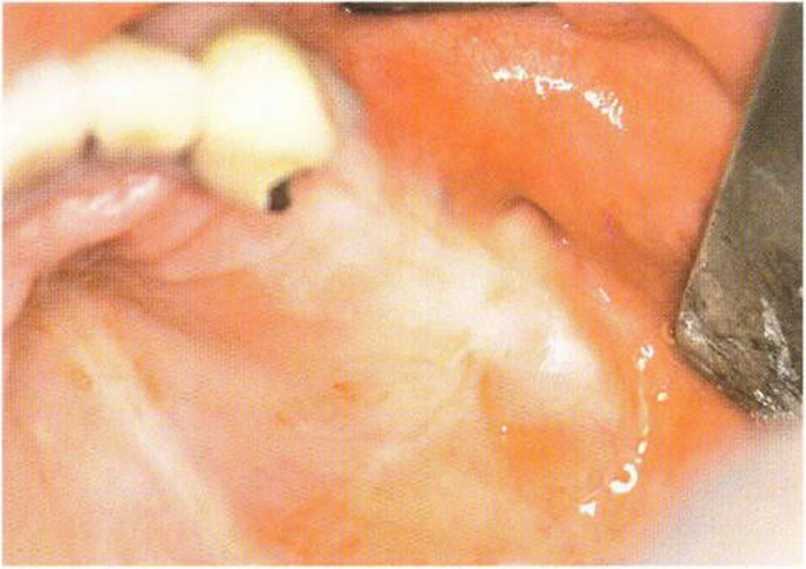
Рис. 4-30а. Клиническая картина перед раскрытием имплантатов: неблагоприятное расположение СДС в проекции имплантатов
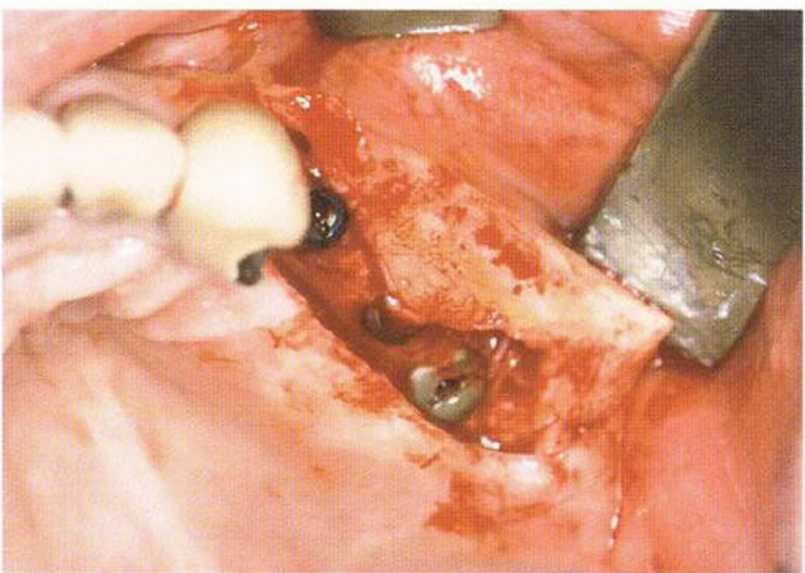
Рис. 4-ЗОЬ. Формирование лоскута для последующего подворачивания
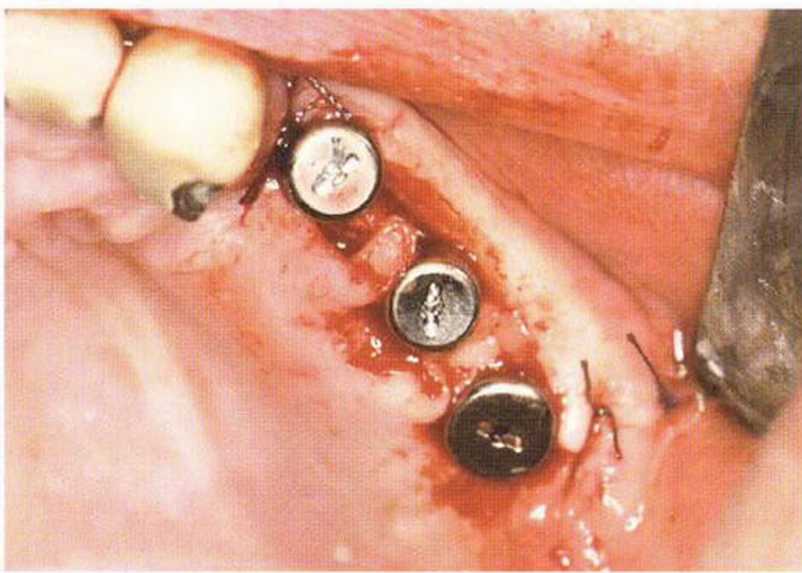
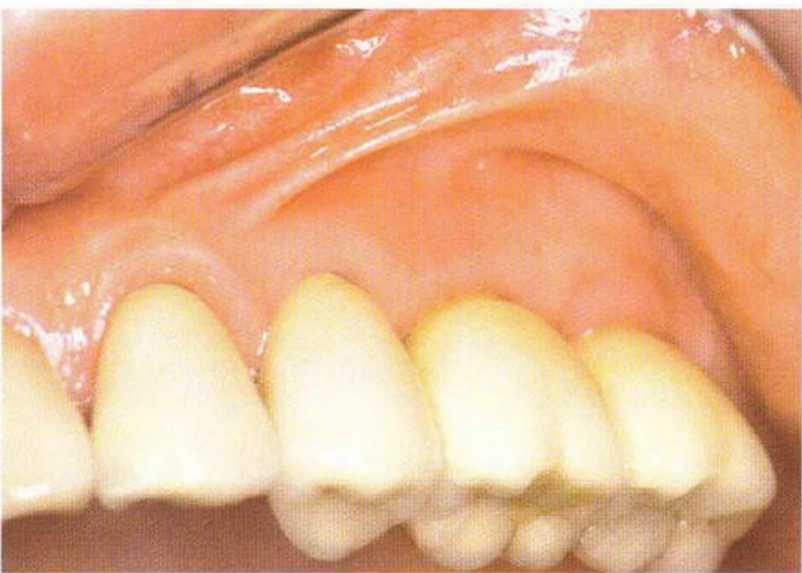
Рис. 4-30с. Соединительнотканная часть зафиксирована под вестибулярным лоскутом. Для имитации сосочков между имплантатами поместили маленькие нёбные лоскуты на ножке.
Рис. 4-30d. Клиническая ситуация через 8 лет после операции
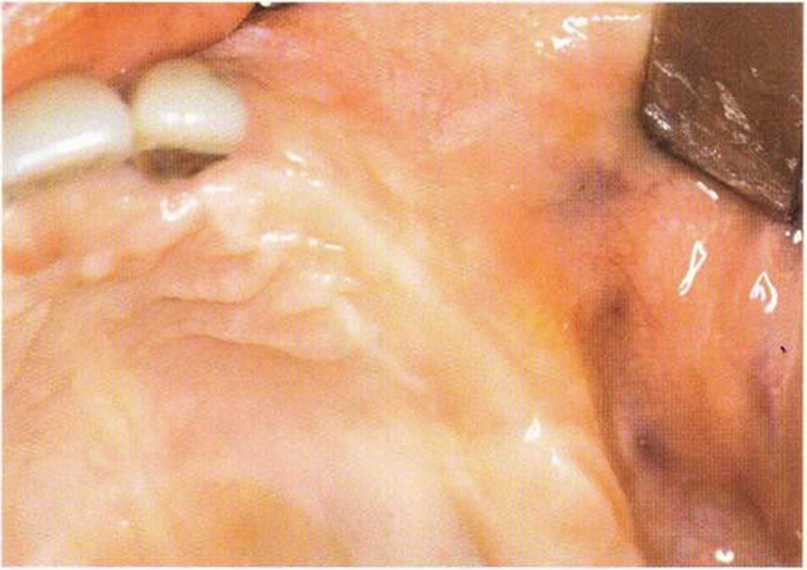
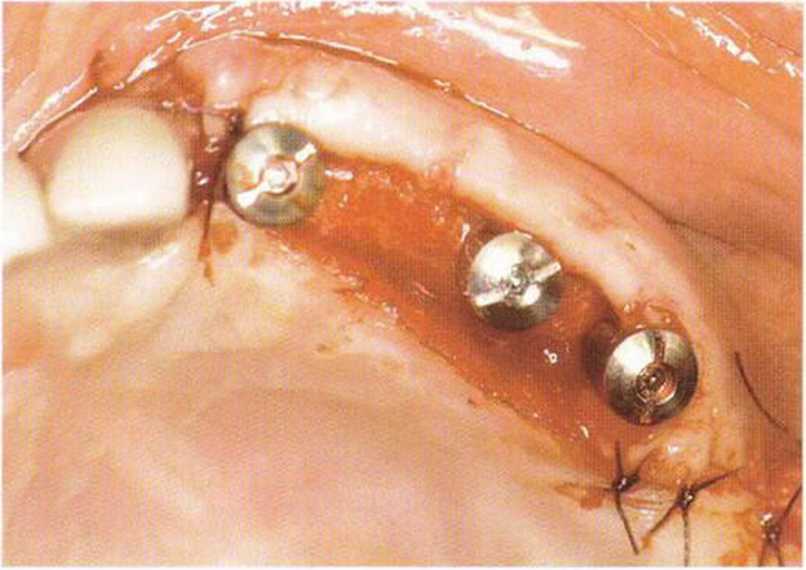
Рис. 4-30f. После подворачивания и апикального смещения лоскута между имплантатами остается широкая открытая поверхность
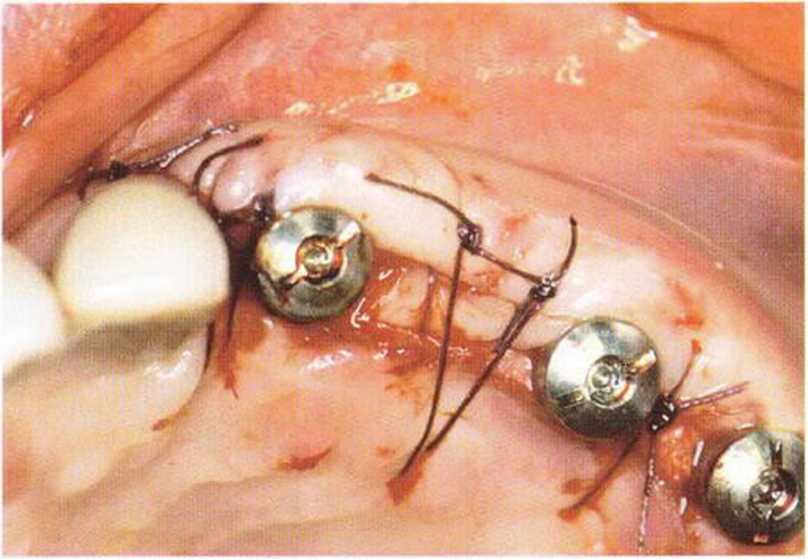
Рис. 4-30д. Установка десневых трансплантатов с бугра верхней челюсти для увеличения объема мягких тканей и перекрывания участков между имплантатами
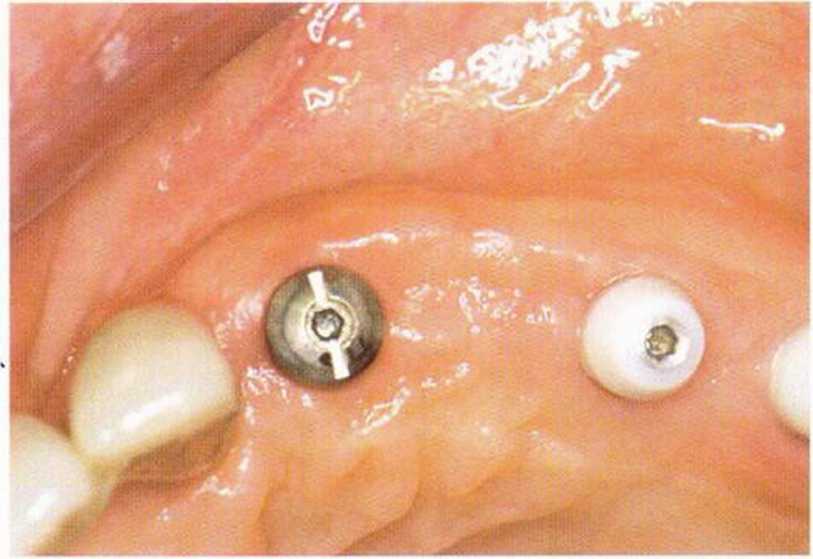
Рис. 4-30h. Клиническая ситуация через 1 мес после операции
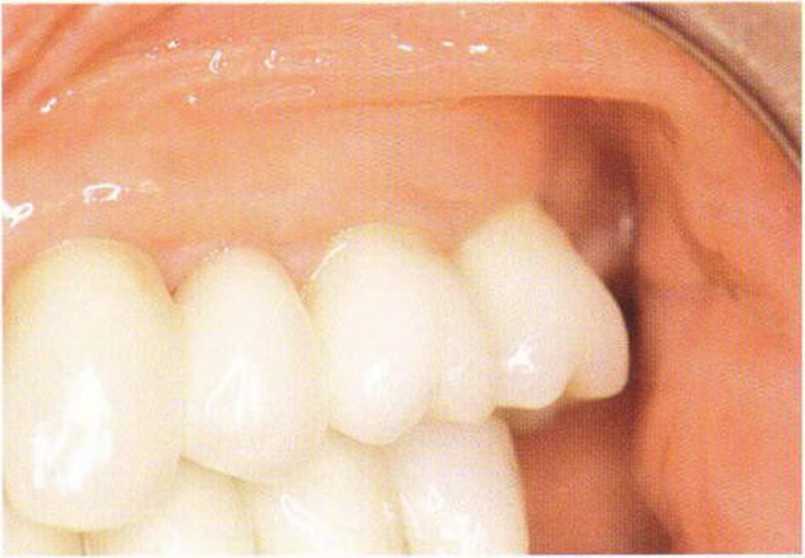
Рис. 4-30i. Клиническая ситуация через 10 лет после фиксации протезов
Рис. 4-31Ь. Направление разреза для подворачивания и одновременного апикального смещения лоскута для увеличения зоны КПД и объема вестибулярной десны
Рис. 4-31 а. Клиническая ситуация после синус-лифтинга
Рис. 4-31 с. Соединительная ткань под нёбным эпителием отслаивается и остается на вестибулярном лоскуте на ножке
Рис. 4-31d. Отслаивание вестибулярного соединительнотканного лоскута на ножке (с надкостницей)
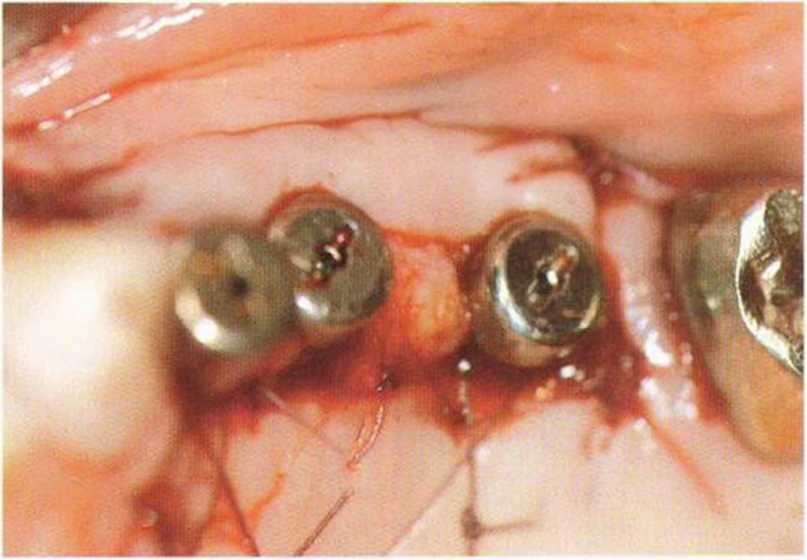
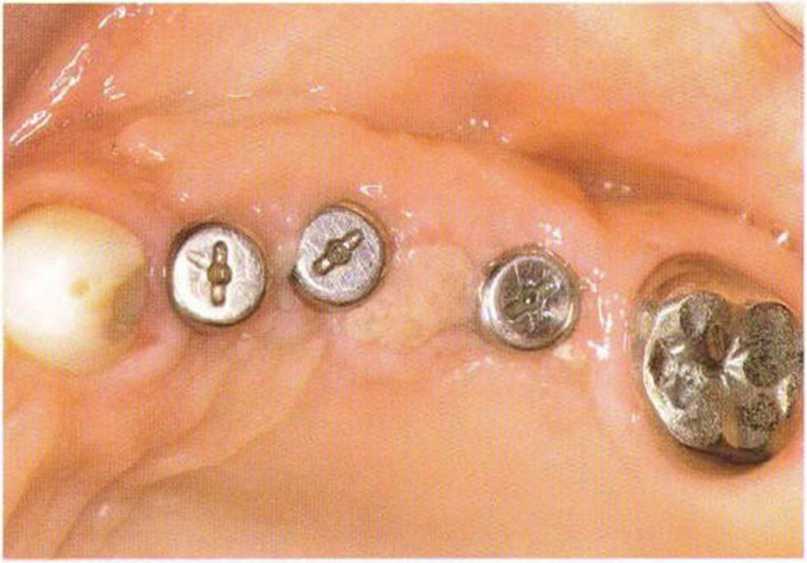
Рис. 4-31 е. Подворачивание лоскута с апикальным смещением. Часть соединительной ткани использована для перекрывания участков между имплантатами.
Рис. 4-31f. Клиническая ситуация через 2 года после операции

Несмотря на предшествующие регенеративные вмешательства, после имплантации или изготовления протезов на вестибулярной поверхности может сформироваться щелевидный костный дефект. Даже при устранении щелевидных или окон-чатых костных дефектов, например с помощью направленной костной регенерации,- остаточный дефект кости способен вызвать рецессию десны.
Это неизбежно ведет к неблагоприятному эстетическому результату. Кроме того, обнажение резьбы имплантата затрудняет осуществление самостоятельной гигиены. Для устранения таких дефектов обычно применяют методы пластической пародонтологической хирургии. Согласно клинической классификации рецессий по Миллеру (Miller, 1985), рецессия I класса не распространяется апикальнее СДС, а интерпроксимальная костная перегородка интактна. Рецессия II класса распространяется апикальнее СДС, но потери интерпроксимальной костной перегородки нет.
Рецессия III класса распространяется апикальнее СДС, и наряду с этим отмечается потеря интерпроксимальной костной перегородки и десневых сосочков. Рецессия IV класса характеризуется отрицательным контуром альвеолярного гребня.
Классификация Миллера позволяет прогнозировать эффективность устранения рецессии десны.
Известно, что при утрате межзубной перегородки полное восстановление уровня мягких тканей ‘невозможно. Атрофия костной ткани в области имплантатов протекает циркулярно, т.е. соответствует рецессиям III и IV класса по Миллеру, а значит, возможность восстановления утраченных тканей сомнительна. Таким образом, огромное значение имеют тщательная диагностика и определение степени повреждения кости и мягких тканей, особенно на интерпроксимальных участках.
По данным систематизированных обзоров, устранение рецессий с помощью соединительнотканных трансплантатов эффективнее применения мембран. Подробнее с методами пластической хирургии пародонта можно ознакомиться в соответствующей литературе.-.
4.6.1 Устранение рецессий в области имплантатов с помощью коронально-го смещения лоскута.
Корональное смещение лоскута впервые было описано Harvey (1965) и Restrepo (1973). Данная манипуляция используется для устранения рецессий I и II класса по Миллеру. В последнем случае корональное смещение лоскута рекомендуется проводить в сочетании с пересадкой свободного десневого’ или соединительнотканного трансплантата, в противном случае повышается вероятность утраты КПД.
При выполнении манипуляции в области имплантата проводят внутрибороздковый разрез, по краям которого выполняют вертикальные послабляющие разрезы, расходящиеся в направлении к основанию лоскута. В качестве альтернативы внутрибороздковый разрез можно продолжить в направлении прилегающих зубов, создавая нужную фестончатость и формируя новые сосочки,.
или во внутриборозковые разрезы. Во всех трех случаях необходимо провести деэпителизацию поверхностей сосочков и десны,которые планируется перекрыть корональным смещением. Для достижения достаточной мобилизации лоскута вертикальные послабляющие разрезы требуется продлевать апикальнее СДС. Во избежание резорбции подлежащей кости целесообразно формировать слизистый лоскут, однако при тонком биотипе мягких тканей допускается отслаивание слизисто-надкостничного лоскута. Как правило, при рецессии отмечается слишком тонкая слизистая, поэтому устранение рецессии рекомендуется проводить в сочетании с пересадкой свободного соединительнотканного трансплантата (рис. 4-32a-4-32f). При достаточной зоне КПД апикальнее рецессии соединительнотканный трансплантат следует полностью перекрыть слизистым лоскутом. Напротив, при необходимости расширения КПД корональную часть трансплантата целесообразно оставить открытой.Нужно помнить, что для обеспечения максимально возможного результата около 90 % трансплантата должно быть покрыто слизистым лоскутом. Для достаточной мобилизации полнослойного лоскута нужно рассечь надкостницу в его основании. Фиксацию лоскута на интерпроксимальных участках и к надкостнице выполняют резорбируемыми нитями толщиной 6-0 и 4-0, соответственно.
В настоящее время строгих научных данных об эффективности устранения рецессий на имплантатах нет, но в пародонтологической практике коро-нальное смещение лоскута позволяет устранить 60-98 % рецессий, а в сочетании с пересадкой соединительнотканного трансплантата - 76-99 %..
4.6.2 Устранение рецессий в области имплантатов с помощью латерального смещения лоскута.
Как отмечалось выше, рецессии II и III класса по Миллеру распространяются за пределы СДС. В таких случаях не рекомендуется проводить коро-нальное смещение лоскута из-за высокого риска утраты КПД. В 1956 г. Gruppe и Warren описали успешное устранение рецессий с помощью лате-рально смещенного лоскута. Этот метод заключается в перекрывании обнаженной поверхности корня лоскутом, сформированным на прилегающем участке мягких тканей. Такой подход позволяет устранить рецессию, увеличить зону КПД и избежать смещения СДС, однако латеральное смещение лоскута следует проводить в сочетании с пересадкой соединительнотканного трансплантата, в противном случае очень высока вероятность рецидива рецессии.
При проведении этой операции сначала иссекают эпителий прилегающей к рецессии поверхности мягких тканей. Затем выполняют прямой или фестончатый горизонтальный разрез в области соседнего дистального сосочка на расстоянии около 3 мм от десневого края. Послабляющий разрез проводят до СДС или немного апикальнее дна рецессии в проекции следующего соседнего зуба. После этого отслаивают расщепленный лоскут, убеждаясь в возможности его латерального смещения без натяжения.
Сначала фиксируют свободный соединительнотканный трансплантат, который затем перекрывают слизистым латерально смещенным лоскутом. Последний иммобилизуют резорбируемыми матрацными швами (6-С) у мезиальной границы рецессии. Во избежание рецидива рецессии из-за подворачивания эпителиальной поверхности латерально смещенного лоскута для его фиксации не рекомендуется накладывать простые узловые швы.
Для обеспечения дополнительной стабильности лоскута в период заживления в его апикальной части рекомендуется наложить один матрацный шов (резорбируемая нить 4-0).
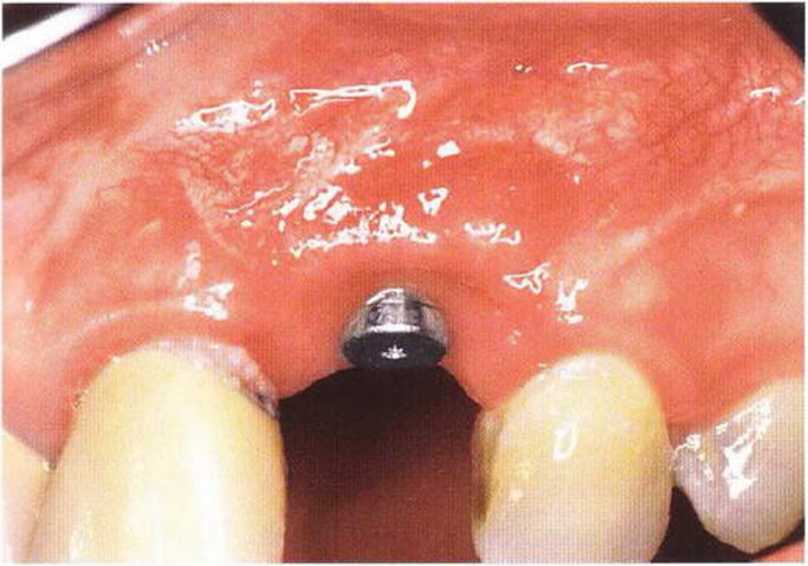

Рис. 4-32Ь. Неудовлетворительный эстетический результат после протезирования
Рис. 4-32а. Обнажение имплантата после направленной костной регенерации
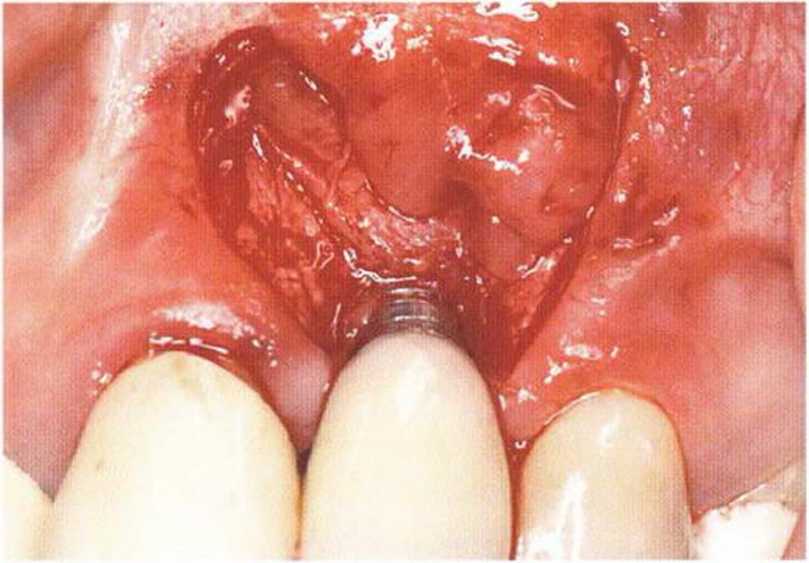

Рис. 4-32с. Корональное смещение лоскута
Рис. 4-32d. Пересадка соединительнотканного трансплантата для перекрывания обнаженной части имплантата


Рис. 4-32е. Фиксация лоскута в корональном положении.
Рис. 4-32f. Клиническая ситуация через 6 мес после операции.
Cohen и Ross (1968), а также Nelson (1987) и Harris (1992) модифицировали данный метод и предложили так называемый двойной сосочковый лоскут.-- В этом случае рецессию устраняют с помощью смещения не одного, а двух лоскутов, сформированных по сторонам от дефекта мягких тканей. Два лоскута фиксируются между собой швами в проекции середины рецессии. На других участках лоскут иммобилизуют с помощью матрацных швов (6-0). Следует помнить о важности точного позиционирования лоскутов и обеспечения их стабильности в процессе заживления во избежание рецидива рецессии. Преимущество двойного сосочкового лоскута заключается в незначительном натяжении благодаря относительно небольшому латеральному смещению каждого лоскута по отдельности, что в теории имеет лучший прогноз.
Как и в случае с предыдущим методом, сегодня отсутствуют научные данные, позволяющие судить об успехе латерального смещения лоскутов при устранении рецессий в области имплантатов. В области зубов при латеральном смещении лоскута удается устранить 35-82 % рецессий, а в сочетании с пересадкой соединительнотканного трансплантата - 70-98 %. Таким образом, по сравнению с корональным смещением лоскута с пересадкой соединительнотканного трансплантата или без нее латерально смещенный лоскут характеризуется худшим прогнозом.-.
4.6.3 Устранение рецессий в области имплантатов с помощью конвертного лоскута.
Регенеративное вмешательство с последующей имплантацией, как правило, предполагает выполнение трех хирургических вмешательств, что может привести к образованию заметных рубцов.
Попытка устранить рецессию десны в области имплантатов повышает риск рубцовых изменений, что ухудшает кровоснабжение принимающего ложа и увеличивает вероятность полного или частичного некроза трансплантата. Во избежание указанных последствий рекомендуется применять методики, не требующие проведения послабляющих разрезов. Ретцке (Ratzke, 19851 предложил конвертный метод подготовки принимающего ложа посредством отслаивания расщепленного лоскута через внутрибороздковый разрез в области рецессии.Соединительнотканный трансплантат помещают в подготовленное ложе, как письмо в почтовый конверт, в соответствии с чем метод и получил свое название. Затем трансплантат фиксируют несколькими швами, и его часть остается открытой в области рецессии. Питание трансплантата осуществляется со стороны надкостницы и внутренней части слизистого лоскута. Для достижения максимального результата лоскут должен перекрывать 80-90 % поверхности трансплантата.- При отсутствии достаточного доступа для введения трансплантата в принимающее ложе через десневую борозду допускается отслаивание лоскута в области сосочков. Ушивание раны рекомендуется проводить с помощью тонкого шовного материала (6-0). Создание конвертного ложа не вызывает значительного нарушения кровоснабжения, однако натяжение тканей в результате отсутствия послабляющих разрезов повышает риск расхождения краев раны. При множесвенных смежных рецессиях конвертное ложе формируют у всех вовлеченных зубов и (или) имплантатов. Дополнительное преимущество данного метода заключается в перекрывании лоскутом большей части трансплантата, что улучшает прогноз вмешательства.
После иссечения эпителия по краям рецессии проводят внутрибороздковый разрез и отслаивают слизистый лоскут, формируя принимающее ложе. Минимальная протяженность разреза должна составлять 3-5 мм. Для создания достаточного пространства для трансплантата и необходимой мобилизации лоскута последний нужно отслаивать апикальнее СДС. Чем большая поверхность трансплантата перекрыта слизистым лоскутом, тем выше вероятность приживления первого. Наложение мезиального или дистального шва облегчает введение трансплантата в принимающее ложе. Кроме того, эти швы обеспечивают дополнительную латеральную фиксацию. При устранении множественных рецессий трансплантат надежно фиксируют непрерывным перекрестным швом, продолжающимся от сосочка к сосочку.
Как и в предыдущих случаях, об эффективности устранения рецессий в области имплантатов можно судить только по результатам применения описанной методики в области зубов. По данным исследований, конвертный метод позволяет устранить 53-95 % рецессий. По сравнению с латеральным и корональным смещением лоскута конвертный метод ассоциируется с меньшим риском образования рубцов, но уступает им с точки зрения эффективности устранения рецессий. Показания к применению методики Ретцке ограничены шириной и глубиной рецессии.
4.6.4 Устранение рецессий в области имплантатов с помощью нёбного лоскута.
В области имплантатов уровень интерпроксимального и вестибулярного костного края, как правило, мало отличается. Обычно атрофия кости и десны в интерпроксимальной области соответствует рецессии III класса по Миллеру, а значит, традиционные методы устранения рецессий не позволяют прогнозируемо добиваться оптимального результата.-’ Однако преимущество имплантатов заключается в возможности снятия ортопедической конструкции и повторного перекрывания имплантатов мягкими тканями. В таком случае регенеративные вмешательства аналогичны операциям на участках адентии. Для лучшего результата вместо свободного соединительнотканного трансплантата возможно формирование нёбного лоскута на питающей ножке.
Вмешательство проводят по описанному выше методу. Сначала с вестибулярной стороны имплантата отслаивают слизистый лоскут. Затем с нёбной стороны имплантата проводят горизонтальный разрез для препарирования соединительнотканного трансплантата на питающей ножке, который пово.
рачивают над имплантатом и фиксируют с вестибулярной стороны. Для предупреждения смещения СДС часть трансплантата остается открытой. После заживления в течение 2-6 мес имплантат раскрывают с помощью небольшого разреза и повторно фиксируют протез.
Данные об эффективности этого метода основаны лишь на отдельных клинических наблюдениях, однако нёбный лоскут может быть эффективен для устранения рецессий III класса по Миллеру в области имплантатов.
4.6.5 Пересадка свободных десневых трансплантатов после протезирования.
Отсутствие КПД значительно ухудшает результат протезирования с опорой на имплантаты в эстетически значимой зоне. Применение свободных десневых трансплантатов в области передних зубов верхней челюсти нецелесообразно из-за значительного цветового несоответствия таких трансплантатов прилегающим мягким тканям. Использование свободных десневьх трансплантатов допускается для увеличения зоны КПД только на нижней челюсти или при изготовлении перекрывающих протезов (рис. 4-33a-4-33g). Данное вмешательство можно выполнять в ходе второго хирургического этапа имплантации, т.е. при раскрытии имплантатов (рис. 4-34а-4-34к). При принятии решения относительно увеличения зоны КПД нужно помнить, что в настоящее время нет строгих доказательств необходимости наличия КПД для выживаемости имплантатов.

Рис. 4-ЗЗа. Через 4 года после увеличения объема кости и имплантации отсутствует КПД. Отмечаются периимплантит, рецессия десны и кровоточивость при зондировании


Рис. 4-ЗЗс. Апикальное смещение и фиксация лоскута резорби-руемым швом (6-0)
Рис. 4-ЗЗЬ. Высокое прикрепление мышц в боковой проекции
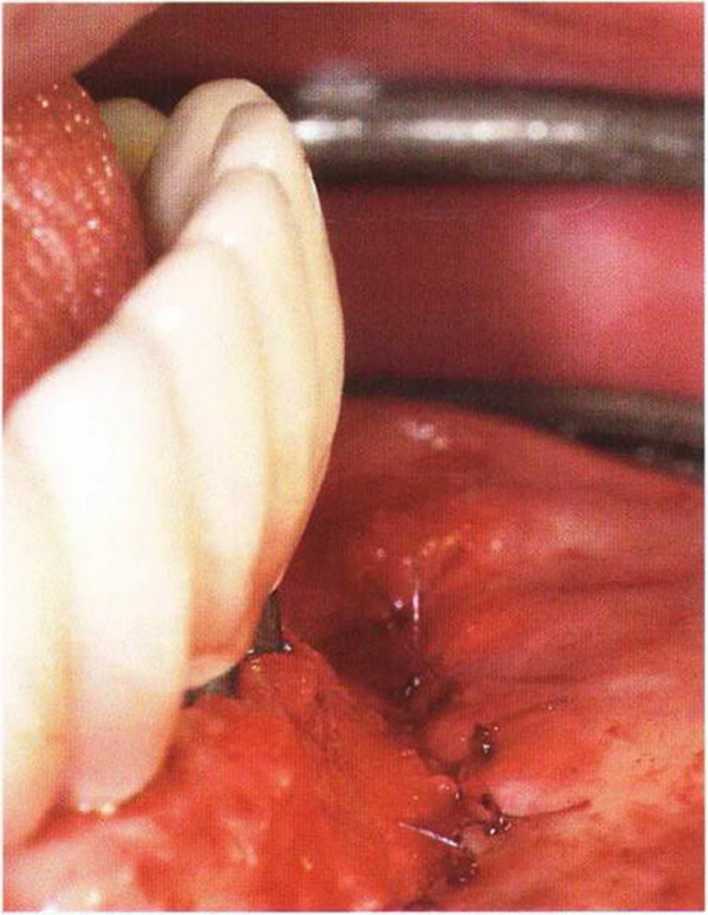
Рис. 4-33d. Апикально смещенный слизистый лоскут в боковой проекции

Рис. 4-ЗЗе. Получение свободного десневого трансплантата с левой стороны нёба

Рис. 4-ЗЗд. Через 2 года после операции клинически определяются достаточная ширина КПД и здоровое состояние тканей вокруг имплантатов
Рис. 4-33f. Фиксация трансплантата на обнаженной надкостнице

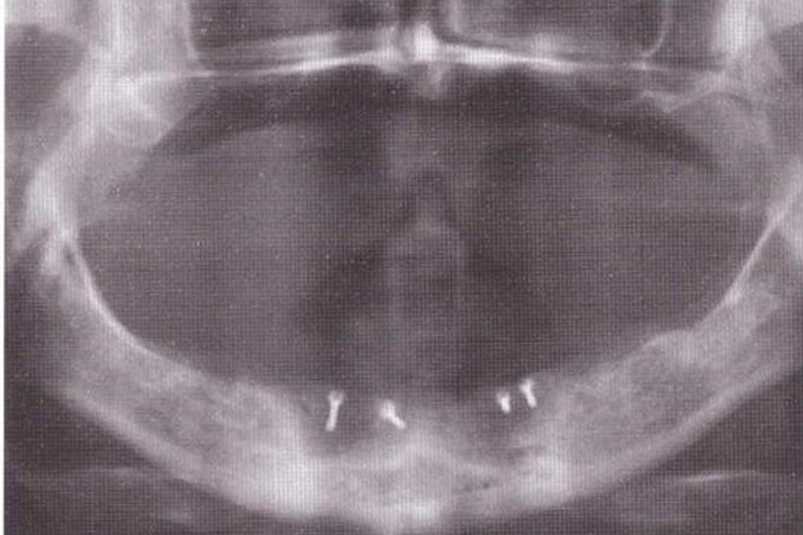
Рис. 4-34а. На ортопантомограмме отмечается обширный костный дефект в области передних зубов нижней челюсти.
Рис. 4-34Ь. Ортопантомограмма после регенеративного вмешательства с пересадкой костных блоков из подбородочной области

Рис. 4-34с. Балочная конструкция постоянного протеза через 4 года после установки четырех имплантатов (XiVE TG)

Рис. 4-34d. Отсутствие КПД в области имплантатов

Рис. 4-34f. Шаблон для получения свободного десневого трансплантата

Рис. 4-34д. Шаблон обведен на твердом нёбе
Рис. 4-34h. Трансплантат перфорирован в проекции имплантатов
Рис. 4-34i. Фиксация трансплантата с вестибулярной и язычной стороны

Рис. 4-34j. Клиническая картина через 1 мес после операции
Рис. 4-34к. Через 2 года после операции клинически отмечается стабильное состояние КПД (рис. 4*34d-4-34k: операция и документация выполнены д-ром Dirk Ruhwinkel; Мюнстер, Германия)