В предыдущих главах уже освещались некоторые вопросы, касающиеся сбора анамнеза, здесь будут более детально освещены те из них, которые наиболее значимы для хирургических этапов лечения.
Некоторых комментариев требуют и традиционные составление истории болезни, применение основных и дополнительных методов обследования, составление плана лечения и т.д.
ИНФОРМАЦИЯ, НЕОБХОДИМАЯ НА ХИРУРГИЧЕСКОМ ЭТАПЕ
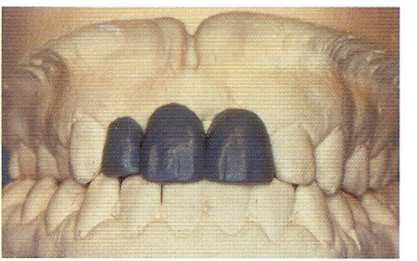
Рис. 5.1. На диагностической модели смоделированы из воска 12-й, 11-й и 21-й зубы. С точно такими же контурами зубы должны быть воспроизведены в полости рта.
Перед хирургическим этапом должны быть проведены детальный осмотр, все необходимые дополнительные методы обследования, постановка диагноза, составление плана лечения, согласование его с пациентом и другими специалистами, с которыми работает врач. Возможность установки имплантата, основываясь исключительно на умозрительных заключениях, должна быть исключена.
В день операции вся необходимая информация должна быть собрана и находиться в зоне досягаемости оперирующего врача. Должно быть представлено следующее.
• История болезни полностью, включая все манипуляции в полости рта, которые когда-либо проводились.
• Результаты дополнительных исследований. Практически во всех случаях при установке имплантатов врач будет ориентироваться на них. Это может быть как прицельный снимок, так и ортопантомограмма или КТ.
• Гипсовая модель пациента, на которой воском уже смоделированы зубы на месте дефекта (рис. 5.1). Для более сложных случаев необходим стерильный хирургический шаблон.
ИНФОРМИРОВАННОЕ СОГЛАСИЕ.
Перед началом любых манипуляций в полости рта очень важно получить от пациента письменное согласие. Для этого нужно подробно объяснить ему его проблему, возможные альтернативные варианты лечения, подходящие в его случае, их плюсы и минусы, а также ознакомить с составленным планом лечения. Также пациента нужно предупредить о возможности возникновения осложнений, таких как кровотечение, инфицирование или неудача интеграции. Информация в письменном виде лучше воспринимается пациентом и служит более веским аргументом в защиту врача. Письменное согласие особенно нужно в случаях, когда лечение будет проводиться иод наркозом или с применением седации. Грамотное составление документации в соответствии с законами нельзя недооценивать.
ОРГАНИЗАЦИЯ.
Этапы хирургического лечения в этой главе разделены на три составляющие:.
• предоперационная подготовка;.
• оперативное вмешательство;.
• послеоперационное ведение пациента.
Предоперационная подготовка.
Пациенты, которым необходима какая-либо хирургическая операция, должны быть физически и психологически способны перенести ее. В равной степени это относится и к процедуре имплантации, у которой могут быть как относительные, так и абсолютные противопоказания. Относительным противопоказанием, к примеру, являются хронические заболевания. Однако если проводить вмешательство со всеми возможными для данного случая предосторожностями, то можно надеяться на успех.
Сердечно-сосудистые расстройства.
Гипертония.
В таких случаях необходимо пред- и послеоперационное наблюдение за пациентом, так как повышенное артериальное давление (АД) повышает риск возникновения послеоперационного кровотечения. Следует заметить, что у пациентов, принимающих антигипертензивные препараты, при проведении операции под наркозом имеется склонность к повышению АД.
Заболевания коронарных артерий сердца.
Пациентам, перенесшим инфаркт миокарда менее чем 6 мес. назад, операция противопоказана.
При заболеваниях коронарных артерий сердца или стенокардии следует внимательно следить за количеством вводимого лидокаина с адреналином. При вмешательствах у пациентов со стенокардией необходимо иметь наготове нитроглицерин в таблетках или сублингвальном спрее.
Инфекционный эндокардит.
При любых хирургических вмешательствах в полости рта назначается курс антибиотиков, но особенно это важно для пациентов, у которых присутствуют:.
• повреждение клапанов сердца или их протезы;.
• дефект перегородки или незаращение артериального (боталлова) протока;.
• бактериальный эндокардит в анамнезе.
Никаких длительных исследований о высоком риске установки имплантатов у пациентов с вышеуказанными состояниями не проводилось, однако должна быть очень веская причина, заставившая сделать выбор в пользу установки имплантата такому пациенту, а не применения како-го-либо альтернативного метода. Поэтому пациент должен быть проинформирован обо всех возможных альтернативах и потенциальной опасности возникновения инфекционного эндокардита при установке имплантата.
Пациенты, принимающие антикоагулянты.
Антикоагулянтная терапия может привести к длительным пре- и послеоперационным кровотечениям и даже образованию гематом. Пациентам, принимающим гепарин или варфарин из-за тромбозов или предшествующих операций на сердце, в период непосредственно перед вмешательством необходимо снизить терапевтическую дозу лекарства до 2,0—4,0. Если доза меньше, чем 2,5, проведение вмешательства считается безопасным.
Психологические расстройства.
Такие пациенты нуждаются в приеме своих препаратов; однако это может идти вразрез с требованиями к проведению анестезии во время операции. Проблемы с выбором препаратов, а также сложности с общением могут возникнуть с пациентами, страдающими наркотической зависимостью и занимающимися самолечением. При желании добиться оптимального результата лечения необходимо сотрудничество пациента и врача как во время операции, так и на послеоперационном этапе. И хотя психологические расстройства сами по себе не являются абсолютным противопоказанием к операции, многие врачи, бравшиеся лечить пациентов с такого рода проблемами, часто впоследствии жалели об этом.
Курение.
Хорошо известно, что у курящих пациентов заживление идет хуже и риск развития послеоперационных осложнений выше, а возможность неудачи при установке имплантатов на 10% выше, чем у некурящих. У пациентов, которые курят много лет подряд, отмечено бедное кровоснабжение как мягких тканей, так и кости, что существенно повышает риск инфицирования. Перед всеми работниками здравоохранения стоит задача помочь пациентам отказаться от этой привычки, или хотя бы снизить количество выкуриваемых в день сигарет. Необходимо мотивировать пациента отказаться от курения как минимум за месяц до операции и в течение первых 2 недель после.
Сахарный диабет.
В таких случаях риск возникновения осложнений выше и процесс заживления идет значительно хуже. И хотя диабет не является абсолютным противопоказанием к установке имплантатов, следует избегать проведения операций у пациентов с некомпенсированной или слабо компенсированной формой.
Предоперационная диета.
Так как в большинстве случаев установка имплантатов проводится под местной анестезией, пациенту следует что-то съесть перед операцией. В крайнем случае можно дать пациенту выпить раствор глюкозы непосредственно перед операцией.
Не лишним также будет полоскание полости рта и обработка кожи вокруг губ 0,2% раствором хлоргексидина.
Прием антибиотиков.
Для снижения риска возникновения послеоперационных осложнений, таких как инфицирование, желателен прием антибиотиков, например амоксициллина, после операции.
Анатомические особенности.
Для проведения операции необходимо подробное знание анатомии челюст-но-лицевой области.
Верхняя челюсть.
При планировании операции хирургу важно иметь представление об анатомии той области, куда он собирается устанавливать имплантат. Это представление обычно складывается при изучении соответствующих снимков и диагностических моделей, оно позволяет хирургу подобрать имплантат необходимого диаметра и длины, правильно определить его ориентацию при установке. После откидывания лоскута при установке имплантата в дистальном отделе челюсти его стараются зафиксировать в кортикальной пластинке дна верхнечелюстной пазухи, а в переднем отделе — в дне полости носа. Такое положение обеспечивает хорошую первичную стабильность, однако это не значит, что имплантат должен быть введен в пазуху или носовую полость, это значит лишь то, что он должен быть зафиксирован в кортикальной пластинке дна или стенок этих структур. Тщательное и аккуратное отслаивание лоскута во фронтальном отделе челюсти, а также изучение рентгеновского снимка позволят точно определить расположение носонёбного канала и срединного шва нёба; при установке имплантата очень важно не повредить эти структуры (см. рис. 5.2).
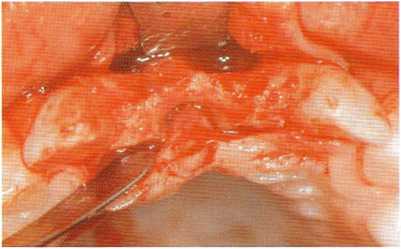
Рис. 5.2. Благодаря проведению разреза по альвеолярному гребню хорошо виден резцовый канал.
Нижняя челюсть.
Особый интерес в этой области представляют нижнечелюстной канал с сосудистонервным пучком и лицевая вена, при установке имплантата очень важно не травмировать эти структуры (рис. 5.3). Из-за вогнутого рельефа язычной поверхности нижней челюсти велик риск перфорации при работе сверлами. Травма любой из этих структур может привести к кровотечению, отеку и, в отдельных случаях, может представлять опасность для жизни.
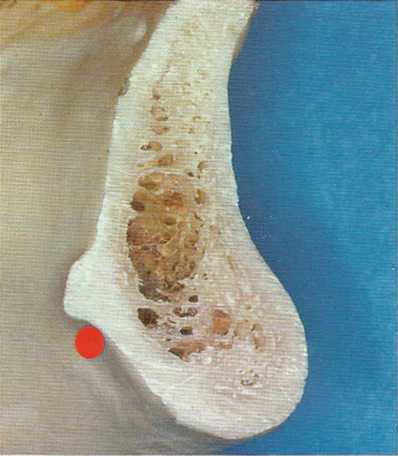
Рис. 5.3. Разрез через нижнюю челюсть наглядно иллюстрирует расположение подподбородоч-ной артерии.
Аккуратное отслаивание лоскута в подъязычной области и отказ от работы режущими инструментами вокруг нервов сведут к минимальному риск травмы.
Резцовая ветвь нижнего альвеолярного нерва может подходить к резцам прямо из ментального отверстия, в таком случае нужно предупредить пациента, что слишком длинный имплантат может травмировать эту ветвь, что приведет к нарушениям чувствительности в области фронтальных зубов. В дистальном отделе челюсти очень важно определить положение челюстно-подъязычной линии, для этого нужно пропальпировать язычную поверхность, при тщательной пальпации ниже этой линии также можно определить некоторое углубление. Эта область очень хорошо кровоснабжается, поэтому травма может привести к сильному кровотечению.
Нижнечелюстной канал.
Крайне важно для хирурга иметь четкое представление о расположении нижнего альвеолярного нерва, чаще всего в этом вопросе опираются на данные рентгенографии в разных проекциях и КТ.
Для исключения возможной травмы необходимо прекратить препарирование как минимум за 2 мм до нерва.
Некоторые авторы полагают, что для определения расположения этого нерва врачу следует проводить инфильтрацион-ную анестезию с вестибулярной и оральной сторон. Далее пелотным сверлом медленно внедряться вниз и медиально по направлению к нерву до появления чувствительности у пациента. Таким образом, определяется необходимая длина имплантата. Другие авторы категорически не поддерживают этот метод и настоятельно рекомендуют внимательное изучение снимков и определение верхней границы прохождения нерва до проведения каких-либо хирургических манипуляций (рис. 5.4).
Неправильное определение расположения нерва и последующая его травма может привести к исчезновению чувствительности или возникновению парестезии по ходу ветвей нижнечелюстного нерва. Так как это серьезное повреждение, в слу-
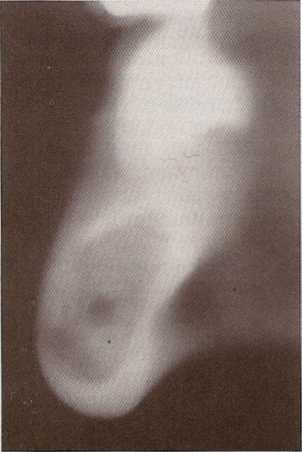
Рис. 5.4. Нижняя челюсть в разрезе на компьютерной томограмме, хорошо видно расположение нижнечелюстного канала и его взаимоотношение с кортикальной пластинкой.
чае обращения пациента в суд врачу будет сложно оправдаться.
Зубы.
Следует обратить внимание на длину, расположение и наклон тех зубов, которые находятся рядом с предполагаемым местом для ложа имплантата. Для этого нужно сделать прицельный снимок в области предполагаемого места имплантата, это позволит врачу сразу определить подходящее расположение имплантата и угол наклона. Отказ от снимка в данном случае может привести к тому, что имплантат будет установлен слишком близко к соседнему зубу и может повредить корень или периапикальные ткани, вплоть до потери витальности этого зуба.
Костная ткань.
Как уже упоминалось в предыдущих главах, количество и качество кости — это ключевой момент в достижении успеха имплантации, важно, что этот параметр оценивается как до операции, так и непосредственно в процессе установки имплантата. Непосредственно во время препарирования хирург может получить наиболее полное представление о структуре кости. Например, работая во фронтальном отделе нижней челюсти, может обнаружиться кость первого типа с небольшим количеством губчатого вещества, в таком случае хирург прямо по ходу работы может подкорректировать методику препарирования следующим образом:.
• избегать перегрева костной ткани;.
• использовать сверло несколько большего диаметра, чем имплантат, или нанести нарезку на стенки подготовленного ложа.
В областях, где кость недостаточно плотная, например в дистальных отделах верхней челюсти, хирургу лучше использовать сверло меньшего диаметра, чем имплантат, и отказаться от нарезки, рассчитывая на то, что имплантат сам будет обеспечивать первичную стабильность за счет давления на стенки ложа. Вообще, установка имплантатов проходит успешнее при наличии достаточного количества кости с хорошей рентгенологической плотностью.
В каких случаях имплантат устанавливается сразу после удаления зуба?.
Давно идут дискуссии на тему возможности установки имплантата в лунку сразу после удаления зуба, разработано множество подходов к решению этой проблемы. Нужно помнить, что важным моментом в имплантации является создание первичной стабильности, которая достигается плотным контактом между имплантатом и костной тканью. Поэтому необходимо, чтобы костная ткань присутствовала в достаточном количестве.
Может быть три варианта, руководствуясь одним из которых, принимается решение о времени установки имплантата:.
• откладывание установки имплантата для лучшего заживления кости;.
• откладывание установки имплантата для лучшего заживления мягких тканей;.
• установка имплантата сразу после удаления зуба.
Откладывание установки имплантата для лучшего заживления кости.
Сейчас придерживаются такого мнения, что между удалением зуба и установкой имплантата должно пройти 3-4 мес. Теоретически, за это время должна произойти полная регенерация кости, что благоприятно скажется на ее количестве.
Откладывание установки имплантата для лучшего заживления мягких тканей.
Некоторые авторы считают, что необязательно ждать до полной костной регенерации, а вполне достаточно дождаться заживления только мягких тканей. Для этого достаточно 1 мес. после удаления. Однако у столь ранней установки имплантата есть два существенных недостатка: во-первых, сложности формирования лоскута, так как мягкие ткани еще очень тонкие и рыхлые, а во-вторых, сложно добиться хорошей первичной стабильности из-за недостатка костной ткани.
Установка имплантата сразу после удаления.
Такая методика стала популярной в последние несколько лет, однако для безопасной установки имплантата сразу после удаления необходимо убедиться в отсутствии инфекции в периапикальной области. Достаточное количество кости (около 5 мм) в апикальной области лунки обеспечивает хорошую первичную стабильность и обезопасит нижнечелюстной канал от повреждения. Здесь важно принять во внимание длину имплантата, так как для обеспечения лучшей первичной стабильности может потребоваться конструкция длиннее, чем предполагалось. Немедленная установка имплантата более всего подходит для замещения однокорневых зубов, нежели многокорневых, так как в последнем случае сложно добиться адекватного контакта имплантат—кость.
Одно- и двухэтапная установка имплантата.
Существуют два направления в методике установки имплантатов: когда имплантат устанавливается и закрывается слизистой оболочкой до окончания интеграции, потом раскрывается и устанавливается суперструктура (двухэтапная установка) и когда все манипуляции проводят в одно посещение (одноэтапная установка). Большинство производителей выпускают оборудование для проведения обеих методик.
В то время как двухэтапная методика зарекомендовала себя очень хорошо и уровень успешно проведенных операций высок, хорошие результаты при применении одноэтапной методики менее многочисленны, хотя и предполагают, что при тщательном соблюдении всех условий операции можно достичь удовлетворительного результата, но он будет не так хорош, как при двухэтапном методе. Это направление сейчас быстро развивается, однако делая выбор в пользу более осторожного подхода и до тех пор, пока нет однозначных преимуществ одноэтапной методики, все же следует применять двухэтапную методику.
В случае установки имплантата сразу после удаления зуба предпочтительнее выбрать одноэтапный метод, так как сложно сформировать лоскут, достаточный для закрытия имплантата.
Хирургический шаблон.
Сотрудничество с ортопедами дает возможность изготовить хирургический шаблон. Он показывает хирургу положение будущего протеза, что помогает скорректировать положение имплантата. Обычно шаблон изготавливается из самотвердею-щей пластмассы, она наносится либо на смоделированные воском на модели зубы, либо на имеющийся протез, его функция — это определение оптимального расположения имплантатов. В одних случаях это достигается жестким ограничением места под имплантат, в других - шаблон просто ограничивает протетическое пространство, на которое ориентируется хирург. В последнее время широкое распространение получило компьютерное моделирование, это дало возможность моделировать суперструктуру с помощью 3 D-технологий, таким же образом можно смоделировать и шаблон. Есть разные методики изготовления шаблона, но все они подчинены ряду принципов:.
• шаблон должен быть жестким;.
• возможность стерилизации;.
• форма и положение зубов должны четко определяться;.
• устойчивость в полости рта.
Конструкция хирургического шаблона.
Шаблоны помогают определить оптимальное положение имплантатов (рис. 5.5). Они могут быть разной протяженности в зависимости от дефекта; с помощью одних можно четко определить положение, другие определяют контуры будущего протеза, предоставляя несколько вариантов положения имплантата на выбор хирурга. К дизайну шаблона есть хирургические и реставрационные требования, для успеха лечения нужно соблюдать и те, и другие.
Для начала нужно определить, будет протез зафиксирован на винтах или на цементе. Если это винтовая фиксация, особенно во фронтальном отделе, необходимо сделать специальные отверстия для винтов на оральной стороне протеза. При использовании фиксации на цемент продольная ось имплантата может проходить через режущий край или даже через губную поверхность без какого-либо ущерба для внешнего вида.
Шаблон, жестко ограничивающий направление движения сверла.
Шаблон такого дизайна имеет отверстия на окклюзионной поверхности имитируемых зубов, которые определяют положение имплантата, задавая направление сверлу в костной ткани. Также они контролируют глубину введения сверла, а следовательно, глубину завинчивания имплантата. Недостатком такого типа шаблона является невозможность отклонения от заранее заданного направления сверла, если во время хирургического этапа возникает такая необходимость, связанная с анатомическими особенностями, не выявленная при предварительном осмотре и рентгенографии. Например, очень трудно пройти сверлом более нёбно, но все же с захватом окклюзионной поверхности шаблона. Возможность использования таких шаблонов зависит от конструкции будущего протеза. У пациентов с полной адентией больше свобода манипуляций, нежели у пациентов с сохранными естественными зубами. В тех случаях, когда сохраняются естественные зубы, шаблон можно более точно поместить между соседними зубами. К сожатению, во время использования шаблона у полностью беззубых пациентов, не важно на верхней или на нижней челюсти, бывает чрезвычайно сложно убрать откинутый лоскут с операционного поля, если шаблон имеет значительные размеры. Также бывает достаточно сложно стабилизировать шаблон на операционном поле. В связи с этим для полностью беззубых пациентов лучше выбирать шаблон с менее ограничивающим дизайном.
Шаблон, позволяющий хирургу самому выбирать направление движения сверла.
Это очень популярный вариант шаблона, он представляет собой зубную дугу, у которой сохранена только вестибулярная поверхность, а нёбная срезана. Таким образом, создастся возможность для формирования костного ложа и изменения
Рис. 5.5. Хирургический шаблон, имитирующий вестибулярную поверхность и режущий край трех верхних отсутствующих резцов.
Блок 5.1. Что необходимо для операции
• Диагностические модели. • Восстановленные воском на модели отсутствующие зубы. • Хирургический шаблон. • Рентгеновские снимки в соответствующей проекции. • Стерильное операционное поле. • Установка для препарирования с контролируемой скоростью и регулируемым торком |
направления свсрла во время операции так, чтобы продольная ось имплантата не проходила через вестибулярную поверхность протеза. Тот же результат можно получить при использовании углового абатмента, но его применение не всегда возможно и может создать сложности при создании протеза.
Некоторые авторы предлагают использование ригидного шаблона с контурами неба, но, к сожалению, это приводит к сложностям при установке имплантата более нсбно в случае полного отсутствия зубов па челюсти.
ОПЕРАЦИЯ УСТАНОВКИ Условия операции.
Операция имплантации должна выполняться в стерильных условиях и может проводиться в обычной стоматологической клинике, если случай несложный.
Необходимо адекватное освещение операционного поля, при работе на верхней челюсти и в затемненных областях используют дополнительное освещения во время работы на верхней челюсти в затемненных областях. Установка должна быть оснащена мощным хирургическим отсосом; нега-тоскоп должен располагаться так, чтобы хирург мог посмотреть снимок не отходя от пациента.
Препараты для местной анестезии.
«Золотым» стандартом для имплантологии является 2% лигнокаин с адреналином (1:80 ООО). Максимальная доза для здорового пациента составляет 4,4 мг/кг массы тела. Если пациент страдает ишемической болезнью сердца предпочтительно использовать прилокаин-фенилпрессин. Максимальная доза этого препарата не должна превышать.
5 карпул. Бупивакаин, местный анестетик длительного действия, может быть использован в концентрации 0,5% с адреналином (эпинефрином) 1:200 ООО для обеспечения длительного обезболивания в течение 6-8 ч. Это позволяет уменьшить неприятные ощущения после операции. Максимальная доза — 1,3 мг/кг массы тела.
Местное обезболивание с седацией.
Седацию можно проводить перорально или внутривенно. Для очень беспокойных пациентов эффективен прием внутрь темазепама в таблетках по 10—20 мг или в виде эликсира 10 мг/5 мл непосредственно перед операцией. Эго уменьшает тревожность; однако для длительного вмешательства иногда нужно добавить внутривенную седацию. Применение подобной схемы требует присутствия анестезиолога, контролирующего состояние сердечно-сосудистой и дыхательной систем пациента, и специально подготовленной медицинской сестры. Важно знать, что после операции все пациенты нуждаются в сопровождающих, которые помогут им добраться домой.
Хирургическая команда.
Команда, в идеале, должна состоять из 4 человек: хирурга и его ассистента, второго ассистента и, при необходимости, анестезиолога. Требования асептики должны строго соблюдаться как хирургом, так и его ассистентом в течение всего времени проведения операции. Им необходимо оставаться в стерильном состоянии, тогда как второй ассистент, который не проводил хирургическое мытье рук, выполняет вспомогательную работу, необходимую во время операции.
Подготовка пациента.
Окончательное решение о применении се-дации следует принимать с учетом инди-.
Блок 5.2. Причины неудачи интеграции
• Плохое операционное поле. • Неопытный хирург. • Неудача при создании первичной стабильности. • Ранняя нагрузка. • Инфекция. • Курение |
визуальных пожеланий пациента и предполагаемой продолжительности операции.
Подготовка пациента непосредственно перед операцией.
• Убедиться, что пациент полностью понимает суть хирургического лечения.
• Убедиться в наличии информированного согласия, подписанного пациентом.
• Обсудить особенности послеоперационного ухода с пациентом или его сопровождающими. Эго особенно важно, когда планируется проведение ссдации.
• Попросить пациента прополоскать рот 0,2% раствором хлоргексидина и протереть область вокруг рта. Это поможет снизить бактериальное загрязнение.
• Провести местное обезболивание и, при необходимости, седацию.
• Переместить пациента в операционную.
• Закрыть пациенту голову и надеть очки.
• Положить стерильную салфетку вместе с полноразмерным защитным фартуком или фартуком, защищающим верхнюю часть тела.
• Хирургу вымыть руки и переодеться.
• Убедиться в наличии хорошего освещения операционного поля.
Инструментальное оснащение.
Как и при всех хирургических операциях, хирург должен иметь весь необходимый набор хирургических инструментов для каждого этапа, включая набор имплантатов.
В большинстве случаев выбор инструментов осуществляется в соответствии с пожеланиями и опытом хирурга и ассистента.
Принципы проведения разреза.
Расположение, форму и длину разреза необходимо планировать с учетом создания оптимального доступа и наименьшего повреждения тканей. Это позволит обеспечить хорошее заживление раны, снизит риск повреждения нервных волокон, даст возможность хорошего обзора дефектов, впадин и отверстий в костной ткани.
Откидывание лоскута обычно проводится периотомом или триммером Mitchell, позволяющим предотвратить разрыв лоскута.
Требования к разрезу:.
• обеспечивать хороший доступ и обзор операционного поля;.
• не должен мешать наложению хирургического шаблона;.
• давать возможность идентифицировать важные анатомические образования, такие как ментальное отверстие, резцовый канал; а также контуры смежных зубов, зоны западения или выпуклости костной поверхности;.
• он должен иметь чистые края, обеспечивающие хорошее закрытие раны и заживление первичным натяжением;.
• позволить сформировать хорошо вас-куляризированный слизисто-надкос-тничный лоскут;.
• минимизировать степень рубцевания и таким образом предотвратить уменьшение глубины преддверия.
Верхняя челюсть Разрез по гребню.
Может быть с послабляющим разрезом и без него. Требования к послабляющему разрезу:.
• должен обеспечивать хирургу необходимый обзор. Это особенно важно при наличии впадин на щечной поверхности гребня (см. рис. 5.6);.
• обеспечивать хороший доступ для наложения шаблона;.
• уменьшать вероятность образования рубца;
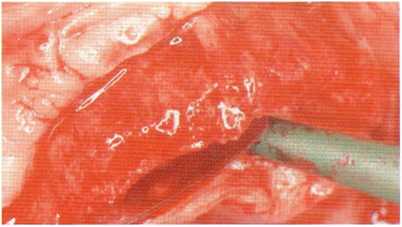
Рис. 5.6. После проведения разреза по альвеолярному гребню верхней челюсти откидывания лоскута видны средняя часть края гребня и щечная вогнутость.
Рис. 5.7. Модифицированный лоскут откинут с сохранением межзубных сосочков соседних зубов.
Рис. 5.8. Рубец после проведения вестибулярного разреза; ранее такой вариант лоскута рекомендовался для проведения имплантации.
• снижать возможность уменьшения глубины преддверия в результате образования рубца.
Вестибулярный разрез.
Этот разрез ранее был стандартным при проведении двухэтапной имплантации, так как обеспечивал защиту и полное закрытие имплантата на время интеграции. К тому же он способствовал хорошей васкуляризапии.
Первоначально считалось, что разрез должен проходить в отдалении от зоны имплантации. Преимуществом такого подхода было отсутствие контаминации имплантата микроорганизмами полости рта и дистанцированность линии разреза от имплантата. Однако в настоящее время известно, что существенной разницы в исходе имплантации при проведении разреза через гребень и через преддверие нет (рис. 5.7).
Ранее горизонтальное наложение швов было методом выбора при фиксации лоскута, однако недостатком этой техники являлось уменьшение глубины преддверия и образование рубцов (рис. 5.8). Мелкое преддверие будет затруднять наложение протеза после имплантации, если не сошлифовать значительный объем пластмассы с вестибулярной стороны искусственной альвеолярной части протеза. Недостаточное их уменьшение приводит к расхождению краев раны.
Нижняя челюсть Разрез по гребню.
Дает те же преимущества, что и при применении на верхней челюсти. Для рассечения тканей при обнаружении ментального отверстия и колена подбородочного нерва лучше применять тупой инструмент. Отделение тканей тупым инструментом покажет, в каком направлении нижний альвеолярный нерв подходит к ментальному отверстию: дистально или мезиаль-но - и поможет подтвердить то, что уже было выявлено на рентгенограмме.
При откидывании слизисто-надкостничного лоскута в области ментального отверстия лучше воздержаться от использования металлического инструмента; откидывание следует выполнить с помощью влажной марлевой салфетки.
Формирование ложа под имплантат.
Общие принципы.
Целью этого этапа является максимально возможное приведение костной ткани в соответствие с поверхностью имплантата, обеспечение первичной стабильности, предотвращение микродвижений имплантата и снижение риска неудачи интеграции.
Перегрев, вызывающий гибель остео-цитов, нужно уменьшать, используя острые инструменты, технику прерывистого препарирования сверлами, обильную ирригацию физиологическим раствором. Техника применения сверл чрезвычайно важна, особенно при работе в области очень плотной костной ткани, например области шва нижней челюсти.
Оборудование для препарирования.
Большинство систем для имплантации представляет установки с различной скоростью, торком, однако они не имеют специфических отличий в устройстве.
Остеотомия обычно проводится при скорости 2000 об./мин для исключения перегрева. Последующее препарирование ложа и введение имплантата или нарезка костного ложа проводится при скорости 25 об./мин, с ограничением торка до 40 Н/см, в зависимости от плотности кости.
Базовый инструментарий:.
• хирургические салфетки;.
• хирургические шланги стоматологической установки;.
• стоматологический зонд;.
• стоматологическое зеркало;.
• скальпель;.
• иглодержатели и шовный материал;.
• различные ретракторы;.
• марля.
Подача охлаждающего физиологического раствора может осуществляться как путем внутренней подачи, так и внешней; возможны также оба варианта вместе.
Последовательность использования сверл.
После откидывания лоскута установлен хирургический шаблон (рис. 5.9). Стерильным хирургическим карандашом нужно отметить месторасположение имплантатов в костной ткани (рис. 5.10).
Рис. 5.9. После откидывания лоскута устанавливается хирургический шаблон.
Рис. 5.10. Стерильный карандаш можно использовать для разметки положения предполагаемого имплантата и его направления. Горизонтальная черта указывает на расположение верхней границы ментального отверстия.
Затем формируется первичное ложе с применением маленького шаровидного бора (см. рис. 5.11,5.12).
Ирригация: наружная и внутренняя.
Цели ирригации:.
• предотвратить перегрев рабочей части сверла, а следовательно, перегрев костной ткани;.
♦ постоянно смывать костную стружку и очищать рабочую часть сверл.
Производители выпускают множество систем сверл с наружной или внутренней подачей охлаждения (или двух видов одновременно). Обе системы при правильном использовании обеспечивают хорошее охлаждение операционного поля.
В большинство систем имплантатов входит ассортимент сверл, позволяющих.
проводить постепенное увеличение костного ложа, обеспечивающих правильную ориентацию имплантата и предотвращающих как перегревание, так и чрезмерное препарирование костного ложа (рис. 5.13, 5.14). Сверла различаются по длине, диаметру в соответствии с размерами имплантата. Диаметр последнего используемого сверла, как правило, немного меньше, чем диаметр самого имплантата. Это обеспечивает хорошую первичную стабильность при установке. В очень плотной кости предварительно можно сделать нарезку для обеспечения легкого введения имплантата. Форсированное введение имплантата в слишком узкое ложе может вызвать перегрев, неполное погружение имплантата и перелом кости.
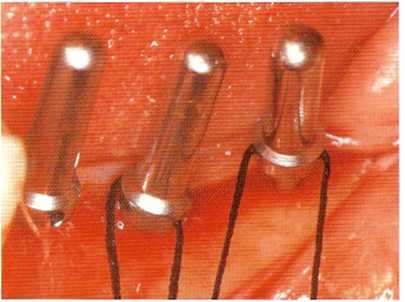
Рис. 5.13. После использования сверла диаметром 2 мм устанавливаются индикаторы направления с флоссами или шовным материалом для того, чтобы указать врачу дальнейшее направление в формировании ложа.
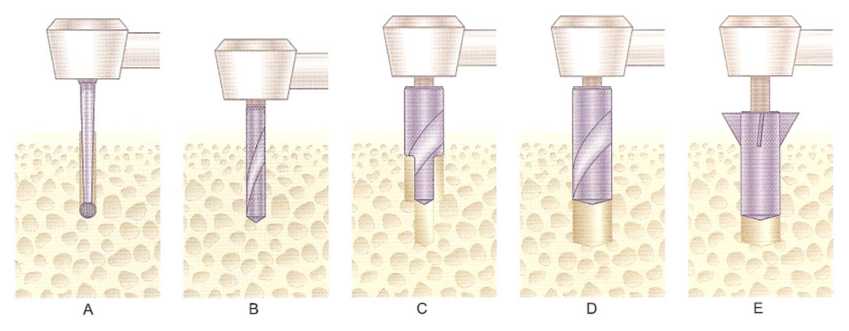
Рис. 5.11. Последовательность использования сверел при скорости 2000 об./мин. А - использование шаровидного бора для формирования отверстия. В - сверло 2 мм в диаметре используется для формирования ложа на всю глубину. С - пелотное сверло расширяет ложе с 2 мм до 3 мм. D - сверло диаметром 3 мм используется для прохождения ложа на всю глубину. Е - зенковочное сверло, работает на скорости 2000 об./мин.

Рис. 5.12. А - имплантат вкручивается при скорости 25 об./мин. В - винт-заглушка установлен на свое место.
і
Для улучшения первичной стабильности, когда это возможно, следует располагать имплантат между кортикальными пластинками. Обычно это достигается в апикальной и коронковой областях, однако возможно использование щечных и язычных пластин. В случаях, когда работа проводится над нижним альвеолярным
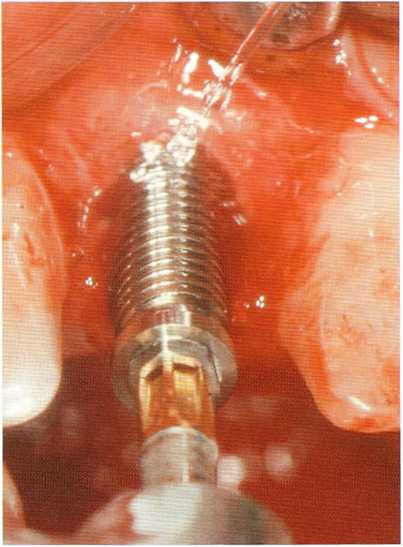
Рис. 5.14. Имплантат устанавливается на место с использованием соответствующего наружного водяного охлаждения.
Блок 5.3. Хирургический этап
• Откидывание слизисто-надкостничного лоскута. • Наложение хирургического шаблона. • Формирование ложа под имплантат. • Установка имплантата. • Установка винта-заглушки или формирователя десны. • Зашивание раны. • Изготовление и наложение временного протеза |
Блок 5.4. Для уменьшения термического повреждения кости должны быть обеспечены:
• Прерывистая работа сверлом. • Обильная ирригация. • Новые, острые сверла. • Контролируемая скорость препарирования |
нервом, использование нижней области нижней челюсти представляется весьма рискованным.
На верхней челюсти можно применять принцип бикортикальной стабильности, используя дно пазухи и полости носа. Заметьте, что только апикальная часть имплантата может фиксироваться к кортикальной пластинке.
Выбор абатмента.
Хотя выбор абатмента сразу во время установки имплантата имеет свои преимущества, лучше все-таки проводить его после второго хирургического этапа или в лаборатории на модели, на которой отображено расположение головки имплантата, или прямо у кресла.
Снятие оттиска с имплантата на хирургическом этапе.
Снятие оттиска сразу после установки при двухэтапной технике позволяет на втором этапе сразу надеть временную коронку.
Иногда это проводится при изготовлении частичных и полных несъемных протезов.
Преимущество такого метода в более быстром изготовлении временной конструкции и создании лучшего контура мягких тканей. Принципиальный недостаток — это необходимость выполнения лабораторного этапа до появления ясности, будет ли имплантат успешно интегрирован или нет.
Процедура заключается в отображении взаиморасположения тела имплантата и прилежащей части зубной дуги. Это уже выполнялось при установке имплантата перед тем, как закрутить винт-заглушку. Слепочный трансфер устанавливается на головку имплантата, а затем соединяется с хирургическим шаблоном с помощью самотвердеющей пластмассы или акриловой пластмассы светового отверждения. Цвет зубов тоже следует отметить перед началом лечения. В лаборатории на основании данных оттиска создаются углубления на рабочей модели. Затем аналог имплантата устанавливается на слепочный трансфер, шаблон накладывается на модель, таким образом аналог имплантата оказывается на месте сформированного углубления на модели, где и фиксируется гипсом. Эта модель может быть помещена в артикулятор; используя данные клинического обследования, временная коронка ко второму хирургическому этапу будет уже готова. Ее можно установить непосредственно на имплантат или абатмент, который необходимо будет выбрать во время установки имплантата. Если результат будет неприемлемым, коронку придется переделать.
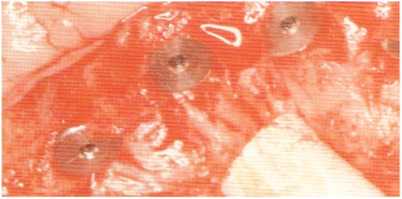
Рис. 5.17. Винты-заглушки установлены на имплантаты для предотвращения прорастания мягких тканей и кости в процессе интеграции.
Рис. 5.15. Тонкие имплантаты установлены в узкий гребень верхней челюсти.
Рис. 5.16. Для замещения моляров может быть использован имплантат с широкой платформой.
Немедленная нагрузка.
Цель немедленной нагрузки — обеспечить пациенту возможность получения зубов в день операции. Авторы рекомендуют принимать решение об использовании данной техники с осторожностью, так как иногда необходим компромисс между хирургическим и реставрационным этапами и может возникнуть высокая вероятность неудачи лечения.
Этот метод можно выбрать в особых случаях, например при работе в области переднего отдела нижней челюсти, где обычно кость имеет хорошие количественные и качественные параметры. Применение этой техники возможно при установке одиночного имплантата, однако в этом случае крайне важно полностью исключить любые нагрузки на временную коронку при движениях нижней челюсти. Пациентов, требующих применения этой техники, следует предупредить о более высоком проценте осложнений.
Аугментация мягких и твердых тканей во время хирургического этапа.
Хотя необходимо избегать обнажения кости или нарезки имплантата после его установки, иногда это неизбежно из-за анатомических особенностей кости или местоположения имплантата. В такой ситуации дефект следует закрывать несколькими способами во время установки имплантата. К ним относятся:.
• Подсадка аутокости. Кость можно собрать в процессе препарирования с использованием костных ловушек, зафиксированных на отсосе, или снимая опилки со сверла вручную. Затем их можно упаковать вокруг незакрытой нарезки имплантата и уложенного на место лоскута. Некоторые клиницисты рекомендуют покрывать подсаженную кость резорби-руемыми или нерезорбируемыми мембранами для сохранения контура и предотвращения прорастания фиброзной соединительной ткани, пока идет заживление. Для этого можно использовать такие натуральные материалы, как политетрафторэтилен (ПТФЭ) или коллаген.
• Подсадка аллокости, например лио-филизироваппой кости. Доступны несколько вариантов этого типа, созданных па основе человеческих или бычьих тканей. Этот материал можно использовать в дополнение к аутокости; однако пациент должен быть полностью информирован о возможности подобных действий во время подписания согласия на операцию. И ауто-, и аллокость могут быть успешно использованы как с мембранами, так и без них.
• Использование костных блоков, состоящих из кортикальной и губчатой кости. Это не всегда выполнимо в связи с ограниченностью донорских зон; иногда для перекрывания узкого альвеолярного гребня с вестибулярной и/или оральной сторон используется передний отдел нижней челюсти, прилежащий к апикальной части резцов (рис. 5.15—5.17).
При необходимости проводят аугментацию мягких тканей (рис. 5.18, 5.19). Используется техника перемещенного лоскута, который можно сформировать из мягких тканей нёба.
Подсадка больших объемов кости.
При значительном дефиците костной ткани необходимо проведение подсадки значительных фрагментов. Это требует использования крупных костных блоков и реконструктивных операций с использованием титановых сеток, содержащих ауто- или алломатериал. Детальное описание данной техники не входит в задачи данной книги.
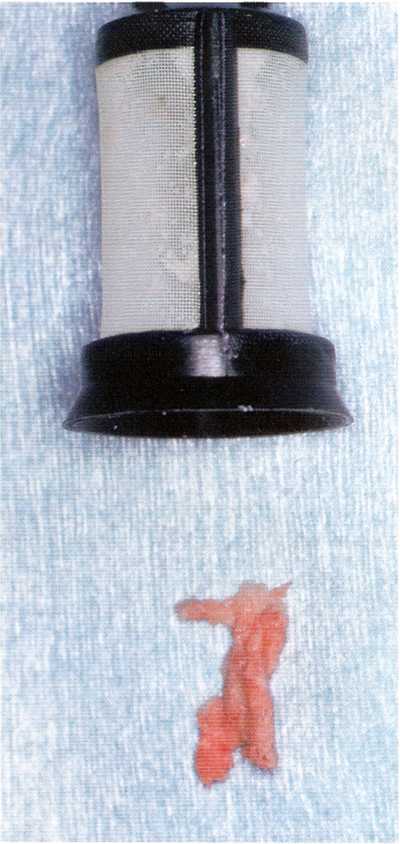
Рис. 5.18. Использование костной ловушки для сбора аутокости во время формирования ложа под имплантат, которую сразу же можно применить для аугментации.