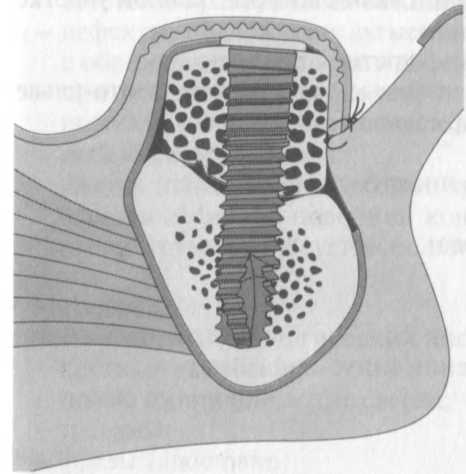
Рис. 9.1. Абсолютное увеличение высоты альвеолярного гребня с помощью свободного трансплантата из гребня подвздошной кости с одновременной имплантацией.
> Примечания:.
— Для сохранения витальности всех клеток поверхности трансплантата чрезвычайно важное значение имеет хорошее кровоснабжение реципиенгного участка кости.
— Между поверхностями трансплантата и участка реципиентной костной ткани необходимо обеспечить непосредственный плоскостной контакт. Он способствует интеграции трансплантата и регенерации кости путем «постепенного замещения».
— При использовании аутогенного костного материала отсутствует риск переноса инфекции.
— Недостатком применения аутогенного трансплантата является необходимость в проведении дополнительного хирургического вмешательства с целью забора костного материала и в случае использования интраоральной кости ограниченный объем трансферного материала.
> Показания:.
— генетические дефекты (например, расщелины губы и нёба);.
— травма;.
— состояния после резекции опухолей;.
— физиологические резорбтивные процессы костной ткани челюстей после потери зубов:.
• беззубая челюсть;.
• неполноценные межальвеолярные соотношения при прогрессирующей атрофии альвеолярных отростков верхней нижней челюстей;.
• недостаточный уровень костной ткани в боковых отделах нижней и верхней челюстей;.
• частичная адентия;.
• эстетические дефекты костной ткани во фронтальном участке.
> Противопоказания:.
— незавершенное развитие зубочелюстной системы.
• Исключение: патологии, связанные с отсутствием денто-альве-олярного развития (эктодермальная дисплазия).
> Материалы:.
— стандартный хирургический инструментарий;.
— костный скребок;.
— полые цилиндрические сверла;.
— трепаны;.
— фрезы Lindemann;.
— щипцы Luer;.
— инструментарий для проведения синус-лифтинга;.
— костные долота;.
— набор для остеосинтеза;.
— костная мельница;.
— остеозамещающий материал;.
— мембрана;.
— осцилляторная пила.
> Принцип:.
— забор аутогенного костного материала для последующего заполнения дефектов.
> Цель:.
— использование с целью аугментации иммунологически безопасного остеоиндуктивного материала.
> Показания:.
— аугментация дна верхнечелюстной пазухи (одно- и двухэтапная);.
— абсолютное увеличение высоты альвеолярного гребня (горизонтальная и вертикальная аугментация);.
— заполнение локальных дефектов;.
— реконструкции после проведения тотальной резекции.
> Выбор и подготовка аутогенногодонорного участка:.
— предоперационная оценка необходимого объема аугментации;.
— участок забора аутогенного трансплантата определяется в соответствии с различными показаниями (табл. 9.1 и 9.2);.
— дефекты, подлежащие аугментации, подразделяются на дефекты с образованием полости и дефекты без образования полости;.
— при восполнении дефектов, не сопровождаемых образованием полости, в качестве аугментата всегда следует выбирать аутогенный костный материал;.
— уже на этапе забора костного трансплантата следует учитывать, что для дефектов подобной конфигурации с целью трехмерной реконструкции следует использовать только блоки трансплантатов.
> Материалы:.
— стандартный хирургический инструментарий;.
— костный скребок;.
— полые цилиндрические сверла;.
— трепаны;.
— фрезы Lindemann;.
— щипцы Luer;.
— костный штамп;.
— инструментарий для проведения синус-лифтинга;.
— костные долота;.
— набор для остеосинтеза;.
— костная мельница;.
— осцилляторная пила;.
— биполярный пинцет для коагуляции;.
— локальный гемостиптикум.
> Предоперационное информирование пациента:.
— помимо разъяснения общих рисков оперативного вмешательства, перед проведением аугментативных мероприятий особое внимание следует уделить (и письменно это зафиксировать) следующим пунктам:
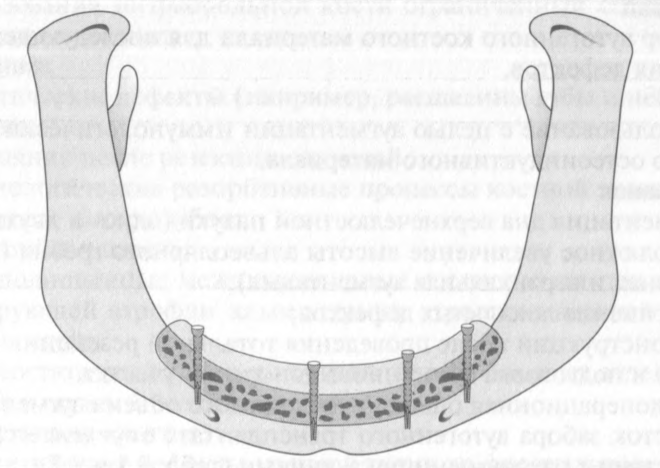
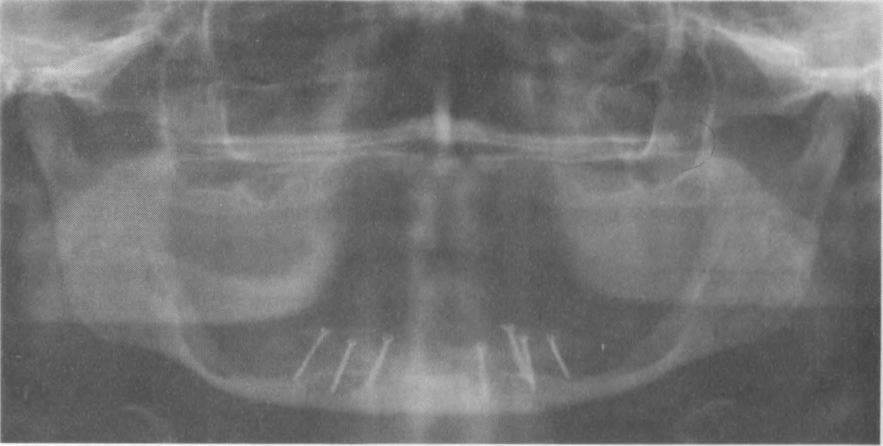
Рис. 9.2 а, Ь. Состояние после аугментации атрофированного альвеолярного гребня III и IV квадрантов с помощью монокортикальных блок-трансплан-татов, фиксированных с помощью остеосинтетических винтов, а - схема.
b - ортопантомограмма.
• необходимость в постоперационном периоде реабилитации (без протеза) или объективное ухудшение комфорта ношения протеза;.
• удаление материалов для остеосинтеза и установка имплантатов должны осуществляться спустя определенный промежуток времени после аугментации (3—6 мес. после первого вмешательства);.
Таблица 9.1 Одно- и двухсторонняя аугментация и возможные участки забора костного материала (03, остеозаменитель)
Показание | Возможные участки забора |
Синус-лифтинг. односторонний | Нижняя челюсть, ретромолярная область Подбородок. Бугор верхней челюсти (при участии 03) Костная стенка синуса (при участии 03) Трепанация при формировании костного ложа (при участии 03) |
Синус-лифтинг. двусторонний | Нижняя челюсть, ретромолярная область (при участии 03). Подбородок (при участии 03). Бугор верхней челюсти (при участии 03). Костная стенка синуса (при участии 03) Трепанация при формировании костного ложа (при участии 03) |
Увеличение высоты гребня + синус-лифтинг односторонний | Нижняя челюсть, ретромолярная область (при участии 03). Подбородок (при участии 03) |
Увеличение высоты гребня + синус-лифтинг двусторонний | Нижняя челюсть, ретромолярная область (при участии 03). Подбородок (при участии 03). Передняя поверхность бедра Большая берцовая кость (Tibia) |
Таблица 9.2 Одно- и двухсторонняя аугментация и возможные участки забора костного материала (03, остеозаменитель) | |
Показание | Возможные участки забора |
Увеличение высоты гребня одного | Нижняя челюсть, ретромолярная |
квадранта | область. Подбородок |
Увеличение высоты гребня двух ква | Нижняя челюсть, ретромолярная |
дрантов | область (при участии 03) Подбородок (при участии 03) Передняя поверхность бедра Задняя поверхность бедра |
Увеличение высоты гребня | Передняя поверхность бедра |
Внутренняя аугментация(синус) 1 -2 квадрантов | Задняя поверхность бедра |
Увеличение высоты в 3 и 4 квадрантах | Задняя часть бедра v |
• необходимость в проведении последующих мероприятий по реконструкции мягких тканей (соединительнотканный и слизистый трансплантаты).
> Примечания:.
— После планирования вмешательства и определения количества и качества необходимого костного трансплантата принимается решение об интра- или экстраоральном заборе костного материала.
— Между поверхностями трансплантата и участка реципиентной костной ткани необходимо обеспечить непосредственный плоскостной контакт. Он способствует интеграции трансплантата и регенерации кости путем «постепенного замещения».
> Срок проведения имплантации при аутогенном аваскулярном замещении костной ткани:.
— срок имплантации после проведения остеопластики зависит от клинической ситуации;.
— одновременная имплантация возможна, если удается достичь первичной стабильности имплантата в реципиентном участке костной ткани;.
— если это условие не соблюдается, предпочтительна двухэтапная методика, и только по истечении фазы интеграции костного трансплантата (4—6 мес.);.
— преимущество одновременной имплантации в процессе приживления костного трансплантата заключается в том, что образующаяся вновь кость получает стимулирующую функциональную нагрузку.
> Остеогенез: способность остеобластов трансплантата формировать костную ткань.
> Остеокондукция: внедренный трансплантат выполняет роль матрикса для врастающих из прилегающего костного ложа сосудов. Вновь образующаяся костная ткань постепенно нарастает покруг поверхности трансплантата.
> Остеоиндукция: влияние роста индуцированных костных протеинов, например, морфогенетического протеина кости (bone morphogenetic protein, BMP), на плюрипотентные мезенхимальные клетки, которые мигрируют в ткань трансплантата вместе с врастающими сосудами. Под влиянием морфогенных протеинов плюрипотентные мезенхимальные клетки дифференцируют в клетки, образующие хрящевую или костную ткань.
Процессы приживления твердых тканей_.
> В ходе приживления твердых тканей различают воспалительные и пролиферативные механизмы.
> Генетически детерминированные гистосовместимые антигены трансферного материала индуцируют иммунную реакцию в тканях, воспринимающих трансплантат.
> Антигены в донорской ткани при аутогенной трансплантации идентичны таковым в тканях реципиентного участка.
> При аллогенной костной трансплантации, напротив, специфически сенсибилизированные лимфоциты цитотоксически воздействуют на трансплантат (клеточный иммунитет) и усиленно взаимодействуют с антителами (гуморальный иммунитет). Подобная реакция «трансплантат против хозяина» (Graft-versus-Host) при аутотрансплантации не проявляется.
Примечания_.
> Аугментационный материал небиологического происхождения называют имплантатом.
> При костной трансплантации биологическая ценность материала определяется его источником.
> При аутотрансплантации способ интеграции и остеогенный потенциал расцениваются как наиболее благоприятные, в то время как аллопластика выполняет лишь замещающую функцию, поскольку происходит либо обрастание трансплантата костной тканью (остеоинтеграция), либо резорбция и костное замещение (субституция).
> В зависимости от техники обработки трансплантата процессы интеграции с участием аутогенного костного материала часто приводят к потере объема, таким образом, необходимо контурирование трансплантата.
У Биологическое приживление трансплантата со стороны воспринимающих тканей зависит от их кровоснабжения и исключения механического раздражения.
Фазы интеграции трансплантата-.
Интеграция трансплантата протекает в несколько этапов: сначала в рамках фазы воспаления доминируют резорбтивные процессы и только позже, в зависимости от вида трансплантата/имплантата, с проникновением из окружающих тканей сети капилляров начинают преобладать репаративные механизмы.
У Остеобласты трансплантата, получающие кровоснабжение путем диффузии, в 1-й фазе адаптируются и начинают процесс остеогенеза.
У При аутогенной трансплантации пролиферативная фаза начинает преобладать с 3-й нед. Остеокласты из окружающей кости мигрируют в ткани трансплантата вместе с врастающими сосудами и резор-бируют кость трансплантата. Впоследствии остеобласты формируют новую костную ткань (сетчатая структура).
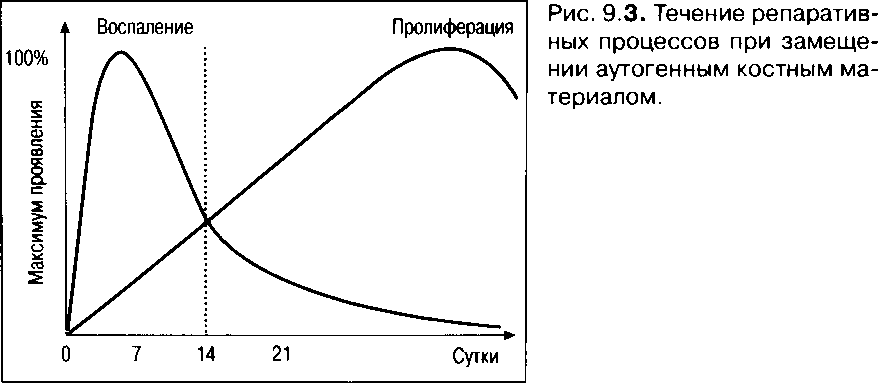
У Свободно трансплантируемая кость реваскуляризируется и постепенно претерпевает частичное замещение. Динамика процесса при этом определяется количественными и качественными изменениями в структуре трансплантата.
У Кость, не испытывающая функциональной нагрузки, резорбирует-ся в течение 1 года, поскольку находится за пределами первоначальной границы альвеолярного отростка.
У В течение 3-й фазы под влиянием функциональной нагрузки происходит трансформация сетчатой структуры костной ткани в пластинчатую.
У 4-й и заключительной фазе костной регенерации, которая характеризуется функциональной интеграцией трансплантата с проявлением трабекулярного рисунка, способствует включение имплантатов.
Примечания_.
> Если качество ложа относительно васкуляризации костной и мягких тканей ограничено, то указанные процессы могут проявляться не полностью или вовсе приостановить развитие.
> Это может произойти, например, вследствие предшествующего облучения организма, массивных воспалительных процессов или множественных предоперационных вмешательств с явлениями рубцевания мягких тканей и склерозированием твердых.
> Недостатком применения аутогенного трансплантата является необходимость в проведении дополнительного хирургического вмешательства с целью забора костного материала и, в случае использования интраоральной кости, ограниченный объем трансферного материала.
Подготовительные мероприятия_.
У Изготовление хирургического шаблона для визуализации необходимого объема и позиции аугментата.
У Предоперационный курс антибиотикопрофилактики (в соответствии с указаниями DGZMK).
У При необходимости назначение противовоспалительных препаратов.
Анестезия _.
У Предпочтительнее интубационный наркоз.
Забор костного материала_.
У При небольшом объеме (локальные дефекты, синус-лифтинг) может осуществляться с помощью костного штампа (передняя поверхность бедра, большая берцовая кость).
У Для проведения абсолютного увеличения высоты альвеолярного гребня монокортикальная стружка из бедренной кости:.
— 1—2 квадранта: передняя поверхность бедра;.
— больше 2 квадрантов: задняя поверхность бедра.
У Местная остановка кровотечения с помощью диатермии и/или ге-мостиптикума.
У Послойное ушивание раны.
Интраоральное препарирование ложа_.
У Разрез, проведенный слегка в палатинальном направлении, на верхней челюсти.
У Крестальный разрез на нижней челюсти.
У При необходимости препарирование окна в стенке верхнечелюстной пазухи и поднятие мембраны Schneider.
У При обширных дефектах рекомендуется проводить разрез с вестибулярной поверхности или туннельная техника.
Аугментация _.
У Сначала примерка и, при необходимости, контурирование (щипцы Luer) монокортикальных блоков.
У Фиксация монокортикальных блоков с помощью винтов для остеосинтеза по принципу 3D-реконструкции. Заполнение промежутков спрессованной губчатой тканью.
У Контурирование острых краев с помощью фрезы.
У Измельчение оставшегося материала с использованием костной мельницы.
У При выполнении крестального разреза проводится циркулярный надрез надкостницы и локальная остановка кровотечения с помощью диатермии.
У Контроль свободной адаптации (без натяжения) краев мягких тканей.
> При необходимости контурирование мембраны.
> Внесение измельченного костного материала (в комбинации с остеозаменителем).
> При необходимости при использовании остеозаменителя осуществляется адаптация мембраны.
> Ушивание раны, наложение наружной давящей повязки, фиксированной пластырем.
Постоперационный период-.
У После проведения синус-аугментации запрещается сморкаться, тужиться; назначаются капли в нос в течение 14 дней.
У Для пациентов с полной адентией необходим 4-недельный период реабилитации (без протезов), поскольку обеспечить равномерную нагрузку и опору для временной протезной конструкции невозможно.
У Регулярный контроль за состоянием раневой поверхности и адаптацией протезного базиса (еженедельно).
Интраоральные источники_.
У Внутриротовые источники костного материала на нижней челюсти (рис. 9.4):.
— симфизарный регион;.
— угол челюсти;.
— край нижней челюсти;.
— ретромолярная область;.
— туберальный регион;.
— костные столбики (трепанационные боры);.
— костная стружка, получаемая при использовании костного скребка;.
— костная стружка при формировании ложа.
Примечания_.
У В процессе препарирования костные опилки могут быть повреждены, таким образом, обработка должна носить только остеокондук-тивный характер.
У При использовании фильтра определенного размера можно отсеять тонкую и мелкую стружку, обладающую незначительной жизнеспособностью.
> Боры с большим диаметром просвета позволяют получить крупную стружку, обладающую хорошим регенеративным потенциалом.
У Использование двух отсасывающих устройств отдельно для сбора стружки и слюны сокращает микробиологическую нагрузку. Важным условием обработки имплантологического ложа является оптимальное охлаждение.
Рис. 9.4. Возможные участки забора костного трансплантата на нижней челюсти.
Подготовительные мероприятия_.
У Изготовление хирургического шаблона для визуализации необходимого объема и позиции аугментата.
У Предоперационный курс антибиотикопрофилактики (в соответствии с указаниями DGZMK).
> При необходимости назначение противовоспалительных препаратов.
Анестезия -.
У Предпочтительнее проводниковая или инфильтрационная анестезия, при обширной реконструкции — интубационный наркоз.
Забор костного материала-.
У При небольшом объеме (локальный дефект) осуществляется с помощью:.
— костного скребка;.
— трепанационных боров;.
— вращающихся инструментов в комбинации с коллектором костного материала.
У При восполнении дефектов, не сопровождаемых образованием полости (абсолютное увеличение высоты альвеолярного гребня), производится забор монокортикальных блоков (подбородок, ретромо-лярная область).
У Местная остановка кровотечения с помощью диатермии и/или ге-мостиптикума.
Препарирование ложа-.
У Разрез, проведенный слегка в палатинальном направлении на верхней челюсти.
У Крестальный разрез на нижней челюсти.
У При необходимости препарирование окна в стенке верхнечелюстной пазухи и элевация Schneider-мембраны.
У При обширных дефектах рекомендуется проводить разрез с вестибулярной поверхности или туннельная техника.
Аугментация -.
У Сначала примерка и, при необходимости, контурирование (щипцы Luer) монокортикальных блоков.
У При использовании кортикальных блоков рекомендуется препарирование более тонкой пластинки с целью ускорения реваскуляриза-ции.
У Фиксация монокортикальных блоков с помощью винтов для остеосинтеза по принципу ЗЭ-реконструкции. Заполнение промежутков спрессованной губчатой тканью.
У Контурирование острых краев с помощью фрезы.
У Измельчение оставшегося материала с использованием костной мельницы.
У При выполнении крестального разреза проводится циркулярный надрез надкостницы и локальная остановка кровотечения с помощью диатермии.
У Контроль свободной адаптации (без натяжения) краев мягких тканей.
У При необходимости контурирование мембраны.
> Внесение измельченного костного материала (в комбинации с остеозаменителем).
> При необходимости при использовании остеозаменителя осуществляется адаптация мембраны.
> Ушивание раны.
> Наложение наружной давящей повязки, фиксированной пластырем.
Постоперационный период_.
> После проведения синус-аугментации запрещается сморкаться; назначаются капли в нос в течение 14 дней.
> Для пациентов с полной адентией необходим 4-недельный период реабилитации (без протезов), поскольку обеспечить равномерную нагрузку и опору для временной протезной конструкции невозможно.
> Регулярный контроль за состоянием раневой поверхности и адаптацией протезного базиса (еженедельно).
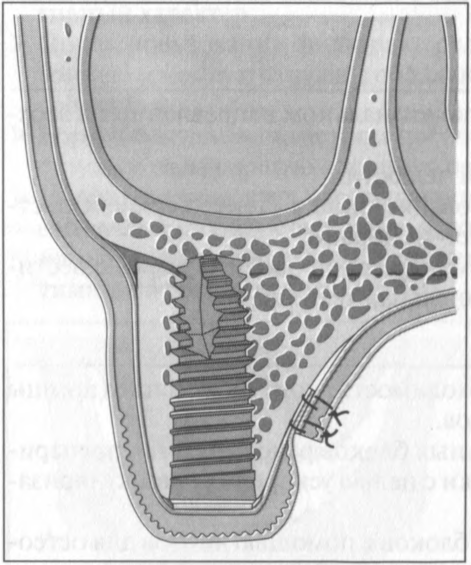
Рис. 9.5. Латеральная аугментация с применением монокорти-кального блок-трансплантата.
Риски забора аутогенного костного материала_.
> Открытие второго операционного поля с общими рисками нарушения процессов ранозаживления.
> Функциональные ограничения в соседних с операционным полем областях (двигательная мускулатура при заборе трансплантата из большой берцовой и гребня подвздошной кости, затруднения глотания при заборе материала из ретромолярной области, нарушение чувствительности при заборе трансплантата из подбородка).
> Различные техники обработки и резорбтивные свойства различных видов костных трансплантатов в зависимости от участка их забора.
> Принцип:.
— поднятие мембраны Schneider с целью коррекции контура вытянутого в каудальном направлении дна пазухи с помощью внутренней аугментации.
> Цель:.
— создание оптимального для установки имплантата костного ложа в области боковой группы зубов верхней челюсти.
> Показание:.
— недостаточный вертикальный запас костной ткани в области боковой группы зубов верхней челюсти при нормальном межальве-олярном соотношении.
> Виды аугментационного материала:.
— аутогенная кость;.
— остеозаментитель;.
— комбинация аутогенного костного материала и остеозаменителя.
> Материалы:.
— стандартный хирургический инструментарий;.
— фрезы;.
— алмазные боры;.
— набор инструментов для проведения синус-лифтинга;.
— Hajek;.
— гемостиптикум.
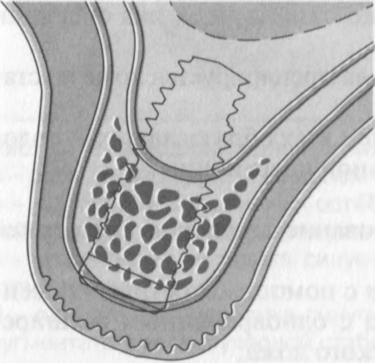
Рис. 9.6. Поднятие дна пазухи и аугментация при наличии достаточной высоты костной прослойки с целью одномоментной имплантации.
Предоперационное информирование пациента_.
Помимо общих рисков операционного вмешательства, перед проведением операции синус-лифтинга особо следует обсудить и письменно зафиксировать указанные ниже пункты.
> Проводимые ранее операционные вмешательства на верхнечелюстной пазухе (из анамнеза).
> Выявление из анамнеза аллергических ринитов (сенная лихорадка), если дата настоящего операционного вмешательства назначается на зимний период.
> В постоперационном периоде в течение 14 дней запрещается сморкаться.
> Назначаются капли в нос в течение 14 дней.
> В течение 4 нед. запрещается осуществлять длительные авиаперелеты и подводные погружения, поскольку это может способствовать повышению давления.
> Смещение аугментата.
Техника операции_.
> Инфильтрационная анестезия с щечной и небной поверхности.
> L-образный разрез, сначала вдоль гребня с небольшим смещением в нёбном направлении, затем на уровне премоляров — продолженный в вестибулярном направлении.
> Отслаивание слизисто-надкостничного лоскута.
> Различают 2 методики операций на пазухе:.
— «классический» синус-лифтинг с формированием фациального.
окна (поднятие дна пазухи):.
• остеотомия с формированием отверстия в области фасциальной стенки пазухи (отступ от края альвеолярного гребня > 1 см во избежание перелома альвеолярного отростка);.
• осторожное смещение мембраны Шнейдера с помощью инструментов для синус-лифтинга;.
• если высота костного гребня альвеолярного отростка составляет 4 мм или более, возможна одноэтапная методика операции (аугментация и имплантация);.
• при одноэтапной методике сначала препарируется ложе и устанавливается имплантат;.
• внесение аугментата с заполнением всех образовавшихся полостей вплоть до небной кортикальной пластинки;.
— трансальвеолярный синус-лифтинг:.
• крестальное пилотное препарирование до уровня внутренней кортикальной пластинки;.
• мобилизация костной пластинки с помощью костных конден-серов соответствующего размера с одновременным расширением диаметра имплантологического ложа;.
• куполообразное поднятие мембраны Шнейдера;.
• внесение аугментата;.
• инсталляция имплантата.
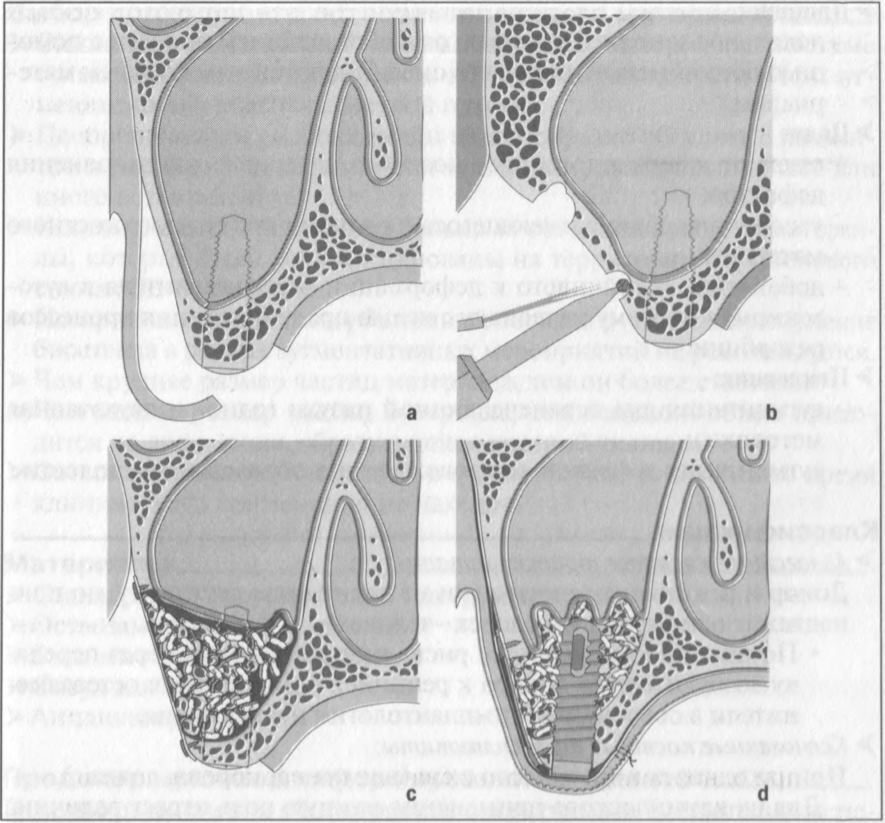
Рис. 9.7 a-d Поднятие дна пазухи и аугментация, а - разрез, смещенный в нёбном направлении.
b - доступ при выполнении остеотомии латеральной стенки верхнечелюстной пазухи с помощью боров различного размера.
с - двухэтапная методика синус-лифтинга с применением партикулярного аугментата.
d - одноэтапная методика синус-лифтинга с применением партикулярного аугментата и вестибулярной стабилизацией с помощью мембраны.
> Принцип:.
— локальное заполнение дефектов с образованием полости с помощью остеозаменителя или его смеси с аутогенным костным материалом.
> Цели:.
— отказ от забора аутогенного костного материала для заполнения дефектов;.
— увеличение объема имеющегося в наличии аутогенного костного материала;.
— добавление устойчивого к деформации остеозаменителя к аутогенному костному материалу с целью предупреждения процессов резорбции.
> Показания:.
— аугментация дна верхнечелюстной пазухи (одно- и двухэтапная методики);.
— аугментация дефектов, сопровождаемых образованием полости.
Классификация ______.
> Аллогенные костные трансплантаты:.
Донор и реципиент генетически не идентичны друг другу, но принадлежат одному виду (человек—человек).
• По причине имеющегося риска инфицирования через передачу возбудителя от донора к реципиенту аллогенные остеозаменители в современной имплантологии неактуальны.
> Ксеногенные костные трансплантаты:.
Принадлежат донору другого вида (например, корова, свинья).
— Для их клинического применения важную роль играет величина открытых макропор, в которые вслед за сосудами проникают ос-теоциты костной ткани ложа, прорастая таким образом через всю толщу замещающего материала.
— Полости постепенно заполняются собственной костью, при этом собственная кость единым слоем обрастает остов ксеногенного костного трансплантата. В соответствии с процессом производства подлежат резорбции.
> Аллопластические остеозамещающие материалы:.
Общая группа синтетических заменителей.
— Известны как гидроксилапатит (ГА), трикальциумфосфат (ТКФ) и биостекло.
— Предлагаются также комбинированные продукты, состоящие из ГА и ТКФ.
— По причине искусственного происхождения данная группа материалов не представляет опасности в отношении переноса инфекций.
Выбор подходящего остеозамещающего материала_.
> Одиночное применение остеозамещающих материалов показано только для замещения дефектов с образованием полости и при аугментации дна верхнечелюстной пазухи.
> По юридическим соображениям целесообразно обсудить с пациентом в рамках предоперационного информирования выбор того или иного остеозаменителя.
> К применению допускаются только те остеозамещающие материалы, которые были сертифицированы на территории Европейского союза (СЕ-сертификация).
> По причине особых резорбционных свойств рутинное применение биостекла в рамках аугментативных мероприятий не рекомендуется.
> Чем крупнее размер частиц материала, тем он более стабилен.
> Чем мельче размер частиц материала, тем больший объем приходится на долю вновь образующейся костной ткани.
> Остеозамещающие материалы в форме блоков в настоящее время клинического применения не находят.
Материалы__.
> Стандартный хирургический инструментарий.
> Остеозамещающий материал.
> 5 мл венозной крови пациента.
> Сосуд для смешивания.
> Аппликатор.
Предоперационное информирование пациента_.
Помимо разъяснения общих рисков оперативного вмешательства перед применением остеозамещающего материала с целью аугментации, особое внимание следует уделить (и письменно зафиксировать) следующим пунктам:.
> вопросы резорбции материала;.
> происхождение материала;.
> возможное наличие и происхождение активных белковых структур в составе остеозаменителя.
Техника оперативного вмешательства_.
> Подготовительные мероприятия:.
— изготовление хирургического шаблона для визуализации необходимого объема и позиции аугментата;.
— предоперационный курс антибиотикопрофилактики (в соответствии с указаниями DGZMK);.
— при необходимости назначение противовоспалительных препаратов;.
— забор 5 мл аутогенной крови;.
— смешивание остеозаменителя с кровью.
Примечания_.
^ Материал остеозаменителя должен обладать биосовместимостью, иметь соответствующую сертификацию в стране применения.
^ При применении резорбируемых материалов продукты их разложения также должны проявлять биосовместимость. При использовании комбинации препаратов следует учитывать возможность их взаимодействия.
^ Остеозамещающие материалы разделяются на резорбируемые и не-резорбируемые:.
— нерезорбируемые: гидроксилапатит, корралиновые материалы;.
— резорбируемые: трикальциумфосфат, нативный гидроксилапатит (биостекло).
^ Процессы, вызванные кинетикой деградации материалов, не должны препятствовать костной репарации или способствовать чрезмерной деградации остеозамещающего материала.
^ Все остеозаменители, содержащие в своем составе невитальные белковые структуры, такие как Bone Morphogenic Protein (BMP), обладают лишь остеокондуктивными свойствами.
Анестезия _.
^ Предпочтительна проводниковая или инфильтрационная анестезия.
Препарирование ложа_.
^ На верхней челюсти разрез вдоль альвеолярного гребня с небольшим смещением в небном направлении.
^ На нижней челюсти крестальный разрез; по мере необходимости препарирование костного окна в стенке пазухи и мобилизация мембраны Schneider.
Аугментация _.
^ Внесение смешанного остеозамещающего материала (при необходимости в комбинации с партикулярным аутогенным костным материалом); при необходимости адаптация мембраны.
^ Ушивание мягких тканей.
^ Наложение наружной давящей повязки, фиксированной пластырем.
Постоперационный контроль_.
^ После проведения синус-аугментации запрещается сморкаться; назначаются капли в нос в течение 14 дней.
^ Для пациентов с полной адентией необходим 4-недельный период реабилитации (без протезов), поскольку обеспечить равномерную нагрузку и опору для временной протезной конструкции невозможно.
^ Регулярный контроль за состоянием раневой поверхности и адаптацией протезного базиса (еженедельно).
Риски применения остеозамещающих материалов_.
> Чужеродные материалы способствуют восстановлению биологически стабильной костной ткани лишь до определенного объема.
> Применение остеозаменителей, как правило, осуществляется в комбинации с мембранной техникой.
> При обширных дефектах следует обеспечить надежную изоляцию дефекта слоем мягких тканей, с тем чтобы предупредить инфицирование и резорбцию замещающей костной ткани или вестибулярное обнажение имплантата.
> С целью обеспечения успешного исхода оперативного вмешательства и своевременного выявления перфораций мягких тканей необходимы регулярный контроль и диспансеризация.
У Принцип:.
— формирование контура полости с помощью мембраны (резорби-руемой или нерезорбируемой) для направленной регенерации костной ткани.
У Цели:.
— создание механического барьера, препятствующего инфицированию и заполнению костного дефекта/полости быстро пролиферирующими клетками соединительной ткани, способствуя тем самым исключительно костной регенерации;.
— локальная стабилизация партикулярного аугментационного материала.
У Показания:.
При первично недостаточном запасе костной ткани:.
— одномоментная методика (с установкой имплантата).
• апикальные фенестрационные дефекты;.
• буккальные/крестальные дефекты гребня;.
• латеральная инконгруэнция;.
• аугментация с целью абсолютного увеличения высоты (с применением блоковых трансплантатов);.
— двухэтапная методика (только аугментация);.
— вторичное уменьшение объема костной ткани (лечение периим-плантитов).
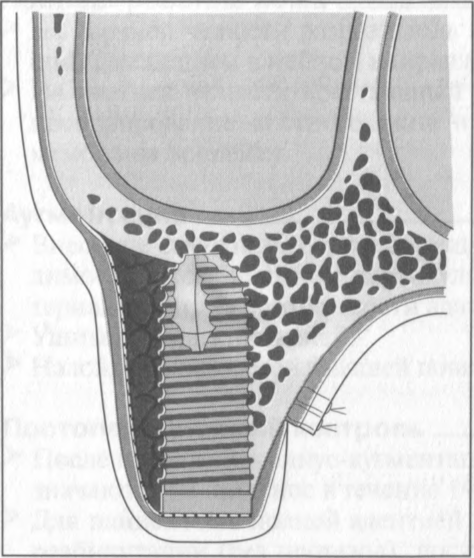
Рис. 9.8. Суперимпозиция мембраны при аугментации дефекта без образования полости и одномоментной имплантации.
Классификация_.
У Нерезорбируемые мембраны:.
— расширенный политетрафторэтилен (e-PTFE, Gore-Tex);.
— нерасширенный политетрафторэтилен (n-PTFE, TEFGEN);.
— пленки из алифатического полиуретана (PUR);.
— титановые мембраны (Titan-Bone-Shield).
> Для нерезорбируемых мембран важно:.
— удобство в применении/аппликации для свободной адаптации краев мягких тканей;.
— индикация срока извлечения мембраны;.
— тканевая интеграция в структуру вновь образующейся костной ткани.
> Аутолитически резорбируемые мембраны 2 видов:.
— аллопластические, синтетические полимеры, такие как полилак-тиды и полигликолиды;.
— ксеногенные коллагены.
> Для резорбируемых мембран важно:.
— период резорбции;.
— биовосприимчивость материала мембраны и образующихся в процессе ее деградации продуктов (биосовместимость), особенно при взаимодействии с резорбируемым остеозамещающим материалом;.
— достаточно продолжительная барьерная функция для защиты со-судо- и остеообразующих клеток от конкурентной активности соединительнотканных клеток;.
— процесс резорбции мембраны не должен провоцировать клинически проявляемые воспалительные реакции;.
— в процессе резорбции мембраны не должны образовываться продукты, препятствующие регенерации костной ткани;.
— отсутствие антигенной нагрузки (особенно ксеногенных мембран), что означает недопустимость иммунизации пациента;.
— дезинтеграция (разрушение структуры) с утратой механической барьерной функции только по завершении процесса реоссифи-кации костного дефекта;.
— сохранение барьерной функции как минимум в течение 3 мес.
Выбор подходящего мембранного материала_.
> К применению допускаются только те мембраны, которые были.
сертифицированы на территории Европейского союза (СЕ-серти-.
фикация).
> Биосовместимость с тканями организма.
> Защита от проникновения соединительнотканных клеток.
> Сохранение первоначальной формы.
> Удобство клинического управления.
Материалы_.—...................................................................................................................
> Стандартный хирургический инструментарий.
> Аугментационный материал.
> 5 мл аутогенной крови.
> Средства фиксации, при необходимости, например, винты или пины.
Предоперационное информирование пациента_.
Помимо разъяснения общих рисков оперативного вмешательства, перед применением мембран с целью аугментации особое внимание следует уделить (и письменно зафиксировать) следующим пунктам:.
> вопросы резорбции материала;.
> происхождение материала;.
> специфические риски ранней экспозиции мембраны.
Техника оперативного вмешательства_.
> Подготовительные мероприятия:.
— контурирование мембраны;.
— предоперационный курс антибиотикопрофилактики (в соответствии с указаниями DGZMK);.
— при необходимости назначение противовоспалительных препаратов;.
— забор 5 мл аутогенной крови.
Анестезия ________.
^ Предпочтительна проводниковая или инфильтрационная анестезия.
Препарирование ложа_.
^ Разрез проводят таким образом, чтобы подлежащая установке мембрана не располагалась непосредственно под краями раны.
> Препарирование периостального кармана с оральной поверхности для фиксации мембраны.
^ Перед установкой мембраны, при необходимости, производится надрез надкостницы.
^ При проведении одноэтапной методики мембрана перфорируется для фиксации винта-заглушки.
Аппликация мембраны___.
^ Внесение аугментата.
^ Фиксация мембраны в сформированном периостальном кармане, а также с помощью резорбируемых пинов или титановых гвоздей.
^ Адаптация с вестибулярной поверхности с использованием аутогенной крови.
^ Ушивание раны.
^ Наложение наружной давящей повязки, фиксированной пластырем.
Постоперационный контроль_.
> Для пациентов с полной адентией необходим 4-недельный период реабилитации (без протезов), поскольку обеспечить равномерную нагрузку и опору для временной протезной конструкции невозможно.
> Регулярный контроль за состоянием раневой поверхности и адаптацией протезного базиса (еженедельно).
Риски мембранной техники_.
> Мембраны должны всегда применяться в комбинации с остеозамещающим материалом.
> При обширных дефектах следует обеспечить надежную изоляцию дефекта слоем мягких тканей, с тем чтобы предупредить инфицирование и резорбцию замещающей костной ткани или вестибулярное обнажение имплантата.
> С целью обеспечения успешного исхода оперативного вмешательства и своевременного выявления перфораций мягких тканей необходим регулярный контроль и диспансеризация.