По данным шведской школы, при использовании остеоинтеграции после 5 лет успешно функционирует Х% имплантатов, а после 10 лет — 8 0%. Надо подчеркнуть, что учет резорбции костной ткани около шейки производится через год. Как известно, именно в первый год после имплантации отмечается наибольшая убыль костной ткани, поэтому такие показатели трудно сравнить.
По многочисленным и противоречивым данным разных авторов, при субпериостальной имплантации только в 60 % случаев отмечались успешная имплантация после 5 лет наблюдения. Различаются также данные об эффективности имплантации на верхней и нижней челюстях. Критериями успешной имплантации считаются отсутствие подвижности протеза на имплантате и восстановительных процессов в десне, глубина кармана не более 3 мм, а на рентгенограмме минимальная резорбция кости вокруг шейки имплантата.
Если при накусывании отмечаются боль, гноевыделение из кармана и подвижность имплантата более.
0,5 мм спустя 3—4 нед после операции, то имплантат удаляют. Говоря о результатах, необходимо уточнить критерии оценки успешной и безуспешной имплантации. Эти термины скорее отражают хирургическую сторону дела, а протезирование остается в тени. Как правило, исследуется подвижность имплантатов и протезов, глубина кармана, состояние десны и убыль костной ткани на рентгенограмме. Упускаются из вида такие моменты, как жевательная эффективность протезов, стирание их бугров, подвижность, дезокклюзия и миграция всей системы. В то же время после успешной операции имплантации можно ошибочно провести протезирование, которое вызовет осложнения и удаление имплантата или создаст условия для разрушения оставшихся опорных зубов, антагонистов и будет способствовать развитию патологии височно-нижнечелюстных суставов.
После имплантации возможны следующие компликации:.
1.
Параимплантит— воспаление в области шейки имплантата как следствие грубых манипуляций ортопеда при снятии оттиска, подгонке края коронки, плохого гигиенического состояния полости рта или затягивания сроков установки постоянных протезов, непродуманной моделировки экваторов несъемных протезов.
2.
Периимплантит — воспаление, охватывающее окружающие имплантат мягкие ткани. Чаще наблюдается при субпериостальной имплантации. Причинами являются простуда, плохой уход за полостью рта, несвоевременная установка временных протезов. Повторяющиеся параимплантиты, как правило, приводят к развитию периимплантита.
3.
Протрузия — выпячивание отдельных элементов субпериостальных конструкций вследствие убыли костной ткани под имплантатом, когда атрофический процесс развивается медленно, без острых воспалительных явлений.
4.
Экспульсия — выталкивание имплантата. Как правило, этот процесс имеет быстрое течение, сопровождается воспалением, резкой убылью костной ткани и удалением имплантата.
Ошибки условно можно разделить на три группы:.
Таблица 12.
Причины удаления имплантатов разных типов
Причины удаления | ЭЭИ. (п=84) | ЭИ. (п=803) | ЭСИ. (п=86) | СИ (п=311) |
Диагностико¬. конструкторские | 2 | 16 | 1 | 17 |
Операционно¬. технические | 5 | 15 | 6 | 15 |
Зубопротезно¬. технологические | I | 12 | 1 | 8 |
В с е г о... | 8. (9.5 %) | 43. (5.3%) | 8. (9.3%) | 40. (12.8%) |
диагностико-конструкторские, операционно-технические и зубопротезно-технологические (табл. 12).
Диагностико-конструкторские ошибки.
Приобретенный опыт по подготовке специалистов и внедрению имплантации на местах выявил, что часто основой для выбора метода имплантации является только дефект зубного ряда, как показывают наблюдения, без учета общего состояния больного очень часто можно сделать ошибки, которые сведут на нет лечение. Мы различаем три стадии становления специалистов во время внедрения методики имплантации.
1.
Возможности врачей и зубных техников меньше, чем возможности метода. Из-за отсутствия знаний и опыта часто допускаются грубые ошибки. Лишь постоянная консультация с более опытным коллегой позволяет пройти эту стадию в короткий срок.
2.
Первые успехи и эйфория от результатов. Создается впечатление, что возможности врачей шире возможностей метода имплантации. Эти ошибки зависят от некомплектности и реже от безответственности медицинского персонала. Зная о наступлении такого момента в работе, надо остерегаться его. Особенно это типично для молодых врачей.
3.
Возможности и желания всего персонала соответствуют возможностям метода импластрукции. Могут встречаться случайные осложнения, которые на последующих этапах работы обычно исправляются.
При появлении новых сотрудников в коллективе нужно им помочь освоиться со спецификой работы. Основными ошибками конструирования АПИК-системы, ведущими к неудачам, являются неполный объем импластрукции, несоблюдение оптимального коронково-корневого соотношения, малая устойчивость введенного имплантата, непродуманность элементов протеза, недооценю структуры костной ткани. Активный анализ клинической ситуации и составление плана лечения коллегиально всеми врачами во время консультации помогают принять оптимальное решение.
При больших деформациях зубных рядов следует признать ошибкой отсутствие анализа диагностических моделей в окклюдаторе. Это способствует не шаблонному подходу к диагностике и определению плана импластрукции.
Для успешной импластрукции нужно, чтобы созданная АПИК-система имела запас прочности. Во время жевания, глотания зубочелюстная система постоянно претерпевает знакопеременные деформации. Все применяемые конструкции протезов и имплантатов имеют определенный срок службы. В связи с истиранием, разрушением зубов, атрофическими процессами в альвеолярных отростках, усталостью материалов созданная жевательная система должна адаптироваться к меняющейся ситуации. Без этого неизбежно возникают силовой дисбаланс, перегрузка и разрушение системы.
В. А. Наумов (1965) определил величину корневой поверхности, а А. С. Сулейманов (1967)—окклюзионной поверхности постоянных зубов. Установлено, что соотношение опорной поверхности корня и окклюзионной поверхности для первого инцизива составляет 18, для клыка — 27 и первого моляра — 6. Полученные соотношения свидетельствуют о заложенном природой резерве для долговременного функционирования зубов. В связи с этим при импластрукции всегда следует стараться создать резерв. Мы согласны с мнением G. Dahl (1987), что работа ортопеда и хирурга без знания биомеханики безнадежна.
На рис. 59 представлены три варианта АПИКсистемы. В первом варианте опорные возможности костной ткани полностью реализованы имплантируемой конструкцией без нарушения репаративных процессов. При такой ситуации можно рассчитывать на хорошие отдаленные результаты. Во втором случае (см. рис. 59,б) опорная и нагрузочная части АПИК-системы находятся в равновесии. Возможен положительный ре-
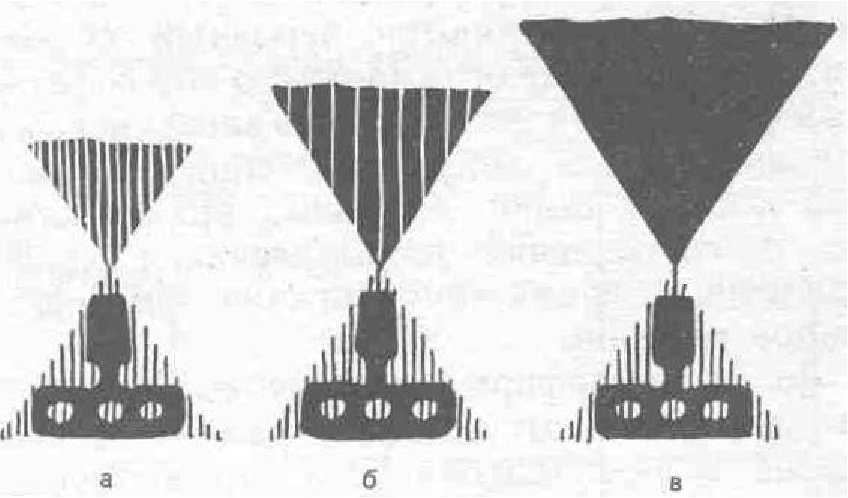
Рис. 59. Схема построения АПИК-системы.
а — хорошая с запасом прочности; б — удовлетворительная без запаса прочности; в—плохая с превалированием разрушающих нагрузок.
зультат зубного протезирования на некоторое время, но прогноз неудовлетворительный. В третьей ситуации (см. рис. 59,в) при конструировании допущены грубые ошибки, и даже при качественном техническом исполнении жевательная система обречена на разрушение. Как правило, к этому приводит шаблонное клиническое мышление или то, что импластрукцией занимается хирург.
Имплантат не является равноценным аналогом естественного зуба. Как уже упомянуто, для естественного зуба природой определен 6—27-кратный запас прочности, поэтому чем меньше нагрузка на 1 мм
опорной кости, тем продолжительнее будет функционировать протез, фиксированный на имплантат. Важно не только создать рациональную жевательную АПИК-систему, но и предусмотреть, как она будет функционировать при динамичном изменении ситуации в полости рта. В связи с этим вызывает сомнение тенденция к увеличению площади контактной поверхности между имплантатом и челюстной костью. Общеизвестно, что материал имплантата не адекватен костной ткани. Таким образом, увеличивая контактную поверхность, создают условия для диффузии ионов металлов в организм, оставляя ту же самую нагрузку на 1 мм
окружающей имплантат кости. Чтобы уменьшить отрицательное влияние материала имплантата на окружающие ткани, мы рекомендуем все металлические конструкции электрохимически полировать. Улучшение устойчивости имплантат зависит от глубокого его введения, ис-
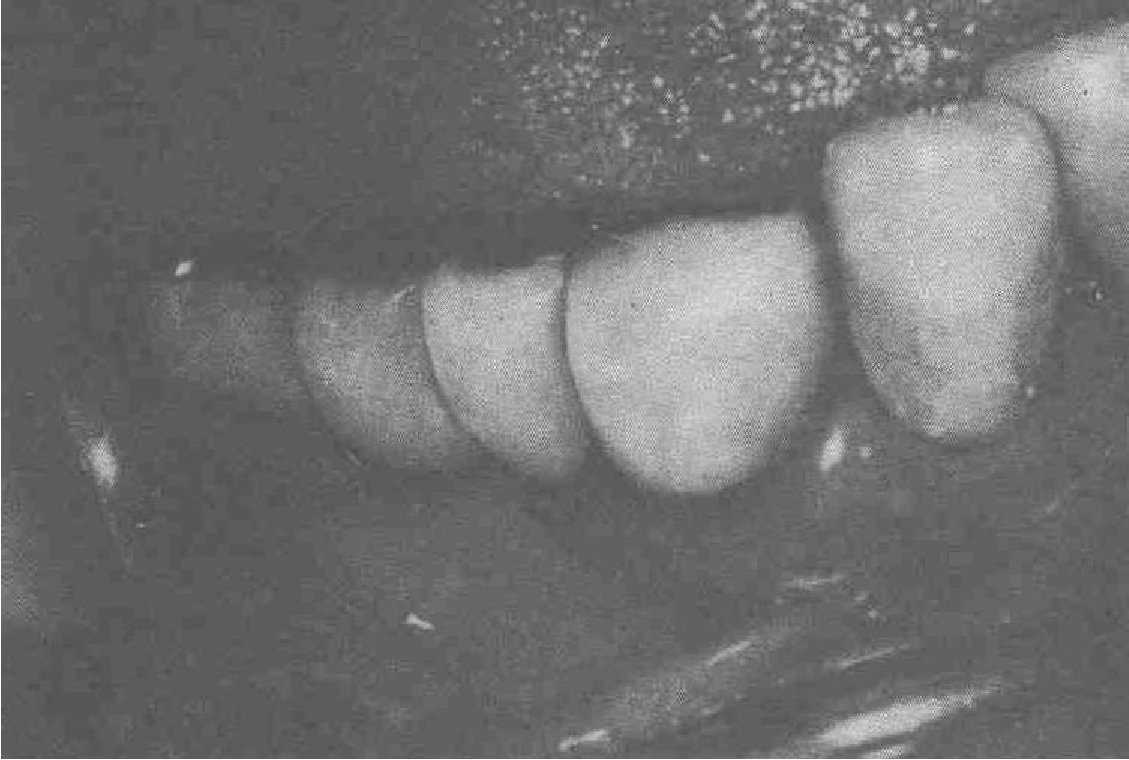
Рис. 60. Вертикальная миграция протеза через 3,5 года после его установки.
пользования всего объема опорной кости и анатомотопографических особенностей. Устойчивость имплантата зависит от высоты введенной конструкции и в меньшей — от ширины. В связи с этим всегда нужно использовать высокие и глубоко посаженные имплантаты.
Больной К., 47 лет. После введения титанового ЭИ I варианта и протезирования мостовидным протезом 4 единиц прошло 3,5 года. На рис. 60, а видно вертикальное перемещение (миграция) всей конструкции. Обращает на себя внимание отсутствие воспаления и манжет слизистой оболочки около коронки на головке имплантата. Поскольку коронка имеет сплошной металлический воротник, есть условия для поддержания гигиены полости рта. Если бы при изготовлении протеза не был оставлен свободный промежуток, то теперь имели бы место пролежни. Причины миграции АПИК-системы: дисбаланс из-за жевания на одной стороне, недостаточная оценка плотности кости по рентгенограмме, недостаточное количество опорных зубов и неадекватный дефект варианта эндооссальной конструкции. Не было принято во внимание, что антагонисты — естественные зубы. С левой стороны был переделан старый мостовидный протез. Дана рекомендация жевать попеременно на обеих сторонах.
Явление миграции зубных имплантатов в фронтальном отделе отмечали С. Giro (1974), S. Wigglesworth (1977). О. Margineanu (1984). Нами это зафиксировано и в области жевательных зубов. Миграцию имплантатов отмечают также травматологи и кардиологи. Это нужно предвидеть и принять стабилизирующие контр-
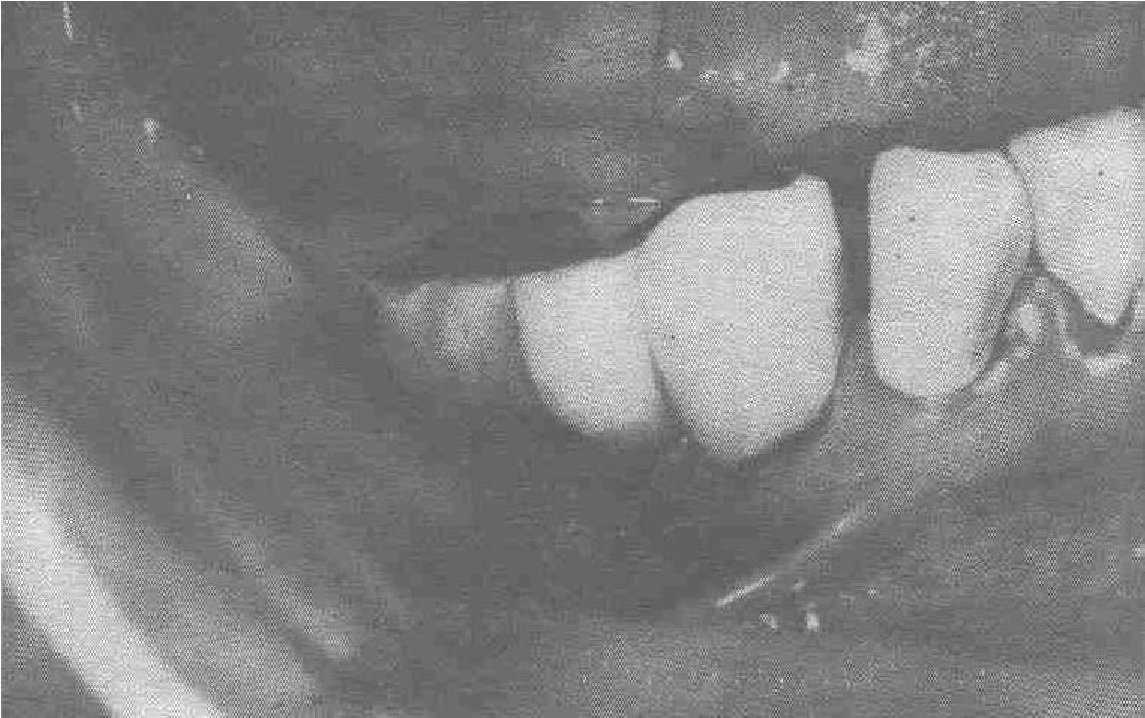
Рис. 61. Смешение несъемною протеза вестибулярно вследсшие разбалтывающих усилий при движениях нижней челюсти большой амплитуды.
меры. Упущение в конструировании АПИК-системы показано на рис. 61.
Больному С., 50 лет. была выполнена эндооссальная имплантация титанового имплантата I варианта и установлен металлоакрилатный протезе металлической жевательной поверхностью. Проведено лечение по поводу аналогичного дефекта с противоположной стороны. Изготовлен полный съемный протез, коронково-корневое соотношение 1:1, что недостаточно для успешного функционирования АПИК-системы. Не было учтено, что съемный протез создает жевательную нагрузку, но с большой боковой амплитудой. Однако известно, что именно в вестибулооральном направлении эндооссальные конструкции наименее устойчивы. Нужно было применить субпериостальную конструкцию имплантата либо включить в протез большее количество опорных зубов. Обращено внимание на безуспешную моделировку наклона жевательных бугров. От субпериостальной имплантации больной отказался. Изготовлен новый мостовидный протез с включением еще одного опорного зуба. Смоделирована металлоакрилатная жевательная поверхность. Оставлены металлические окклюзионные площадки.